- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы

Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Статьи: inlet patch или Пятно на входе или ГЕТЕРОТОПИЯ слизистой оболочки желудка в пищевод
| Авторы: | Симонова Е.В., Никишаев В.И.*, Щудро С.А.** 1 2013г. |
| Об авторах: |
1. ГУ “Институт гастроэнтерологии НАМН Украины” Киевская городская клиническая больница скорой медицинской помощи*, Украина КУ “Областная детская клиническая больница”** |

Полный текст статьи:
Вашему внимаю предлагаем пока 3 статьи по этой тематике.
ГЕТЕРОТОПИЯ СЛИЗИСТОЙ ОБОЛОЧКИ ЖЕЛУДКА В ПИЩЕВОД
Симонова Е.В., Никишаев В.И. * , Щудро С.А. **
ГУ “Институт гастроэнтерологии НАМН Украины”
Киевская городская клиническая больница скорой медицинской помощи * , Украина
КУ “Областная детская клиническая больница”
Введение
Гетеротопия (от греч. Heteros — иной и topos — место), атипичная локализация тканей
или частей органов, т.е. наличие их на необычном для них месте (Virchow R.). Примером
гетеротопии может служить выявление слизистой желудка в пищеводе, элементов под-
желудочной железы — в желудке и кишечнике, серой субстанции коры головного мозга —
в белом веществе его и т. д. М. Borst с соавт. считают, что гетеротопия является резуль-
татом повреждений или изменений дифференцировки тканей на ранних стадиях разви-
тия, но не следствием превращения одной ткани в другую (метаплазия) после оконча-
тельного формирования организма. Гетеротопия возникает вследствие миграции клеток
из одного зародышевого листка в другой, смещения клеток в пределах данного зароды-
шевого листка или вторичного смещения органов. Эктопия (от греч. ektopos — смещен-
ный), смещение органа в соседние полости тела или наружу при врождённом дефекте
(порок развития) или травматическом повреждении стенок полости, врожденное или
приобретенное смещение органа или ткани в необычное место. В литературе гетерото-
пию и эктопию часто объединяют в понятие дистопия.
Эктопированная (гетеротопированная) слизистая оболочка желудка (СОЖ) может
встречаться в любом отделе желудочно-кишечного тракта. Состояние, при котором она
локализуется в верхней части пищевода называется “гетеротопия слизистой оболочки
желудка в пищевод” (“inlet patch”, “ectopic/heterotopic gastric mucosa in the upper esophagus”).
В 1897 г. патолог Shaffer J. сообщил о случаях наличия в проксимальном отделе пище-
вода желез, содержащих париетальные клетки, расположенных над мышечной пластикой
[5]. Частота гетеротопии СОЖ в пищевод, выявленной на аутопсии, по данным литерату-
ры, составила от 0,7 до 70% [4, 5, 10, 12]. Частота эндоскопически идентифицированной
гетеротопии СОЖ в верхнюю часть пищевода колеблется, по данным литературы,
от 0,1 до 10% [1, 2, 5, 10, 12]. Variend S., Howat A.J. (1988) провели проспективный анализ
слизистой пищевода 300 умерших по разным причинам детей в возрасте от 0 до 14 лет;
желудочная гетеротопия была выявлена в 21% случаев [11]. По мнению Williams S.M. [12],
данная патология встречается чаще, чем считается. Расхождение между частотой эктопии
по данным аутопсии и эндоскопии может объясняться, по мнению ряда авторов тем, что
с возрастом поражение может регрессировать [10].
По данным большинства исследователей, частота этой патологии не зависит от пола
и возраста пациентов [5], хотя по данным H.Takeji с соавт. эта патология чаще встреча-
ется у мужчин[10].
Этиология
ственным врожденным аномалиям [1, 3, 9, 10].
Доказательством врожденной этиологии гетеротопии СОЖ в пищевод могут служить
следующие факты [1]:
• одинаковая частота обнаружения на аутопсии у взрослых и детей;
• более частая локализация гетеротопии в область верхнего пищеводного сфинктера,
эзофагеальном рефлюксе; частота выявления рефлюкс-эзофагита и слизистой
Барретта (CLE) не коррелирует с частотой выявления геторотопии СОЖ;
• в эмбриональной стадии, когда зародыш достигает длины 130 мм, многослойный
плоский эпителий появляется в средней части пищевода и замещает предшествую-
щий ему цилиндрический эпителий, распространяясь в краниальном и каудальном
направлении; этот процесс протекает, по-видимому, не всегда полноценно и остров-
ки желудочного эпителия могут остаться в пищеводе [1, 3].
Согласно Feurle [5], слизистая в очагах гетеротопии представлена не гетеротопиро-
ванной СОЖ, а является эмбриональной желудочной СО. Согласно т.н. “смешанной
теории” в СО пищевода могла возникнуть утрата плоского эпителия из-за травмы, ре-
гургитации, инфекции и последующего заживления поверхности СО эктопированным
желудочным эпителием, присутствующим как врожденная аномалия в lamina propria.
Клинические проявления
ряде случаев может вызвать дисфагию, ощущение комка, болезненность, жжение в горле,
может симулировать злокачественное образование при клиническом и радиологическом
обследовании [1, 3-5, 8]. Такие больные могут длительно лечиться у психиатров, так как
широко известно, что ощущение комка в горле считается психогенной проблемой [7].
По данным многих исследователей, гетеротопия СОЖ в пищевод протекала бессим-
птомно или имела незначительные клинические проявления, так как при малом размере
очагов гетеротопии незначительное количество выделяемой кислоты нейтрализуется
слюной. В 1957 г. Foxen описал историю болезни пациента с гетеротопией СОЖ в пище-
вод, обнаруженной при жесткой эзофагоскопии, который жаловался на спазмы в глотке.
В 1969 г. Libcke сообщил о случае с 5-дневным ребенком, который умер от асфиксии,
вызванной аспирацией пищи. У ребенка на вскрытии был обнаружен участок слизистой
фундального типа с париетальными клетками в области верхнего пищеводного сфинкте-
ра. Ребенок имел в анамнезе приступы дисфагии и ларингоспазма, обусловленные, ве-
роятно, аспирацией соляной кислоты, вырабатываемой гетеротопированной желудоч-
ной слизистой. Weaver описал пациента с дисфагией, у которого при эндоскопии
обнаружен эпителий типа Барретта в нижней трети пищевода, а также участок фундаль-
ного эпителия в верхней его трети. Участок изъязвления и рубцевания этого участка
вызвал кольцевидное сужение пищевода [1].
По данным Заблюдского А.Н., у ребенка, находящегося в аллергологическом отделе-
нии с жалобами на приступы удушья, появляющиеся ночью, с помощью данной методи-
ки была установлена гетеротопия СО желудка в верхней трети пищевода. Назначение
ингибиторов секреции купировало имеющиеся жалобы.
Согласно Shan и Nakajama, до 10% пациентов с гетеротопией СОЖ в пищевод имеют
умеренные жалобы (фарингеальный дискомфорт, цервикальная дисфагия), связанные с
локальной продукцией кислоты в эктопированной слизистой желудка, повышением
тонуса или возникновением спазма пищевода [5].
По данным Jacobs E. с соавт., симптомы, которые могли быть связаны с аномалией
проксимального отдела пищевода (периодическое чувство дискомфорта в глотке при
глотании, чувство комка в горле, единичные или редкие эпизоды верхней дисфагии)
были выявлены в 9,1% случаев при гетеротопии СОЖ в пищевод [5]. Behrens C. и соавт.
(2011) сообщают о случаях хронического кашля и осиплости голоса, вызванных раздра-
жающим действием продуцируемой кислоты на дыхательные пути и голосовые связки.
Patchett S. и соавт. (2002) приводит клинический случай, где у 33-летней больной в тече-
ние 6 месяцев наблюдалась отечность шеи, изжога, умеренная дисфагия при глотании
слюны, боль в горле. При эндоскопии в верхней трети пищевода, на расстоянии 20 см от
резцов выявлены 2 очага “лососевого” цвета, расположенные на противоположных ла-
теральных стенках (“целующиеся”), на одном из участков — язва. В анамнезе не было
приема каких-либо таблетированных препаратов, При гистологическом исследовании
выявлена желудочная слизистая с наличием париетальных клеток с острым и хрониче-
ским воспалением, изъязвлением, наличием Helicobacter pylori. Через 9 недель после
проведения антисекреторной терапии (лансопразол 30 мг дважды в день) и эрадикации
H.pylori самочувствие больной значительно улучшилось, язва зарубцевалась. В течение
6 месяцев пациентка принимала ланзопразол (30 мг в день), жалобы отсутствовали.
Williams S.M. и соавт. (1987) сообщает о случае гетеротопии СОЖ в пищевод у 40-лет-
него мужчины, который жаловался на периодические эпизоды дисфагии с временной за-
держкой еды в верхней части пищевода. Через несколько минут пища опускалась и паци-
ент мог продолжить прием пищи. При рентгенологическом исследовании выявлено
кольцевидное сужение в верхней части пищевода, а при эндоскопии — сужение протя-
женностью до 3 мм на глубине 18 см от резцов, слизистая имела красно-оранжевую окра-
ску и резко отличалась от окружающей. При гистологическом исследовании выявлен
цилиндрический эпителий, желудочные железы, содержащие париетальные клетки [12].
К клиническим проявлениям данной патологии относят также ощущение дискомфор-
та в глотке, чувство жжения, нарушение глотания и их сочетание. Намного реже описаны
такие осложнения, как образование стриктуры, трахеопищеводного свища, аденокарци-
номы. Интересен факт, что стриктура пищевода сформировалась в случаях, когда желу-
дочная гетеротопия была циркулярной (т.е. охватывала всю окружность пищевода).
Диагностика
биопсией. При эндоскопическом исследовании очаги гетеротопии чаще всего выявляют
в области верхнего пищеводного сфинктера, в верхней трети пищевода (сразу за верх-
ним пищеводным сфинктером, на расстоянии 14-20 см от резцов) и в средней трети
пищевода [3, 5, 10, 12].
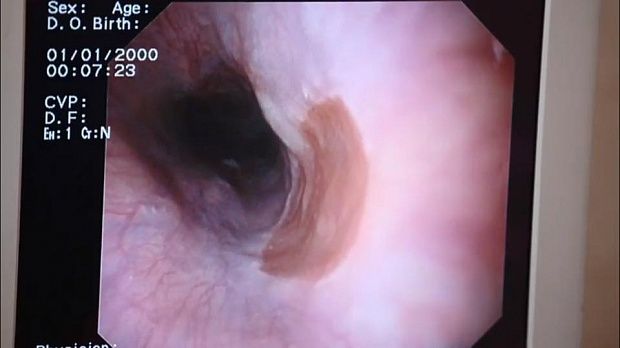
Гетеротопированная СОЖ определяется в виде очагов розового цвета с лососевым
оттенком, или вельветово-красного цвета, имеющих четкую границу, на фоне серовато-
перламутровой нормальной СО пищевода. Может наблюдаться беловатый ободок вокруг
очагов. Поверхность может быть плоской, слегка приподнятой или углубленной с несколь-
ко приподнятыми краями. Редко, в единичных случаях, изменения могут иметь вид мелкого
полипа на основании. Очаги, чаще всего, находят на латеральных или задней стенках пище-
вода, сразу за верхним пищеводным сфинктером, иногда захватывая его. По данным
H.Takeji с соавт. очаги эктопии на правой стенке локализовались чаще, чем на левой [10].
Участки гетеротопии варьируют в диаметре от нескольких милиметров до 2 и более
см. Может быть одиночный очаг или несколько очагов, расположенных на противопо-
ложных стенках, округлой или овальной формы, которые обычно расположены про-
дольно, но некоторые могут быть проперечными и даже — циркулярними [5, 10, 12].
Чаще встречаются одиночные очами [3, 5]. Диагностике способствует хромоэзофагоско-
пия с конго красным, что позволяет дифференцировать это заболевание с гастроэзофа-
геальной рефлюксной болезнью. 0,1% водный раствор красителя конго красного нано-
сится на очаги эктопии, если через несколько минут в области эктопированной
слизистой цвет красителя меняется с красного на черный, это свидетельствует о том, что
очаги являются кислотопродуцирующими [5, 8]. При рентгенологическом исследова-
нии выявляется характерная аркоподобная тень в верхней трети пищевода [3, 10, 12].
Проблемой в диагностике гетеротопий является то, что область верхнего пищеводно-
го сфинктера, где обычно локализуются очаги, зачастую осматривается недостаточно
(бегло), если вообще осматривается. Ритмичные сокращения верхнего пищеводного
жома создают трудности для исследования, фотографирования и биопсии.
Эндоскописты при введении аппарата спешат увидеть просвет пищевода и не обследуют
или недостаточно обследуют эту область. При извлечении аппарата врачи обычно тща-
тельно осматривают двенадцатиперстную кишку, желудок, нижнюю треть пищевода.
После этого аппарат, как правило, извлекается одним движением и слизистая оболочка
шейного отдела пищевода снова остается неосмотренной [1, 2].
Для диагностики гетеротопии СОЖ в пищеводе рекомендуется тщательное исследо-
вание проксимального отдела пищевода при медленном извлечении эндоскопа [2, 5, 12].
Гистологически в участках поражения выявляется цилиндрический эпителий желудоч-
ного типа: слизистая, сходная со слизистой тела, кардиального отдела или антрального
отдела желудка, в единичных случаях наблюдается смешанный тип [3, 5]. По данным
Jacobs E. с соавт. в большинстве случаев в гетеротопированных очагах выявлена слабая
или умеренная воспалительная инфильтрация, не связанная с наличием в очагах H.pylori
[5]. В единичных случаях диагностируется кишечная метаплазия, эрозирование.
Цилиндрический эпителий в пищеводе встречается не только при эктопии СОЖ, но
и при пищеводе Барретта (ПБ) [9, 10]. Известно, что ПБ локализуется в нижней трети
пищевода, является приобретенным заболеванием, причина которого — реэпителиза-
ция плоского эпителия пищевода при рефлюкс-эзофагите. Эктопия СОЖ считается
врожденной патологией и наиболее часто встречается в посткрикоидальной части пище-
вода и, в отличие от пищевода Барретта, при очагах гетеротопии больших размеров на-
блюдается продукция кислоты и полипептидов, таких как гастрин, бомбезин, сомато-
статин. По данным литературы, при обеих патологиях может развиваться
злокачественное перерождение СО.
По данным Jacobs E. с соавт. (1997) у пациентов с гетеротопией отмечали повышение
частоты патологии пищеводно-желудочного соединения (недостаточность нижнего пи-
щеводного сфинктера, грыжи пищеводного отверстия диафрагмы, эзофагитов, пищево-
да Барретта), достоверно — только при сочетании с эзофагитами [5]. В редких случаях в
качестве сочетанной патологии и осложнений в очагах гетеротопии СОЖ встречаются
эрозии, изъязвления, кистозные расширения желез, гиперплазиогенные полипы, эрози-
рованные полипы, кишечная метаплазия, ангиодисплазия, трахеоэзофагеальная фисту-
ла, кровотечение, рубец, стриктура, пульсионный дивертикул, перфорация язвы, фа-
тальная аспирация, папиллома, аденома с дисплазией, аденокарцинома [2-6, 12].
При наличии метаплазии или дисплазии в гетеротопированной СО показано динами-
ческое наблюдение с биопсией [2].
Лечение
показана консервативная терапия (назначение ингибиторов протонной помпы и анта-
цидов для купирования симптомов, обусловленных секрецией кислоты), полное эндо-
скопическое либо хирургическое удаление очагов гетеротопии. При наличии стриктур и
фиброза показана дилятация и биопсия для исключения малигнизации [3, 5].
Meining A. и соавт. (2006) изучили влияние абляции гетеротопированной слизистой с
помощью аргоноплазменной коагуляции на выраженность симптоматики 10 пациентов
с чувством комка в горле и/или болью в горле, обусловленных кислотопродукцией экто-
пированных участков. Авторы отмечают существеное улучшение самочувствия больных
(исчезновение указанных симптомов) через 8 недель после проведенной терапии.
Собственные данные
ной зоны. 22 больных (44%) обследовано первично, 28 — повторно (56%).
При эндоскопическом исследовании гетеротопия СОЖ в пищевод выявлена у 50 па-
циентов (1,1%). Частота мужчин и женщин среди них была практически одинаковой
(26 мужчин и 24 женщины). Средний возраст больных составил 18,7 лет (от 7 до 57 лет):
10 пациентов (20%) в возрасте от 7 до 10 лет, 28 (56%) — от11 до 20 лет, 4 (8%) — от 21 до
30 лет, 5 (10%) — от 31 до 40 лет, 3 (6%) — от 51 до 60 лет.
22 пациента (44%) были направлены на обследование без диагноза, 22 (44%) — наблю-
дались по поводу гастродуоденита, 1 (2%) страдал язвенной болезнью ДПК, 2 (4%) —
направлены с подозрением на острый аппендицит, 1 (2%) — с язвенным колитом,
1 (2%) — с кишечным кровотечением неясного генеза, 1 (2%) — с дивертикулом
Меккеля. 23 больных были обследованы повторно, при этом гетеротопия СОЖ в пище-
вод ранее не была выявлена.
При эндоскопическом исследовании сразу за устьем пищевода выявлены очаги гетеро-
топии СОЖ: у 40 больных (80%) одиночные, у 10 (20%) — парные. Диаметр одиночных
очагов колебался от 1 см до 2/3 окружности пищевода (до 1 см у 21 пациента, до 2 см —
у 16, 2/3 просвета — 3, парные очаги были размерами до 1×2 см.
При анализе жалоб выявлено, что 4 пациента (8%) жаловались на чувство диском-
форта в области гортаноглотки при приеме пищи и медикаментов, 7 (14%) — на осип-
ший голос, 8 (16%) пациентов отмечали частые заболевания бронхо-легочной системы.
Представляем ряд фотографий обследованных нами больных — рис. 1-3.
Заключение
технические трудности исследования области верхнего пищеводного сфинктера объяс-
няют незнание этой патологии большинством гастроэнтерологов и эндоскопистов.
Тщательное эндоскопическое исследование верхней части пищевода с целенаправ-
ленным поиском эктопированной желудочной слизистой оправдано и показано у паци-
ентов с симптомами верхней эзофагеальной дисфагии (чувство жжения, комка в горле,
нарушение глотания, одинофагия и т.д.) и может способствовать улучшению диагности-
ки этого состояния.
Литература
1. Забродский А.Н. (2003) Гастроинтестинальная эндоскопия у детей. (Москва). “Медицина”. 288 с.
2. Alagozlu H., Ergun M., Cindoruk M. (2007) The rare presentations of a large polyp and an esophageal car-
cinoma in heterotopic gastric mucosa: a case series. Journal of medical case reports. 1: 127
3. Behrens C., Yen P.P.W. (2011) Esophageal inlet path. Radiology research and practice. Article ID: 460890
4. Boyer J. (2000) High-grade dysplasia in heterotopic gastric mucosa in the upper esophagus after radiother-
apy: successful eradication 2 years after endoscopic treatment by argon plasma coagulation. Unusual cases
and technical notes. 12
5. Jacobs E., Dehou M.F. (1997) Heterotopic gastric mucosa in the upper esophagus: a prospective study of 33
cases and review of literature. 29: 710-715
6. Komori S., Osada S., Tanaka Y. (2010) A case of esophageal adenocarcinoma arising from the ectopic gastric
mucosa in the thoracic esophagus. Rare tumors. 2: 5
7. Meining A., Bajbouj M., Preeg M. (2006) Argon plasma ablation of gastric inlet patches in the cervical es-
ophagus may alleviate globus sensation: a pilot trial. Endoscopy. 38: 566-570
8. Patchett S. (2002) Symptomatic ulceration of an acid-producing oesophageal inlet patch colonized by Heli-
cobacter pylori. Endoscopy. 34: 514
9. Rosztoczy A., Nemeth I., Dulic S. (2008) The establishment of the esophageal function in patients with
cervical inlet path. Z.Gastroenterol. 46: 86
10. Takeji H., Ueno J., Nishitani H. (1995) Ectopic gastric mucosa in the upper esophagus: prevalence and
radiologic findings. American J. radiology. 164: 901-904
11. Variend S., Howat A.J. (1988) Upper oesophageal gastric heterotopia: a prospective necropsy study in chil-
dren. J.Clin. Pathol. 41: 742-745
12. Williams S.M., May C., Krause D.W. (1987) Symptomatic congenital ectopic gastric mucosa in the upper
esophagus American J. radiology. 148: 147-148
Источник:
Esophageal Inlet Patch
C. Behrens1 and Peggy P. W. Yen2
1Radiology Residency Program, University of British Columbia, Vancouver, BC, Canada V6T 1Z4
2Radiology Residency Program, Dalhousie University, Halifax, NS, Canada B3H 4R2
Received 7 November 2010; Accepted 31 January 2011
Academic Editor: Sotirios Bisdas
Copyright © 2011 C. Behrens and Peggy P. W. Yen. This is an open access article distributed under the Creative Commons Attribution License, which permits unrestricted use, distribution, and reproduction in any medium, provided the original work is properly cited.
Abstract
An inlet patch is a congenital anomaly consisting of ectopic gastric mucosa at or just distal to the upper esophageal sphincter. Most inlet patches are largely asymptomatic, but in problematic cases complications related to acid secretion such as esophagitis, ulcer, web and stricture may occur. The diagnosis of inlet patch is strongly suggested on barium swallow where the most common pattern consists of two small indentations on the wall of the esophagus. The diagnosis of inlet patch is confirmed via endoscopy with biopsy. At endoscopy, the lesion appears salmon-coloured and velvety and is easily distinguished from the normal grey-white squamous epithelium of the esophagus. The prominent margins correlate with the radiological findings of indentations and rim-like shadows on barium swallow. Histopathology provides the definitive diagnosis by demonstrating gastric mucosa adjacent to normal esophageal mucosa. No treatment is required for asymptomatic inlet patches. Symptomatic cases are treated with proton pump inhibitors to relieve symptoms related to acid secretion. Strictures and webs are treated with serial dilatation and should be biopsied to rule out malignancy.
1. Clinical Presentation
A 65-year-old male was referred to radiology for a barium meal study with complaints of high dysphagia for solids with occasional choking and regurgitation. Chest radiography and electrocardiogram examinations were normal. The barium study was performed with rapid sequence filming of the pharynx during swallowing at 6 frames per second in anteroposterior (AP) and lateral projections. Because of the characteristic radiological findings, endoscopy was arranged the following day to confirm the diagnosis.
2. Diagnosis
Esophageal inlet patch (also called cervical inlet patch, ectopic or heterotopic gastric mucosa of the upper esophagus).
3. Radiologic Findings
The barium swallow in the AP view taken at full cervical distension demonstrated two indentations in the barium column on the right (Figure 1, arrows) above the thoracic inlet. In between these indentations the barium column is bulging slightly outwards. These findings are characteristic of an esophageal inlet patch [1, 2]. On the lateral view, there is slight narrowing of the barium column at the thoracic inlet (Figure 2, arrow). The narrowing represents an esophageal stricture that is likely secondary to acid secretion by the inlet patch and is contributing to the patient’s dysphagia.
460890.fig.001
Figure 1: AP view of barium swallow showing two indentations (arrows) above the thoracic inlet and a slight lateral bulge of the esophageal lumen between the indentations.
460890.fig.002
Figure 2: Lateral view of barium swallow showing a mild narrowing of the esophageal lumen (arrow) at the level of the thoracic inlet.
4. Discussion
Ectopic gastric mucosa can occur anywhere along the gastrointestinal (GI) tract. When it occurs in the upper esophagus, it is called “inlet patch” because of its location at or just distal to the upper esophageal sphincter. The inlet patch is considered a congenital anomaly found in 10% of the population with careful searching at endoscopy [3] but it is often overlooked by endoscopists and radiologists and studies frequently report a prevalence between 0.1 and 3% [1, 4–6]. Inlet patches are believed to be due to incomplete transformation from columnar to squamous epithelium during embryonic development [5]. Squamous transformation starts in the mid-esophagus and extends bidirectionally and incomplete terminal transformation at the proximal esophagus accounts for the postcricoid location of inlet patches [7]. Most inlet patches are solitary and extend longitudinally, affecting only part of the circumference, but some are annular and multiple lesions are not uncommon [1, 3, 5].
Most inlet patches are largely asymptomatic, but in problematic cases complications related to acid secretion such as esophagitis, ulcer, web, and stricture may produce symptoms such as chest and throat pain, dysphagia, globus sensation, and shortness of breath [6–8]. The size of the patch is related with dysphagia severity, possibly as a function of increased acid secretion [9]. In some cases of inlet patch ulcer, serious and life-threatening sequelae such as hemorrhage, perforation, and tracheoesophageal fistula may occur [6]. Amongst those with concurrent inlet patch and gastric H. pylori, 73% will have an infected inlet patch [6] which may exacerbate complications and related symptoms. Chronic cough and hoarseness have been reported in association with inlet patches, presumably due to acid irritation of the airways and vocal cords [6, 10]. Adenocarcinoma may arise in the ectopic gastric mucosa but this is rare and is considered sporadic. In contrast to Barrett’s esophagus there is no increased risk for adenocarcinoma associated with inlet patches as they are not metaplastic [6].
The diagnosis of inlet patch is strongly suggested by characteristic findings on barium swallow [1, 2]. The lesions are most evident when the cervical esophagus is at maximum distension following the opening of the upper esophageal sphincter. Characteristic findings are discussed in [1, 2]. The most common pattern consists of two small indentations on the wall of the esophagus. Alternatively the indentations may be more prominent with an intervening bulge away from the esophageal lumen, as was noted in the images of the case presented here or there may be only a single indentation. Other possible findings reflect the prominent border of the inlet patch and include rim-like shadows and irregular outlines.
The diagnosis of inlet patch is confirmed via endoscopy with biopsy. The lesion will be seen more often by endoscopists whose custom is to withdraw the scope very slowly through the upper sphincter in order to inspect the arytenoids and vocal cords. At endoscopy, the lesion appears salmon-coloured and velvety and is easily distinguished from the normal grey-white squamous epithelium of the esophagus (Figure 3) [3, 6]. Inlet patches range from 0.2 to 5 cm and can be round or oval with a flat, slightly raised, or depressed surface and may have heaped margins most often on the lateral or posterior surfaces [3, 11]. The prominent margins correlate with the radiological findings of indentations and rim-like shadows on barium swallow. Histopathology provides the definitive diagnosis by demonstrating gastric mucosa adjacent to normal esophageal mucosa (Figure 4). Histopathological studies have demonstrated that oxyntic mucosa (gastric body-like with acid-secreting parietal cells) is the most common histologic subtype of esophageal ectopic gastric mucosa but cardiac, antral, and mixed types also occur [3, 4, 7].
460890.fig.003
Figure 3: Endoscopic appearance of an annular inlet patch from a different patient. The ectopic gastric mucosa is salmon-coloured and velvety and is easily distinguished from the normal grey-white esophageal epithelium. The raised border of the lesion corresponds to the radiological findings of esophageal indentations. Image reprinted with permission from Medscape.com, 2009. Available at: http://www.medscape.com/viewarticle/405480.
460890.fig.004
Figure 4: Histology of a portion of an inlet patch from a different patient showing gastric mucosa adjacent to normal esophageal mucosa with stratified squamous epithelium (top left). The gastric mucosa shown here is antral-type as there are no oxyntic (acid-secreting parietal cell) glands.
A treatment strategy based on symptoms and underlying pathology is outlined in [6]. There is no treatment required for asymptomatic inlet patches. Affected individuals who are symptomatic may find relief with the use of proton pump inhibitors. Strictures and webs are treated with serial dilatation [4, 6] but should include biopsy to rule out malignancy [6]. Ablation of inlet patches has been shown to relieve globus [10] and has been used to successfully treat inlet patch dysplasia although its routine use in this context has not been determined [6].
As there was no evidence of mechanical obstruction, the cause of our patient’s symptoms were thought to be secondary to esophageal irritation from acid-secretion. He responded well to treatment with a proton pump inhibitor.
Источник:
Inlet patch of gastric mucosa in upper esophagus causing chronic cough and vocal cord dysfunction.
Silvers WS, et al. Ann Allergy Asthma Immunol. 2006.
Authors
Silvers WS1, Levine JS, Poole JA, Naar E, Weber RW.
Author information
1Allergy, Asthma, & Immunology Clinic of Colorado, Englewood, Colorado 80111, USA. skiersnoz@silversmd.com
Citation
Ann Allergy Asthma Immunol. 2006 Jan;96(1):112-5.
Abstract
BACKGROUND: An inlet patch of gastric mucosa in the upper esophagus is usually an incidental, congenital finding found during upper gastrointestinal tract endoscopy. Although it has been reported to cause dysphagia, strictures, adenocarcinoma, and webs, it has never been associated with cough and vocal cord dysfunction.
OBJECTIVE: To report the first case of a patient with an inlet patch of gastric mucosa in the upper esophagus as the cause of a particularly troublesome, chronic cough that was initially missed on 2 upper endoscopies.
METHODS: The patient is a 50-year-old man with a 7-year history of chronic cough associated with hoarseness, shortness of breath, and globus sensation. For diagnostic evaluation, pulmonary function tests, chest computed tomography, rhinolaryngoscopy, upper gastrointestinal tract endoscopy, and histologic examinations were performed.
RESULTS: A multidisciplinary approach revealed several possible causes for the chronic cough, including vocal cord dysfunction, postnasal drip syndrome, allergic rhinitis, and mild gastroesophageal reflux disease that was only partially responsive to therapy. The results of 2 initial upper gastrointestinal tract endoscopies were interpreted as normal. A third endoscopy detected an inlet patch of gastric mucosa in the upper esophagus. Treatment with a high-dose histamine type 2 receptor antagonist and a proton pump inhibitor alleviated the patient's symptoms.
CONCLUSIONS: An inlet patch of gastric mucosa in the upper esophagus is not uncommon, but it is often overlooked or believed to be an incidental, congenital finding. This is the first report, to our knowledge, of an inlet patch resulting in a troublesome, chronic cough.
PMID 16440542 [PubMed - indexed for MEDLINE]
Источник:
Статьи по теме
Рекомендуемые статьи
Болезнь (синдром) Байлера
прогрессирующий внутрипеченочный семейный холестаз, обусловленный патологией гена на хромосоме XVIII, характеризуется фатальным течением с ранним формированием билиарного цирроза печени и летальным исходом
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.
















.jpg)





.png)















Комментарии 2