- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Дайджест
- QuaCol
- Разделы
- Пациентy
QR-код этой страницы
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Статьи: Скрининг рака толстой кишки у пациентов с НЯК
| Авторы: | Агапов М.Ю. 2004г. |
Введение:




Полный текст статьи:
Факторы риска
НЯК это хроническое заболевание. С какого момента риск развития рака у пациентов с этой патологией становится выше, чем средние показатели в популяции? Для ответа на этот вопрос обратимся к мета анализу проведенному J. A. Eaden et al [3]. На основании 116 исследований авторы сообщают о частоте встречаемости рака толстой кишки у пациентов с НЯК в 3,7 %, которая возрастает до 5,4 % у больных с панколитом. Что касается риска развития заболевания в зависимости от длительности его течения, то через 10 лет он составлял 2 %, через 20 – 8 % и через 30 – 18 %. D. F. Ransohoff так же приводит данные о низкой частоте рака при существовании НЯК в течении 8-10 лет, с последующим ростом риска примерно на 0,5-1,0 % в год [7].
Риск развития рака выше при панколите и при возникновении патологии в молодом возрасте [5,6].
Значительно выше риск развития НЯК при его сочетании со склерозирующем холангитом. В этих условиях он составляет 9 %, 31 % и 50 % через 10, 20 и 25 лет заболевания соответственно [3].
Вероятность развития рака выше у пациентов с НЯК и отягощенным семейным анамнезом по раку толстой кишки [1].
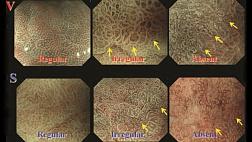
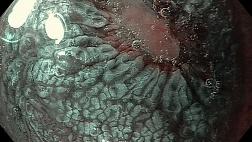
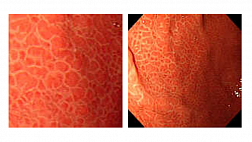
Так же существуют данные о более высокой вероятности неопластических изменений при более выраженной степени воспалительного процесса [8]. Интересное исследование касающееся прогнозирования вероятности развития рака по эндоскопическим признакам было недавно опубликовано в журнале Gut [9]. Его авторы утверждают, что признаки текущего или перенесенного активного воспалительного процесса при эндоскопии ассоциируются с повышением риска возникновения рака толстой кишки, тогда как нормально выглядящая слизистая свидетельствует о низкой вероятности развития рака.
Процесс канцерогенеза при НЯК
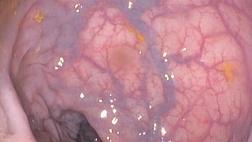
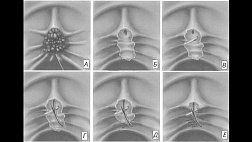
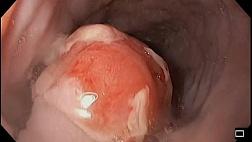
В отличие от спорадически возникающего рака толстой кишки, в случае НЯК злокачественные опухоли развиваются не из полиповидных аденом, а из плоских неоплазий. Схематично процесс канцерогенеза при НЯК представлен на рис. 1.
Как проводить скрининг
Руководство по скринингу рака толстой кишки у пациентов с НЯК рекомендует применения следующего подхода [4]:
- Скрининг должен проводиться в период ремиссии.
- Всем пациентам показана скрининговая колоноскопия через 8-10 лет после начала заболевания.
- Регулярные скрининговые исследования должны проводиться через 8-10 лет после появления первых симптомов при панколите и через 15-20 лет при левостороннем колите.
- В связи с ростом риска развития рака с течением времени промежутки между скрининговыми обследованиями должны уменьшаться с возрастанием длительности заболевания. У пациентов с панколитом на второй декаде болезни колоноскопия должна проводиться каждые 3 года, на третьей декаде – каждый 2 года и ежегодно на четвертой декаде.
- От 2 до 4 биопсий должно выполняться на каждых 10 см толстой кишки с дополнительными биопсиями с подозрительных участков.
- Пациенты с первичным склерозирующем холангитом имеют более высокий риск развития рака и должны проходить колоноскопию ежегодно.
Немного подробней остановимся на цели выполнения множественных биопсий. Основной их целью является выявление полиповидных неоплазий, так называемых DALM (dysplasia associated lesions or masses) и неопластических плоских образований. Bernstein et al. сообщал, что в случае диагностике DALM или плоских неоплазий высокой и низкой степени, при колоноскопии, после выполнения колэктомии рак был выявлен у 43 %, 42 % и 19 % пациентов соответственно [2]. Более того, у 29 % больных с дисплазией низкой степени с течением времени она прогрессирует в дисплазию высокой степени, DALM или рак. Таким образом лицам с выявленной дислазией или DALM рекомендуется профилактическая колэктомия или, при возможности, эндоскопическое удаление патологического очага [4]. Перед вмешательством диагноз должен быть подтвержден двумя опытными морфологами.
Список литературы:
- Askling J. , Dickman P.W., Karlen P., et al. Family history as a risk factor for colorectal cancer in inflammatory bowel disease. Gastroenterology 2001;120:1356–62.
- Bernstein C.N., Shanahan F., Weinstein W.M. Are we telling patients the truth about surveillance colonoscopy in ulcerative colitis? Lancet 1994;343:71–4.
- Eaden J. A., Abrams K. R., Mayberry J. F. The risk of colorectal cancer in ulcerative colitis: a meta-analysis. Gut 2001;48:526–535.
- Eaden J. A. and Mayberry J. F. Guidelines for screening and surveillance of asymptomatic colorectal cancer in patients with inflammatory bowel disease Gut 2002;51:v10-v12.
- Ekbom A., Helmick C., Zack M., et al. Ulcerative colitis and colorectal cancer. A population-based study. N Engl J Med 1990;323:1228–33.
- Gyde S.N., Prior P., Allan R.N., et al. Colorectal cancer in ulcerative colitis: a cohort study of primary referrals from three centres. Gut 1988;29:206–17.
- Ransohoff D.F. Colon cancer in ulcerative colitis. Gastroenterology 1988;94:1089–91.
- Rutter M., Saunders B., Wilkinson K., et al. Severity of inflammation is a risk factor for colorectal neoplasia in ulcerative colitis. Gastroenterology 2004;126:451–9.
- Rutter M.D., et al. Cancer surveillance in longstanding ulcerative colitis: endoscopic appearances help predict cancer risk Gut 2004;53:1813-1816.
Статьи по теме
Рекомендуемые статьи
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.














.jpg)


.png)



.jpg)















Комментарии