- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Документы и приказы: Методические рекомендации по оснащению и обеспечению проведения эндоскопических исследований 2023


Полный текст статьи:
Научные руководители:
д.м.н., профессор Старков Юрий Геннадьевич
д.м.н., профессор Королёв Михаил Павлович
Научные консультанты:
академик РАН, д.м.н., профессор Стародубов Владимир Иванович
д.м.н., профессор Балалыкин Алексей Степанович
Ответственный редактор-составитель:
к.м.н. Иванцова Марина Анатольевна
Авторский коллектив:
д.м.н., профессор Старков Юрий Геннадьевич
д.м.н., профессор Веселов Виктор Владимирович
д.м.н., профессор Фёдоров Евгений Дмитриевич
д.м.н., профессор Хрусталёва Марина Валерьевна
д.м.н. профессор Белова Галина Вячеславовна
д.м.н. профессор Дуванский Владимир Анатольевич
д.м.н., профессор Щербаков Пётр Леонидович
д.м.н., профессор Коржева Ирина Юрьевна
д.м.н., профессор Иванова Екатерина Викторовна
д.м.н., профессор Олевская Елена Рафаиловна
д.м.н., профессор Тимофеев Михаил Евгеньевич
д.м.н. профессор Шишин Кирилл Вячеславович
д.м.н. Будзинский Станислав Александрович
д.м.н. Солодинина Елена Николаевна
к.м.н. Карпенкова Валентина Ивановна
к.м.н. Гренкова Татьяна Аркадьевна
к.м.н. Сивокозов Илья Владимирович
к.м.н. Васильев Игорь Владимирович
к.м.н. Джантуханова Седа Висадиевна
к.м.н. Замолодчиков Родион Дмитриевич
к.м.н. Куваев Роман Олегович
к.м.н. Ворошин Дмитрий Геннадьевич
к.м.н. Веселов Алексей Викторович
к.м.н. Кулаев Константин Иванович
к.м.н. Примасюк Олег Прокопьевич
к.м.н. Ильяшенко Мария Георгиевна
к.м.н. Иванцова Марина Анатольевна
Вагапов Аюбахан Идрисович
Хаин Вячеслав Владимирович
Гневашев Станислав Анатольевич
Казак Станислав Михайлович
Иванцов Юрий Владимирович
Алханов Евгений Викторович
Рецензент: д.м.н., профессор Никонов Евгений Леонидович
|
|
СОДЕРЖАНИЕ |
Стр. | ||
|
|
Введение. |
5 - 6 | ||
|
I. |
Рекомендации по оснащению и обеспечению проведения эзофагогастродуоденоскопии (ЭГДС). |
16 - 24 | ||
|
II. |
Рекомендации по оснащению и обеспечению проведения эндоскопических исследований кишечника: колоноскопии (КС), видеокапсульной эндоскопии (ВКЭ) и балонно-ассистированной энтероскопии (БАЭ). |
24 - 27 | ||
|
III. |
Рекомендации по оснащению и обеспечению проведения эндоскопических исследований органов дыхания: гибкой бронхоскопии (БС), ригидной бронхоскопии (РБС), эндобронхиальной конвексной ультрасонографии (ЭБУС.) |
27 - 31 | ||
|
IV. |
Рекомендации по оснащению и обеспечению проведения эндосонографии органов пищеварительной системы (ЭУС). |
32 - 46 | ||
|
V. |
Рекомендации по оснащению и обеспечению проведения дуоденоскопии (ДС), эндоскопической ретроградной панкреатохолангиографии (ЭРПХГ) и эндоскопических ретроградных вмешательств (ЭРВ). |
47 - 56 | ||
|
VI. |
Рекомендации по оснащению и обеспечению эндоскопических исследований с анестезиологическим пособием. |
56 - 59 | ||
|
VII. |
Рекомендации по организации и оснащению автоматизированных рабочих мест (АРМ) в эндоскопии, включая требования к архивированию фото-, видеодокументов и созданию баз данных для систем искусственного интеллекта. |
59 - 64 | ||
|
VIII. |
Нормативные положения и рекомендации по подготовке кадров для эндоскопии. |
64 - 69 | ||
|
IX. |
Нормативные положения и рекомендации по обеспечению эпидемиологической безопасности в эндоскопии и оснащению моечно-дезинфекционных помещений. |
70 - 75 | ||
|
X. |
Рекомендации по организации и оборудованию рабочих помещений в эндоскопии. |
76 - 89 | ||
|
XI. |
Рекомендации по материальному обеспечению выполнения экстренных эндоскопических вмешательств. |
89 - 93 | ||
|
XII. |
Противопоказания к эндоскопическим вмешательствам. Заключение. |
93- 102 | ||
|
|
Источники. |
103-111 | ||
|
|
|
112 - 119
120-124
125-128 |
В методических рекомендациях изложены современные подходы к оснащению и обеспечению проведения эндоскопических исследований органов пищеварительной и дыхательной системы в соответствии с задачами повышения их качества, безопасности и эффективности. В фокусе внимания совершенствование эндоскопической диагностики предраковых заболеваний и раннего рака желудочно-кишечного тракта и бронхов [1-3]. На основе анализа данных доказательной медицины приводятся современные условия оснащения и обеспечения эндоскопических исследований от минимально необходимого до экспертного уровня, включая условия интеграции в протоколы и отчёты цифровых решений, в том числе условия создания баз данных для систем искусственного интеллекта, а также условия обеспечения эпидемиологической безопасности в эндоскопии. Методические рекомендации строятся на риск-ориентированных подходах и служат основой для объективной оценки и анализа рисков соответствия оснащения и обеспечения в эндоскопии современным требованиям к качеству и безопасности медицинской деятельности. Составляющие оснащённости и обеспеченности приведены в сводных таблицах, которые на практике могут служить чек-листами. Каждая составляющая является также оценочным параметром и может оцениваться по качественным (имеется или отсутствует) и/или количественным (% обеспеченности) показателям.
Методические рекомендации оформлены в соответствии с требованиями действующего ГОСТ Р 6.30-2003: «Унифицированные системы документации. Унифицированная система организационно-распорядительной документации. Требования к оформлению документов» (актуализирован 25.05.2017г), где прописано, что данный вид методической продукции на основе положительного опыта раскрывает порядок и логику постановки какой-либо методики. К задачам таких документов относится пропаганда наиболее эффективных и рациональных образцов практических действий применительно к определённому виду деятельности, соответственно которым регламентируется терминология, стиль и объём методических рекомендаций [9]. Данные методические рекомендации приняты профессиональным сообществом врачей-эндоскопистов как базовый документ, положения которого могут использоваться как самостоятельно для составления и обоснования медико-технических заданий, так и для включения в соответствующие разделы клинических рекомендаций и стандартов оказания медицинской помощи.
Ключевые слова: эндоскопия, оснащение и обеспечение, качество и безопасность, риск-ориентированные подходы, диагностика раннего рака ЖКТ и бронхов.
Введение
Ключевым условием безопасности, качества и эффективности эндоскопических исследований является оснащение современной аппаратурой, наличие хорошо подготовленных специалистов (кадровое обеспечение) и доступность необходимых расходных материалов (функциональное обеспечение).
Основой настоящих методических рекомендаций (далее МР) являются действующие в Российской Федерации нормативные документы. Перечень нормативных документов, касающихся эндоскопической практики приведён в Приложении 2 настоящих МР. Из этого перечня следует выделить ряд ключевых документов, к которым относятся:
1. Приказ Министерства труда и социальной защиты РФ от 14.07.2021 № 471н "Об утверждении профессионального стандарта "Врач-эндоскопист" (Зарегистрирован 18.08.2021 № 64682).
2. Приказ Министерства здравоохранения РФ от 06.12.2017 г. № 974н "Об утверждении Правил проведения эндоскопических исследований". Зарегистрирован 13.04.2018 г. № 50766.
3. МУ 3.1.3798-22. 3.1. Эпидемиология. «Профилактика инфекционных болезней. Обеспечение эпидемиологической безопасности нестерильных эндоскопических вмешательств на желудочно-кишечном тракте и дыхательных путях. Методические указания» (утверждены Главным государственным санитарным врачом РФ 25.11.2022).
4. СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней" - Постановление Главного государственного санитарного врача РФ от 28.01.2021 № 4 "Об утверждении санитарных правил и норм СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней" (Зарегистрирован 15.02.2021 № 62500).
! Положения СанПиН 3.3686-21 и МУ 3.1.3798-22 применимы ко всем эндоскопическим исследованиям, включенным в МР. Следует добавить, что техническое обслуживание оборудования осуществляется в соответствии с требованиями и стандартами производителя.
5. Требования к комплектации лекарственными препаратами и медицинскими изделиями укладки для оказания первичной медико-санитарной помощи взрослым в неотложной форме. Утверждены Приказом МЗ РФ 30 октября 2020 г. № 1183н
6. Информационное письмо от Росздравнадзора 02.11.2015 № 01И-1872/15. Об обеспечении безопасного применения местных анальгетиков.
! Положения нормативных актов об обеспечении безопасного применения местных анальгетиков и комплектации лекарственными препаратами и медицинскими изделиями укладки для оказания первичной медико-санитарной помощи пациентам в неотложной форме распространяются на все виды эндоскопических исследований.
МР составлены на основе данных источников доказательной медицины и включают основные современные рекомендации по техническому оснащению, функциональному и кадровому обеспечению проведения эндоскопических исследований: эзофагогастродуоденоскопии (ЭГДС), колоноскопии (КС), видеокапсульной эндоскопии (ВКЭ), энтероскопии (ЭС), ларинготрахеобронхоскопии (БС), дуоденоскопии (ДС) и эндоскопической ретроградной панкреатохолангиографии (ЭРПХГ), эндосонографии (ЭУС, эндоУЗИ), требования к оснащению и обеспечению рабочих и моечно-дезинфекционных помещений, а также рекомендации по организации автоматизированного рабочего места (АРМ) врача-эндоскописта. В фокусе внимания – совершенствование качества эндоскопической диагностики, в том числе с применением современных оптических эндоскопических технологий, ориентированных на выявление предраковых изменений и раннего рака желудочно-кишечного тракта (ЖКТ) и бронхов. Действующие нормативные акты регламентируют общие и профильные, применимые к специальности эндоскопия, порядки и стандарты медицинской деятельности. При этом с учётом непрерывного совершенствования эндоскопический техники и знаний, а также с целью совершенствования качества и эффективности медицинской деятельности в эндоскопии следует дополнительно рекомендовать ряд положений, основанных как на результатах современных исследований, так и на профессиональном опыте ведущих российских специалистов по эндоскопии.
I. Рекомендации по оснащению и обеспечению проведения эзофагогастродуоденоскопии
Плановая эзофагогастродуоденоскопия (ЭГДС) в настоящее время фокусируется прежде всего на выявлении предраковых изменений слизистой оболочки и ранних форм рака верхних отделов желудочно-кишечного тракта (ЖКТ) [4], что предполагает использование современных технологий, которые позволяют визуализировать минимальные патологические изменения с помощью цифровых технологий высокого разрешения, узкоспектральной и увеличительной эндоскопии. Для повышения безопасности и качества эндоскопических исследований верхних отделов ЖКТ, а также достижения максимальной эффективности в решении задач ранней диагностики рака верхних отделов ЖКТ рекомендуются следующие условия выполнения диагностической ЭГДС:
1. Для наиболее полного обоснования необходимости проведения ЭГДС, помимо наличия у пациента направления на ЭГДС от профильного специалиста, рекомендуется наличие амбулаторной карты/истории болезни в электронном или печатном формате с клиническими данными, включающими результаты предыдущих эндоскопических исследований, если такие выполнялись.
2. Для эффективного взаимодействия с пациентом перед проведением исследования рекомендуется подробно и этично информировать пациента или его официального представителя о диагностической ценности ЭГДС и о возможных осложнениях с обязательным двусторонним подписанием пациентом или его официальным представителем и врачом информированного добровольного согласия пациента (ИДСП) на выполнение ЭГДС [7].
3. С целью минимизации рисков развития кровотечения, в том числе в случаях, когда имеется высокая вероятность изменений гемостаза (у пациентов, принимающих антикоагулянты) когда планируется выполнение множественной биопсии и/или полипэктомии, рекомендуется предварительная оценка общего анализа крови и показателей свёртываемости крови (времени свёртывания/коагулограммы).
4. Для обеспечения качественной визуализации плановым пациентам рекомендуется отказ от приёма твердой пищи не менее чем за 6 часов до проведения ЭГДС, жидкостей – как минимум за 2 часа (в экстренных случаях сроки проведения ЭГДС определяются в соответствии с клиническими показаниями). Для улучшения визуализации слизистой оболочки за 20-30 минут до проведения ЭГДС пациенту рекомендуется приём пеногасителей в установленных терапевтических дозах (раствор симетикона от 15 мл).
В большинстве случаев ЭГДС проводится в условиях местной анестезии. С целью улучшения проведения эндоскопа традиционно рекомендуется использовать местные анестетики для орошения глотки и корня языка и снятия рвотного рефлекса (чаще всего применяется 10% раствор лидокаина-спрей). Дополнительно по показаниям могут парентерально применяться холинолитики, спазмолитики, обезболивающие средства и др. Перед проведением анестезии и премедикации для исключения аллергических реакций во всех случаях необходим сбор аллергоанамнеза пациента.
По специальным показаниям ЭГДС также может проводиться в условиях общей анестезии.
5. Для улучшения качества диагностики и выявления ранних патологических изменений и неоплазий рекомендуется применение современных оптических режимов визуализации при проведении ЭГДС с соответствующим обучением и освоением специалистами данных технологий. Данные технологии относятся к специализированным видам медицинской помощи, но при этом в настоящее время могут применяться также в медицинских организациях первичного звена, где предусмотрено проведение плановых эндоскопических исследований.
Польза применения современных оптических режимов эндоскопической визуализации для достижения лучшего качества диагностической ЭГДС имеет на сегодняшний день широкую доказательную базу, включающую следующие положения:
Для эзофагоскопии:
· Осмотр пищевода в узкоспектральных режимах визуализации улучшает диагностику изменений слизистой оболочки пищевода и повышает частоту выявления рака пищевода до 97%, в сравнении с осмотром в белом свете, где она демонстрирует показатель 55% [8,9].
· Применение узкоспектральных режимов визуализации с прицельной биопсией рекомендуется для выявления дисплазии при наблюдении пациентов с пищеводом Барретта [10 - 12].
Для гастроскопии:
· Эндоскопический осмотр только в белом свете не позволяет эффективно дифференцировать и диагностировать предраковые изменения слизистой оболочки желудка [13-16]. Применение увеличительной хромоэндоскопии и узкоспектральных режимов визуализации улучшают диагностику предраковых состояний и изменений слизистой оболочки желудка.
· Гастроскопия в узком спектре позволяет выполнять биопсию более прицельно и сокращает количество биопсий в 2 раза (n=3,6) по сравнению с гастроскопией высокого разрешения в белом свете (n=7,6) [17 - 21].
· При выявлении патологически изменённых участков слизистой оболочки желудка функция оптического увеличения изображения современных эндоскопов повышает точность прицельной биопсии и верификации диагноза [27].
· Для достоверной морфологической оценки стадирования предраковых состояний слизистой желудка рекомендуется выполнять как минимум по два биоптата из антрального отдела и тела желудка по малой и большой кривизне в два отдельных флакона [30].
· Для гистологического стадирования по системе OLGA/OLGIM рекомендовано выполнение пяти биоптатов (2 из антрального отдела желудка,1 из угла желудка, 2 из средней трети тела желудка) в отдельные контейнеры.
Для диагностики Helicobacter pylori-ассоциированного гастрита:
· Увеличительная ЭГДС с высоким разрешением позволяет с большей точностью диагностировать Helicobacter pylori-ассоциированный гастрит, кишечную метаплазию, дисплазию [22 - 26].
· Для улучшения выявления Helicobacter pylori - ассоциированного гастрита рекомендуется выполнять как минимум по два биоптата из антрального отдела и тела желудка по малой и большой кривизне [28, 29].
6. Фотодокументацию видеоизображений, полученных при ЭГДС, рекомендуется выполнять в анатомических позициях, служащих объективизации полноты проведённого осмотра с учётом того, что число снимков может меняться в зависимости от условий проведения исследования, качества подготовки пациента и т.д. Фотофиксацию и фотоархивацию рекомендуется выполнять для следующих анатомических позиций [31; 32]:
− Пищевод: устье, верхняя треть, средняя треть, нижняя треть, кардиоэзофагеальный переход;
− Желудок: пилорический канал, антральный отдел желудка (по четырем квадрантам), нижняя треть тела желудка (по четырем квадрантам), средняя треть тела желудка (по четырем квадрантам), верхняя треть тела желудка, область свода желудка (при инверсионном осмотре), область кардии (при инверсионном осмотре: передняя, задняя стенки, малая кривизна), малая кривизна тела желудка при инверсионном осмотре (верхняя, средняя, нижняя трети), область угла желудка;
− Двенадцатиперстная кишка (ДПК): луковица - передняя и задняя стенка, большой и малый дуоденальные сосочки при доступности их визуализации;
− горизонтальная и нисходящая часть ДПК;
Также рекомендуется выполнять фотодокументацию всех значимых патологических изменений, выявленных во время исследования с интеграцией фотоотчёта в электронный протокол исследования и медико-информационные системы по мере их совершенствования. Цветная печать эндофото в протоколах исследований рекомендуется к выполнению, но не является в настоящее время строго обязательной.
7. Для приобретения устойчивых навыков эндоскопического осмотра верхних отделов ЖКТ с применением современных оптических режимов визуализации аккредитованным врачам эндоскопистам рекомендуется самостоятельно выполнить не менее 300 диагностических ЭГДС, а также проанализировать не менее 20 случаев новообразований пищевода, пищевода Баррета и дисплазии/раннего рака желудка у пациентов групп высокого риска развития рака соответствующей̆ локализации. Пороговыми значениями достижения компетенции оптической диагностики является: (1) диагностическая точность ≥80% при оценке 20 случаев новообразований пищевода; (2) чувствительность ≥90%, отрицательное прогностическое значение ≥98%, специфичность≥80% в выявлении дисплазии высокой̆ степени/аденокарциномы пищевода Баррета при оценке 20 случаев новообразований пищевода Баррета; (3) диагностическая точность ≥80% при оценке 10 случаев дисплазии/раннего рака желудка. Для поддержания компетенции оптической диагностики эндоскописту в своей практике необходимо ежегодно иметь не менее 10 случаев новообразований пищевода, не менее 20 случаев новообразований пищевода Баррета, не менее 10 случаев дисплазии/раннего рака желудка у пациентов группы высокого риска развития рака соответствующей̆ локализации [5, 35].
8. Для определения показаний к проведению уточняющей эндоскопической диагностики с применением узкоспектральных и увеличительных режимов визуализации направленных на выявление предраковых изменений слизистой желудка - атрофического и атрофического аутоиммунного гастрита, рекомендуется объективизировать риски таких изменений путём проведения пациентам предварительного комплексного иммуноферментного анализа крови на маркёры атрофического и аутоиммунного гастрита: пепсиногены I и II, гастрин-17 базальный (G17b), антитела IgG к Нelicobacter pylori. Данный анализ выполняется по направлению врача-клинициста (гастроэнтеролога/терапевта) в соответствии с действующими клиническими рекомендациями «Гастрит и дуоденит» [6, 36] и служит дополнительным обоснованием необходимости проведения уточняющей диагностики.
9. Для оптимизации тактики ведения пациентов с выявленными на ЭГДС и морфологически подтверждёнными изменениями рекомендуется:
· пациентам со слабыми и умеренными атрофическими изменениями / очагами полной кишечной метаплазии, поражающими только антральный отдел желудка, после успешной эрадикационной терапии H. pylori динамическое эндоскопическое наблюдение не требуется;
· пациентам с хроническим атрофическим гастритом и кишечной метаплазией с поражением только одного отдела желудка рекомендуется эндоскопическое динамическое наблюдение 1 раз в 3 года, а при наличии при наличии семейного анамнеза рака желудка или в случае аутоиммунного гастрита – 1 раз в 1-2 года;
· пациентам с хроническим атрофическим гастритом и кишечной метаплазией с поражением оба отдела желудка при наличии семейного анамнеза рака желудка, неполного типа кишечной метаплазии, персистенции H. pylori, рекомендуется эндоскопическое динамическое наблюдение 1 раз в 3 года [29, 30];
· в случаях выявления дисплазии низкой степени при отсутствии видимого патологического участка пациентам показан контрольный осмотр через 1 год после установления диагноза;
· в случаях выявления дисплазии высокой степени при отсутствии эндоскопически визуализируемого патологического участка пациентам показано повторное эндоскопическое обследование с выполнением множественной биопсии и дальнейшие контрольные осмотры с интервалом 6-12 месяцев [37];
· в случаях выявления визуализируемого при эндоскопии патологического участка для получения точного гистологического диагноза пациентам показана эндоскопическая резекция [6], при отсутствии условий проведения которой рекомендуется осуществлять плановую маршрутизацию пациента в специализированный центр (на базе медицинских организаций 3-4 уровня), где такие эндоскопические операции предусмотрены и проводятся;
· пациентам с эндоскопически визуализируемым участком дисплазии высокой степени или рака показано гистопатологическое стадирование и для определения дальнейшей тактики лечения.
10. Для обеспечения эпидемиологической безопасности проведения ЭГДС рекомендуется проводить дезинфекцию и/или стерилизацию аппаратуры, оборудования и инструментария в соответствии с требованиями СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» - подраздел «Обеспечение эпидемиологической безопасности при эндоскопических вмешательствах» (п.3635-3753) и МУ 3.1.3798-22 «Обеспечение эпидемиологической безопасности нестерильных эндоскопических вмешательств на желудочно-кишечном тракте и дыхательных путях».
11. Для поддержания эндоскопической аппаратуры в рабочем состоянии и продления сроков её службы рекомендуется осуществлять техническое обслуживание оборудования в соответствии с требованиями производителя.
Для реализации вышеперечисленных рекомендаций к проведению ЭГДС определяются следующие условия оснащения и обеспечения современных процедурных кабинетов ЭГДС (таблицы 1.1 и 1.2).
Таблица 1.1 Рекомендации по обеспечению проведения ЭГДС.
|
Кадровое и функциональное обеспечение проведения ЭГДС
| ||
|
|
Составляющая (параметр) |
Показатель (критерий оценки: есть/нет) |
|
1 |
Персонал |
Врач-эндоскопист, медицинская сестра (количество ставок определяется функциональной нагрузкой) |
|
2 |
Информирование пациента |
Наличие ИДСП на выполнение ЭГДС, подписанного пациентом или его официальным представителем, или одним из родителей ребенка и врачом. |
|
3 |
Оценка рисков развития кровотечения |
Рекомендуется общий анализ крови и определение показателей свёртываемости (время свёртывания крови/коагулограмма). |
|
4 |
Подготовка пациента к исследованию |
Рекомендуется отказ от приёма пищи не менее, чем за 6 часов до обследования и приём пеногасителя (эмульсии симетикона в дозе 15 мл перед исследованием). ! Перед премедикацией и анестезией для необходим сбор аллергоанамнеза пациента. |
|
5 |
Определение показаний к уточняющей оптической диагностике |
Рекомендуется количественный иммуноферментный анализ крови на маркёры наличия предраковых изменений желудка - атрофического и атрофического аутоиммунного гастрита: пепсиногены I и II, гастрин 17-базальный и антитела IgG к Helicobacter pylori. |
|
6 |
Инструментарий для биопсии, клипирования, лигирования, экстренной остановки кровотечений |
Перечень и набор инструментария определяется согласно утверждённому в медицинской организации плану эндоскопических исследований. Рекомендуется применение одноразового инструментария/биопсийных щипцов. Запас инструментария рассчитывается на срок не менее 6 месяцев** |
|
7 |
Экспересс-тесты на Н.р |
Наличие валидированных уреазных экспресс-тестов на Helicobacter pylori с запасом на срок не менее 6 месяцев** |
|
8 |
Классификации, рекомендуемые для применения в протоколах и заключениях ЭГДС*** |
· Для описания рефлюкс-эзофагита – Лос-Анжелесская классификация; · Для описания Пищевода Барретта – Пражские критерии; · Для описания эозинофильного эзофагита - классификация EREFS; · Для описания изменений при ожоге пищевода - классификация Zargar; · Для оценки дуоденальных аденом у пациентов с семейным аденоматозным полипозом - классификация Spigelman; · Для оценки сосудистого рисунка патологических образований пищевода (в узкоспектральных и увеличительных режимах визуализации) - классификация JES; · Для оценки сосудистого рисунка и рисунка поверхности патологических образований пищевода Баррета (в узкоспектральных и увеличительных режимах визуализации) - классификация BING/BLINC; · Для описания варикозно расширенных вен пищевода и желудка – классификация Бавено, классификация Сарин*; · Для оценки распространённости атрофического гастрита - классификация Кимура-Такемото (Kimura-Takemoto); · Для описания признаков гастрита – Киотская классификация гастритов; · Для оценки сосудистого рисунка и рисунка поверхности патологических образований желудка (в узкоспектральных и увеличительных режимах визуализации) - VS-классификация; · Для макроскопического описания эпителиальных новообразований - Парижская классификация; · Для эрозивно-язвенных кровотечений -классификация по Forrest.
|
*Для перехода на современный одноразовый эндоскопический инструментарий и, тем самым, повышения гарантий инфекционной безопасности для пациентов и персонала, в медицинских организациях, работающих в системе обязательного медицинского страхования (ОМС), рекомендуется пересмотр/актуализация территориальными фондами ОМС тарифов на проведение исследований с использованием инструментов однократного применения.
**Запас расходных материалов на период не менее 6 месяцев обусловлен сроками поставок и сезонностью проведения закупок.
***Эндоскопические классификации приведены с учётом клинической значимости признаков. Для различных нозологий клинически значимыми могут являться локализация, распространённость, размер, форма, морфологическая структура, выраженность и т.п. В настоящих методических рекомендациях здесь и далее приводятся эндоскопические классификации, которые являются валидированными, признанными на международном уровне и рекомендуются для использования врачами-эндоскопистами в протоколах эндоскопических исследований для формулировки заключений. При этом следует отметить, что Киотская классификация в настоящее время широко применяется только в Японии, но планируется к включению в стандартизированные российские протоколы эндоскопических исследований. Классификация по Кимура -Такемото также используется в настоящее время преимущественно в странах Азии. Кроме того, классифкация размеров варикозно расширенных вен по Шерцингеру (1986г) в настоящие методические рекомендации не включена, так как несёт более описательный характер, тогда как классификация Бовено является валидированной, широко применяется во всём мире и служит поддержкой в принятии врачебных решений. Для эффективного междисциплинарного взаимодействия и понимания содержания классификаций всеми заинтересованными специалистами рекомендуется расшифровывать классификации в текстах протоколов эндоскопических исследований. Вопросы практического применения классификаций в эндоскопии признаются авторами настоящих методических рекомендаций темой, заслуживающей отдельного детального рассмотрения.
Рекомендации по техническому оснащению проведения ЭГДС в соответствии с современными требованиями к качеству и безопасности приведены в таблице 1.2.
Таблица 1.2 Рекомендации по техническому оснащению проведения ЭГДС.
|
Техническое оснащение проведения ЭГДС | ||
|
|
Техническая составляющая (параметр) |
Показатель (критерий оценки: есть/нет) |
|
1. |
Стандарт изображения видеоцентра, видеогастроскопа и видеомонитора. |
HD (высокое разрешение) - наличие |
|
2. |
Видеоцентр и видеогастроскопы к нему с узкоспектральными режимами NBI; BLI, LCI; I-scan или аналогами |
Рекомендуется
|
|
3. |
Оптическое увеличение изображения - ZOOM, TELE и аналоги |
Рекомендуется |
|
4. |
Канал для дополнительной подачи воды |
Рекомендуется |
|
5. |
Эндоскопический аспиратор |
Наличие (технические требования - СанПиН 3.3686-21) |
|
6. |
Электрохирургический блок иинструментарий к нему (для экстренной остановки кровотечений, а также возможности выполнения полипэктомии) |
Наличие Технические характеристики –см. Приложение 1 |
|
7. |
Автоматизированное рабочее место врача-эндоскописта (АРМ) |
Наличие (рекомендуемые технические характеристики АРМ –см. раздел VIII) |
|
8. |
Передача протокола – описания с эндофото и эндоскопического заключения в Региональный фрагмент Единой государственной медико-информационной системы (ЕГИС) |
Наличие |
|
9. |
Цветная печать эндофото |
Рекомендуется |
|
10. |
Видеорекодер с возможностью постоянной видеозаписи исследований** |
Наличие |
|
11. |
Кушетка пациента универсальная для ЭГДС, КС |
Наличие |
*Количество видеогастроскопов на один процедурный кабинет определяется плановой нагрузкой и рассчитывается с учётом планируемого числа исследований в смену, предполагаемого времени выполнения каждого исследования, а также с учётом скорости обработки эндоскопов. Алгоритм расчёта потребности в эндоскопах с учётом необходимости соблюдения эпидемиологической безопасности приведён в приложении 5действующих МУ 3.1.3798-22. 3.1. «Эпидемиология. Профилактика инфекционных болезней. Обеспечение эпидемиологической безопасности нестерильных эндоскопических вмешательств на желудочно-кишечном тракте и дыхательных путях», где прописано, что «ориентировочное количество эндоскопов (h) одной модели (например, гастроскопов, колоноскопов, бронхоскопов или дуоденоскопов) для выполнения, планируемого за одну смену числа вмешательств можно рассчитать по формуле:
h = n x (a + b): c
a - среднее значение длительности полного цикла обработки эндоскопа определенной модели, мин;
b - средняя продолжительность вмешательства, выполняемого эндоскопами данной модели, мин;
c - продолжительность рабочей смены, в течение которой выполняются эндоскопические вмешательства данной моделью эндоскопов, мин;
n - планируемое или реально выполняемое число вмешательств данной моделью эндоскопов, абс. ед.
Значения a и b определяются путем хронометража длительности нескольких циклов обработки эндоскопов каждой модели или эндоскопических вмешательств, проводимых с их использованием, соответственно. Полученное значение h округляется до целого значения в большую сторону».
! При этом с учётом необходимости наличия как минимум одного резервного видеогастроскопа для обеспечения бесперебойной работы, в случаях увеличения времени исследований и/или обработки, или выхода из строя рабочего аппарата, при планировании оснащения эндоскопами кабинетов эзофагогастроскопии рекомендуется применять формулу:
h = n x (a + b): c + 1,
где «+1» - резервный эндоскоп.
**Наличие в стандартном наборе оборудования видеорекодера с постоянной видеозаписью исследований даёт возможность объективно оценивать качество исследований и, при необходимости, анализировать причины осложнений.
II. Рекомендации по оснащению и обеспечению проведения эндоскопических исследований кишечника – колоноскопии, видеокапсульной эндоскопии, балонно-ассистированной энтероскопии.
IIА. Рекомендации по оснащению и обеспечению проведения колоноскопии
Из всех диагностических методов колоноскопия (КС) является наиболее эффективной в диагностике предопухолевой патологии и новообразований толстой кишки, включая ранние формы рака. Современная КС предполагает использование современных оптических технологий высокого разрешения, узкоспектральной и увеличительной эндоскопии, позволяющих выявлять патологические образования минимальных размеров. При выполнении колоноскопии для улучшения качества диагностики в настоящее время становятся доступны для практического применения информационные системы с цифровым программным обеспечением и функциями искусственного интеллекта, которые служат средствами помощи в обнаружении и/или классификации новообразований [39; 40].
Анализ действующих нормативных документов и данных современных исследований позволяет рекомендовать следующие условия для достижения максимальной безопасности и качества эндоскопических исследований кишечника, эффективности в решении задач выявления минимальных патологических изменений и ранней диагностики колоректального рака:
1. Для наиболее полного обоснования необходимости проведения колоноскопии*, помимо наличия у пациента направления на КС от профильного специалиста, рекомендуется наличие амбулаторной карты/истории болезни в электронном или печатном формате с клиническими данными, включающими результаты предыдущих эндоскопических исследований, если такие выполнялись.
* Для уточнения показаний к проведению колоноскопии у бессимптомных и малосимптомных пациентов, в том числе в программах диспансеризации и профилактических медицинских осмотров согласно Приказу Министерства здравоохранения Российской Федерации от 27.04.2021 № 404н "Об утверждении Порядка проведения профилактического медицинского осмотра и диспансеризации определенных групп взрослого населения", рекомендуется проведение анализа кала на скрытую кровь методом иммунохроматографии с определением наличия гемоглобина и гаптоглобина (достоверным считается трехкратный отрицательный результат).
2. Для эффективного взаимодействия с пациентом перед проведением исследования рекомендуется подробно и этично информировать пациента или ответственного сопровождающего о диагностической ценности колоноскопии и возможных осложнениях с обязательным двусторонним подписанием пациентом или его официальным представителем и врачом информированного добровольного согласия пациента (ИДСП) на её выполнение.
3. С целью минимизации рисков развития кровотечения, в том числе в случаях, когда имеется высокая вероятность изменений гемостаза (у пациентов, принимающих антикоагулянты) когда планируется выполнение множественной биопсии и/или полипэктомии, рекомендуется предварительная оценка общего анализа крови и показателей свёртываемости крови (времени свёртывания/коагулограммы).
4. Для достижения возможностей качественной визуализации при колоноскопии подготовку пациента к колоноскопии следует проводить согласно алгоритму, представленному в действующих рекомендациях Российского эндоскопического общества (РоЭндо) [43]. При этом следует обратить внимание, что для медикаментозной подготовки необходимо использовать только разрешенные к применению в РФ препараты для очистки кишечника, в частности:
− для взрослых: осмотическое средство на основе полиэтиленгликоля;
− для взрослых и детей с 12 лет: стимулирующее средство на основе трисульфата;
− для всех категорий пациентов, включая детей от 1 года: комбинированное стимулирующее и осмотическое средство на основе пикосульфата натрия + цитрата магния;
Для успешной визуализации слизистой оболочки желудка при ВКЭ дополнительно рекомендуется приём пеногасителя (симетикона) в терапевтических дозах накануне исследования и за 6 часов до исследования.
Для объективизации возможностей проведения качественного осмотра слизистой подготовку толстой кишки к колоноскопии следует оценивать по Бостонской шкале, где приемлемым показателем считаются 6 баллов с интубацией купола слепой кишки после отмывания слизистой оболочки физиологическим раствором [57].
5. При проведении колоноскопии рекомендуется инсуффляция CO2, которая по сравнению с инсуффляцией воздуха уменьшает растяжение кишечника при колоноскопии, уменьшает болезненные ощущения для пациента во время колоноскопии, а также уменьшает дискомфорт для пациента без значительных изменений рСО2 в крови по окончании колоноскопии [52-54].
6. Рекомендуется проведение колоноскопии с анестезиологическим пособием, что достоверно устраняет болевые ощущения, страх пациента перед колоноскопией, повышает степень удовлетворенности пациентов [55; 56].
7. Для достижения качественного осмотра после достижения купола слепой кишки при извлечении колоноскопа следует придерживаться оптимального времени осмотра на выходе, которое составляет не менее 6 минут, без учёта возможной биопсии [42].
8. Для улучшения качества диагностики и выявления ранних патологических изменений и неоплазий при проведении КС рекомендуется применение современных оптических режимов визуализации с соответствующим обучением и освоением специалистами данных технологий.
Данные технологии относятся к специализированным видам медицинской помощи, но при этом в настоящее время могут применяться также в медицинских организациях первичного звена, где предусмотрено проведение плановых эндоскопических исследований.
Польза применения современных оптических режимов эндоскопической визуализации: узкоспектральных, увеличительных, конфокальных и др., а также хромоскопии с витальными красителями для обнаружения и оценки полипов толстой кишки имеет на сегодняшний день широкую доказательную базу. Так применение узкоспектральных режимов эндоскопической визуализации и хромоскопии обеспечивает следующие преимущества:
- сокращает затраты на выполнение биопсий и морфологических анализов в том числе в повседневной практике [44, 47], а также:
- повышает точность диагностики образований в ободочной и прямой кишке до 97% при использовании с оптическим увеличением [45];
- повышает частоту выявления аденом на 14% [46];
- повышает точность 92% против 84% при осмотре в высоком разрешении в белом свете при прогнозировании морфологической структуры полипов размером менее 10 мм [47].
9. Для дополнительных возможностей сокращения времени интубации слепой кишки (CIR), а также время выведения колоноскопа (WT) без потери качества рекомендуется применение колоноскопов с углом поля зрения 170°, [50, 51].
10. Для дополнительных возможностей сокращения времени интубации слепой кишки также может быть рекомендовано применение колоноскопов с технологией чувствительного введения RIT (Responsive Insertion Technology), которые в решении данной задачи имеют определённые преимущества по сравнению с колоноскопами с переменной жесткостью [52].
11. Фотодокументацию видеоизображений, полученных при колоноскопии, рекомендуется выполнять в анатомических позициях, служащих объективизации полноты проведённого осмотра с учётом того, что число снимков может меняться в зависимости от условий проведения исследования, качества подготовки пациента и т.д. Также рекомендуется выполнять фотодокументацию всех значимых патологических изменений, выявленных во время исследования с интеграцией фотоотчёта в электронный протокол исследования и медико-информационные системы по мере их совершенствования. Цветная печать эндофото в протоколах исследований рекомендуется к выполнению, но не является в настоящее время строго обязательной.
12. Для приобретения устойчивых навыков эндоскопического осмотра толстой кишки, в том числе с применением современных оптических режимов визуализации аккредитованным врачам эндоскопистам рекомендуется:
− самостоятельное выполнение не менее 200 колоноскопий, где целевым показателем владения техникой колоноскопии является частота интубации слепой кишки с возможностью прикоснуться кончиком эндоскопа к устью червеобразного отростка и сделать фотоснимок. CIR (CIR - Caecum Intubation Rate)> 90%. При решении задач скрининга CIR ≥ 95% [41, 42].
− при выполнении колоноскопии детям требуется проведение оценки Баугиниевой заслонки и интубация тонкой кишки не менее чем на 10 см;
− при колоноскопии у лиц старше 50 лет целевая частота выявления аденом врачом-эндоскопистом ADR≥ 25% (ADR - Adenoma Detection Rate) [44].
13. В протоколах и заключениях колоноскопии, рекомендуется применять следующие современные эндоскопические классификации:
А. Для эпителиальных новообразований толстой кишки:
- для описания формы: Парижская классификация.
- для описания структуры поверхности: JNET - классификация (Japan NBI Expert Team), которая основана на применении технологий визуализации в узком спектре с оптическим увеличением, позволяет оценивать состояние сосудов и желёз с определением характера гистологических изменений и является универсальной международной эндоскопической классификацией эпителиальных новообразований толстой кишки с 2014 года. При отсутствии эндоскопов с оптическим увеличением – NICE классификация [58 - 61].
Б. Для воспалительных заболеваний кишечника:
Монреальская классификация локализации и протяжённости патологических изменений.
14. Для повышения эффективности колоноскопии в случаях выявления полипов малых (диаметром≤5мм) и средних (диаметром6-9мм) размеров во время проведения колоноскопии рекомендуется выполнять холодную петлевую резекцию, как биопсию с последующим извлечением и морфологической оценкой удалённых новообразований, как предпочтительный метод удаления новообразований [42].
Вопросы удаления полипов диаметром более 9мм, полипов на ножке, латерально стелющихся эпителиальных новообразований следует решать после прицельной биопсии и морфологической верификации новообразований. В случаях выявления дисплазии высокой степени, выявленной по данным морфологическом исследования, или получения данных за злокачественный характер новообразования рекомендуется проведение уточняющей диагностики, предпочтительно в условиях специализированного центра, где есть необходимые условия, в том числе для проведения эндоскопического ультразвукового обследования с оценкой глубины инвазии для определения дальнейшей тактики лечения пациента. Полипэктомию рекомендуется проводить в эндоскопических отделениях стационаров.
«Горячую» петлевую полипэктомию, а также пофрагментное эндоскопическое удаление доброкачественных эпителиальных новообразований методом резекции слизистой размерами более 20 мм рекомендуется проводить в эндоскопических отделениях стационаров, где внедрены в клиническую практику методики эндоскопического гемостаза, и имеется соответствующее электрохирургическое оборудование и обеспечены условия проведения гемостаза, включая наличие гемостатических петель и клипс. Удаление эпителиальных новообразований методом эндоскопической диссекции в подслизистом слое рекомендуется выполнять в условиях специализированных эндоскопических центров на базе медицинских организаций 3-4 уровня оказания медицинской помощи с плановой маршрутизацией пациентов в эти центры.
15. Для обеспечения эпидемиологической безопасности проведения КС рекомендуется проводить дезинфекцию и/или стерилизацию аппаратуры, оборудования и инструментария в строгом соответствии с требованиями СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» - подраздел «Обеспечение эпидемиологической безопасности при эндоскопических вмешательствах» (п.3635-3753) и МУ 3.1.3798-22 «Обеспечение эпидемиологической безопасности нестерильных эндоскопических вмешательств на желудочно-кишечном тракте и дыхательных путях».
16. Для поддержания эндоскопической аппаратуры в рабочем состоянии и продления сроков её службы рекомендуется осуществлять техническое обслуживание оборудования в соответствии с требованиями и стандартами производителя.
Для выполнения вышеперечисленных рекомендаций по проведению колоноскопии необходимы следующие условия обеспечения и оснащения (таблицы 2.1.1 и 2.1.2):
Таблица 2.1.1. Рекомендации по обеспечению проведения колоноскопии.
|
Кадровое и функциональное обеспечение
| ||
|
|
Составляющая (параметр) |
Показатель (критерий оценки) |
|
1. |
Персонал |
Врач-эндоскопист, медицинская сестра (количество ставок определяется в соответствии с функциональной нагрузкой) |
|
2. |
Профессиональная компетентность врача-эндоскописта |
Выполнение >250 КС в год, ADR>25%, CIR>90%, WT>6 минут |
|
3. |
Информационное добровольное согласие пациента (ИДСП) |
Наличие ИДСП на выполнение КС, подписанного пациентом или его официальным представителем, или одним из родителей ребенка и врачом. |
|
4. |
Оценка рисков развития кровотечения |
Рекомендуется общий анализ крови и определение показателей свёртываемости (время свёртывания крови/коагулограмма). |
|
5. |
Медикаментозная подготовка пациентов |
Рекомендуется разрешенный к применению в РФ препарат для подготовки кишечника: Для взрослых: осмотическое средство на основе полиэтиленгликоля или стимулирующее средство на основе трисульфата. Для всех категорий пациентов, включая детей от 1 года: комбинированное стимулирующее и осмотическое средство на основе пикосульфата натрия и цитрата магния. Для улучшения визуализациии дополнительно рекомендуется приём пеногасителя: симетикон в эмульсии или в капсулах в терапевтических дозах накануне исследования и за 6 часов до проведения исследования. ! Перед назначением медикаментозных средств для подготовки к исследованию, а также перед проведением премедикации/анестезии во всех случаях необходим сбор аллергоанамнеза. |
|
6. |
Оценка подготовки |
Шкала BBPS (БОСТОН) > 6 баллов, где в каждом из сегментов не менее 2 баллов |
|
7. |
Инструментарий, в т.ч. для биопсии, клипирования, лигирования, экстренной остановки кровотечений и др. |
Перечень и набор инструментария определяется согласно утверждённому в медицинской организации плану х исследований. Рекомендуется применение одноразового инструментария /биопсийных щипцов. Запас инструментария рассчитывается на срок не менее 6 месяцев* |
|
8. |
Классификации |
· Для оптических характеристик слизистой при хромоскопии с увеличением – классификация по S.Kudo · Для эпителиальных новообразований: - Парижская классификация для описания формы новообразования; - JNET классификациядля описания структуры поверхности новообразования · Для воспалительных заболеваний кишечника (язвенного колита и болезни Крона): Монреальская классификация локализации и протяжённости патологических изменений. |
*Для перехода на современный одноразовый эндоскопический инструментарий и, тем самым, повышения гарантий инфекционной безопасности для пациентов и персонала, в медицинских организациях, работающих в системе обязательного медицинского страхования (ОМС), рекомендуется пересмотр/актуализация территориальными фондами ОМС тарифов на проведение исследований с использованием инструментов однократного применения.
**Запас инструментария и расходных материалов на период не менее 6 месяцев обусловлен сроками поставок и сезонностью проведения закупок.
Таблица 2.1.2. Рекомендации по оснащению проведения колоноскопии.
|
Техническое оснащение проведения КС* | ||
|
|
Техническая составляющая (параметр) |
Показатель (критерий оценки) |
|
1. |
Стандарт изображения видеоцентра, видеоколоноскопа. |
HD (высокое разрешение) - наличие |
|
2. |
Видеоцентр и видеоколоноскопы к нему с узкоспектральными режимами NBI; BLI, LCI; I-scan или аналогами* |
Рекомендуется**
|
|
3. |
Оптическое увеличение изображения: ZOOM, TELE и др. |
Рекомендуется |
|
4. |
Поле зрения |
Рекомендуется угол зрения не менее 1700 |
|
5. |
Переменная жёсткость колоноскопа или RIT |
Рекомендуется |
|
6. |
Канал для дополнительной подачи воды |
Рекомендуется для эффективного направленного отмывания слизистой, где это необходимо, и улучшения визуализации
|
|
7. |
Эндоскопический аспиратор |
Наличие в количестве 2 шт. на одну видеостойку. Технические требования согласно СанПиН 3.3686-21 |
|
8. |
Эндоскопический CO2- инсуффлятор |
Наличие |
|
9. |
Помпа (водоструйный насос) для отмывания слизистой оболочки |
Наличие для ускоренного эффективного отмывания слизистой, когда это необходимо для улучшения визуализации
|
|
10. |
Электрохирургический блок и инструментарий к нему
|
Наличие для экстренной остановки кровотечений, возможностей выполнения полипэктомии. Технические характеристики - см. Приложение 1. |
|
11. |
Автоматизированное рабочее место врача-эндоскописта (АРМ)
|
Наличие (технические характеристики АРМ – см. раздел VIII) |
|
12. |
Передача протокола – описания с эндофото в региональный фрагмент единой государственной информационной системы здравоохранения (ЕГИС)
|
Наличие |
|
13. |
Цветная печать эндофото
|
Рекомендуется |
|
14. |
Видеорекордер с возможностью постоянной записи исследований*** |
Наличие |
|
15. |
Кушетка пациента для КС |
Наличие
|
*Наличие узкоспектральных режимов в видеопроцессорах и эндоскопах к ним обеспечивает проведение современной уточняющей оптической диагностики, в том числе с применением систем искусственного интеллекта, а также возможности применения современных классификаций в заключениях.
**Количество видеоколоноскопов на один процедурный кабинет определяется плановой нагрузкой и рассчитывается с учётом планируемого числа исследований в смену, предполагаемого времени выполнения каждого исследования, а также с учётом скорости обработки одного эндоскопа и необходимости наличия как минимум одного резервного видеоколоноскопа для обеспечения бесперебойной работы в случаях увеличения времени исследований и/или обработки или выхода из строя рабочего аппарата. Алгоритм расчёта потребности в эндоскопах с учётом необходимости соблюдения эпидемиологической безопасности приведён в приложении 5 действующих МУ 3.1.3798-22. 3.1. «Эпидемиология. Профилактика инфекционных болезней. Обеспечение эпидемиологической безопасности нестерильных эндоскопических вмешательств на желудочно-кишечном тракте и дыхательных путях», где прописано, что «ориентировочное количество эндоскопов (h) одной модели (например, гастроскопов, колоноскопов, бронхоскопов или дуоденоскопов) для выполнения, планируемого числа вмешательств за смену можно рассчитать по формуле:
h = n x (a + b): c
a - среднее значение длительности полного цикла обработки эндоскопа определенной модели, мин;
b - средняя продолжительность вмешательства, выполняемого эндоскопами данной модели, мин;
c - продолжительность рабочей смены, в течение которой выполняются эндоскопические вмешательства данной моделью эндоскопов, мин;
n - планируемое или реально выполняемое число вмешательств данной моделью эндоскопов, абс. ед.
Значения a и b определяются путем хронометража длительности нескольких циклов обработки эндоскопов каждой модели или эндоскопических вмешательств, проводимых с их использованием, соответственно. Полученное значение h округляется до целого значения в большую сторону».
С учётом необходимости наличия как минимум одного резервного видеоколоноскопа для обеспечения бесперебойной работы, в случаях увеличения времени исследований и/или обработки, или выхода из строя рабочего аппарата, при планировании оснащения эндоскопами кабинетов колоноскопии рекомендуется применять формулу:
h = n x (a + b) : c + 1,
где «+1» - резервный эндоскоп.
***Наличие в стандартном наборе оборудования видеорекордера с постоянной видеозаписью исследований даёт возможность объективно оценивать качество исследований и, при необходимости, анализировать причины осложнений.
IIB. Рекомендации по проведению видеокапсульной эндоскопии
Видеокапсульнаяя эндоскопия (ВКЭ), является единственным неинвазивным методом визуальной оценки состояния слизистой оболочки желудочно-кишечного тракта (ЖКТ) для диагностики различных патологических изменений и предполагает использование всех современных технологий, позволяющих выявлять минимальные по размеру образования с помощью технологий эндоскопии высокого разрешения и узкого спектра.
ВКЭ в настоящее время позволяет осматривать пищевод, желудок (при использовании управляемых капсул), тонкую и толстую кишку (при надлежащей подготовке). То есть с помощью ВКЭ может осуществляться осмотр всего ЖКТ. Современная ВКЭ позволяет диагностировать малые (до 6 мм) новообразования кишечника и рекомендована как альтернатива диагностической КС, особенно при неудачных попытках проведения колоноскопии [62 - 66].
На основании анализа действующих нормативных актов и данных современных исследований можно выделить следующие обязательные условия качественного и безопасного выполнения ВКЭ:
1. Для обоснования необходимости проведения ВКЭ, помимо наличия у пациента направления от профильного специалиста, рекомендуется наличие амбулаторной карты/истории болезни в электронном или печатном формате с клиническими данными, включающими результаты предыдущих эндоскопических исследований, если такие выполнялись
2. Для эффективного взаимодействия с пациентом перед проведением ВКЭ рекомендуется подробно и этично информировать пациента или его официального представителя о диагностической ценности ВКЭ и возможных осложнениях с обязательным двусторонним подписанием пациентом или его официальным представителем и врачом информированного добровольного согласия пациента (ИДСП) на выполнение ВКЭ.
3. Для достижения возможностей качественной визуализации при ВКЭ подготовку пациента следует проводить согласно алгоритму, представленному в действующих рекомендациях Российского эндоскопического общества (РоЭндо) для подготовки к колоноскопии [41]. Следует обратить внимание, что для медикаментозной подготовки необходимо использовать только разрешенные к применению в РФ препараты для очистки кишечника, в частности:
− для взрослых: осмотическое средство на основе полиэтиленгликоля;
− для взрослых и детей с 12 лет: стимулирующее средство на основе трисульфата;
− для всех категорий пациентов, включая детей от 1 года: комбинированное стимулирующее и осмотическое средство на основе пикосульфата натрия + цитрата магния;
Для успешной визуализации слизистой оболочки желудка при ВКЭ дополнительно рекомендуется приём пеногасителя (симетикона) в терапевтических дозах накануне исследования.
Для обеспечения продвижения капсулы по «пустому» кишечнику при проведении ВКЭ толстой кишки рекомендуется использование буст-стимуляторов по назначению врача, который проводит ВКЭ.
4. Оценку качества подготовки кишечника к ВКЭ рекомендуется проводить по Чикагской шкале с определением количества остаточной жидкости в просветах [68].
5. ВКЭ рекомендуется проводить с фото- и видеодокументацией и интеграцией фотоотчётов и протоколов исследований в медико-информационные системы.
6. При выявлении патологических участков слизистой оболочки ЖКТ после ВКЭ принимается решение о дополнительном проведении традиционной эндоскопии с лечебной целью (остановка кровотечения, удаление новообразования и пр.).
7. При ВКЭ используются одноразовые капсулы, Пояс и рекордер надеваются на одежду и не нуждаются в дезинфекции. Если при капсульной эндоскопии используются электроды для антенн, кармашки-наклейки обеззараживаются и утилизируются как отходы класса Б сразу после проведения исследования, так как являются изделиями однократного применения.
8. Техническое обслуживание оборудования для ВКЭ рекомендуется осуществлять в соответствии с требованиями и стандартами производителя.
Для реализации вышеперечисленных рекомендаций по проведению ВКЭ определяются следующие условия обеспечения и оснащения (таб.2.2.1):
Таблица 2.2.1. Рекомендации по обеспечению и оснащению проведения ВКЭ.
|
Кадровое и функциональное обеспечение | ||
|
|
Составляющая |
Показатель (критерий оценки) |
|
1 |
Персонал |
Врач-эндоскопист |
|
2 |
Информирование пациента |
Наличие ИДСП на выполнение ВКЭ, подписанного пациентом или его официальным представителем, или одним из родителей ребенка и врачом |
|
3 |
Медикаментозная подготовка слизистой оболочки ЖКТ |
Рекомендуется разрешенный к применению в РФ препарат для подготовки кишечника: Для взрослых: осмотическое средство на основе полиэтиленгликоля или стимулирующее средство на основе трисульфата. Для всех категорий пациентов, включая детей от 1 года: комбинированное стимулирующее и осмотическое средство на основе пикосульфата натрия и цитрата магния. Для улучшения визуализации дополнительно рекомендуется приём пеногасителя: симетикон в эмульсии или в капсулах в терапевтических дозах накануне исследования и за 6 часов до проведения исследования. ! Перед назначением медикаментозных средств для подготовки к исследованию, а также перед проведением премедикации/анестезии во всех случаях необходим сбор аллергоанамнеза пациента. |
|
4 |
Оценка подготовки кишечника к ВКЭ |
Рекомендуется оценка качества подготовки к ВКЭ по Чикагской шкале с определением количества остаточной жидкости в просветах [68]. |
|
5 |
Одноразовые видеокапсулы |
Наличие в количестве, соответствующем плановому заданию. |
|
6 |
Передача протокола в региональный фрагмент ЕГИС |
Наличие |
|
7 |
Цветная печать эндофотоотчёта |
Наличие |
|
Техническое оснащение | ||
|
1 |
Видеокапсульная система |
Рекомендуется оборудование, зарегистрированное на территории РФ (производители: Endovision, PillCam, Olympus, Mirocam, OMOM и др.)
|
|
2. |
АРМ врача-эндоскописта |
Наличие (технические характеристики АРМ –см. разделVIII)
|
IIC. Рекомендации по проведению
баллонно-ассистированной энтероскопии (БАЭ)
Внедрение в клиническую практику аппаратных систем для двухбаллонной и однобаллонной энтероскопии открыло новый этап в развитии эндоскопической диагностики и малоинвазивного лечения заболеваний тонкой кишки с возможностью непосредственного доступа в глубокие отделы органа для диагностики и лечения заболеваний панкреатобилиарной зоны, в том числе у пациентов, перенесших реконструктивные операции на желудке, с наличием длинной приводящей тонкокишечной петли [67 - 70]. Применение метода баллонно-ассистированной энтероскопии (БАЭ) позволяет проводить высокоэффективную диагностику заболеваний тонкой кишки (диагностическая ценность метода при тонкокишечных кровотечениях достигает 76,0-80,0%, при опухолях – 96,4%, при болезни Крона – 70,0-80,0%) [65 - 68]. Энтероскопия с помощью гибкого аппарата даёт возможность выполнения биопсии из патологического очага для морфологического исследования, а также возможности выполнения различного рода лечебных вмешательств в глубоких отделах тонкой кишки, в том числе эндоскопический гемостаз, дилатацию стриктуры, извлечение инородных тел, эксцизию новообразований и др.
В рекомендации по проведению БАЭ входят следующие общие и специальные положения:
1. БАЭ рекомендуется проводить в специализированных эндоскопических центрах и отделениях на базе стационаров медицинских организаций 3-4 уровня, с маршрутизацией в эти центры плановых и неотложных пациентов по клиническим показаниям (подозрения на новообразования, стриктуры, другие патологические изменения тощей и подвздошной кишки, включая болезнь Крона, подозрения на наличие источника кровотечения в тонкой кишке и др.).
2. Для обоснования необходимости проведения БАЭ, помимо наличия у пациента направления от профильного специалиста, рекомендуется наличие амбулаторной карты/истории болезни в электронном или печатном формате с клиническими данными, включающими результаты предыдущих эндоскопических исследований, если такие выполнялись.
3. С целью минимизации рисков развития кровотечения, в т.ч. в случаях, когда имеется высокая вероятность изменений гемостаза (у пациентов, принимающих антикоагулянты), когда планируется выполнение биопсии, рекомендуется предварительная оценка общего анализа крови и показателей свёртываемости крови (времени свёртывания/коагулограммы).
4. Для эффективного взаимодействия с пациентом перед проведением БАЭ рекомендуется подробно и этично информировать пациента или его официального представителя о диагностической ценности БАЭ и возможных осложнениях с обязательным двусторонним подписанием пациентом или его официальным представителем и врачом информированного добровольного согласия пациента (ИДСП) на выполнение БАЭ [7].
5. Для достижения возможностей качественной визуализации при БАЭ подготовку пациента следует проводить согласно алгоритму, представленному в действующих рекомендациях РоЭндо по подготовке к колоноскопии [41]. Следует также обращать внимание, что для медикаментозной подготовки можно использовать только разрешенные к применению в РФ препараты для очистки кишечника, в частности:
− для взрослых: осмотическое средство на основе полиэтиленгликоля;
− для взрослых, детей с 12 лет: стимулирующее средство на основе трисульфата;
− для всех категорий пациентов, включая детей от 1 года: комбинированное стимулирующее и осмотическое средство на основе пикосульфата натрия + цитрата магния;
Для успешной визуализации слизистой оболочки желудка при ВКЭ дополнительно рекомендуется приём пеногасителя (симетикона) в терапевтических дозах накануне исследования.
6. Качество подготовки кишечника к БАЭ рекомендуется оценивать по Чикагской шкале с определением количества остаточной жидкости в просветах [68].
7. При проведении БАЭ рекомендуется инсуффляция CO2,который абсорбируется быстрее чем воздух, создавая условия для более эффективного сборивания тонкой кишки и, тем самым, для более качественного и глубокого осмотра, также уменьшает дискомфорт исследования для пациента без значительных изменений рСО2.
8. Рекомендуется проведение БАЭ с анестезиологическим пособием, что достоверно устраняет болевые ощущения и беспокойство пациента перед БАЭ, повышает степень удовлетворенности пациентов. Премедикация перед проведением БАЭ включает внутримышечное введение раствора атропина 0,1% – 1 мл, папаверина 2% – 2 мл, местно для орошения ротоглотки применяют лидокаин (10% р-р), для смазывания дистального конца аппарата – гель (катеджель с лидокаином). При пероральном доступе рекомендуется проведение БАЭ под эндотрахеальным наркозом, при трансанальном доступе возможно выполнение под общим внутривенным обезболиванием с сохранением спонтанного дыхания.
9. Для контроля адекватности проведения аппарата, тубуса и присборивания тонкой кишки, контроля за положением энтероскопа и за формированием петель, особенно на этапе освоения методики, а также при выполнении лечебно-оперативных вмешательств, требующих рентгенологического контроля, БАЭ рекомендуется проводить в условиях рентгенэндоскопической операционной.
10. БАЭ рекомендуется проводить с фото- и видеодокументацией и интеграцией фотоотчётов и протоколов исследований в медико-информационные системы.
11. При выявлении патологических участков слизистой оболочки ЖКТ при выполнении БАЭ принимается решение о дополнительном биопсии и/или применении лечебных эндоскопических методик (остановка кровотечения, удаление новообразования, стентирование и пр.).
12. Для приобретения устойчивых навыков проведения БАЭ, в том числе с применением современных оптических режимов визуализации аккредитованным врачам эндоскопистам рекомендуется самостоятельное выполнение не менее 50 БАЭ.
13. Для обеспечения эпидемиологической безопасности проведения БАЭ рекомендуется проводить дезинфекцию и/или стерилизацию аппаратуры, оборудования и инструментария в строгом соответствии с требованиями СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» - подраздел «Обеспечение эпидемиологической безопасности при эндоскопических вмешательствах» (п.3635-3753) и МУ 3.1.3798-22 «Обеспечение эпидемиологической безопасности нестерильных эндоскопических вмешательств на желудочно-кишечном тракте и дыхательных путях».Применяемые для энтероскопии шинирующие трубки (тубусы), а также дополнительные аксессуары в наборе являются разовыми и подлежат обеззараживанию и утилизации как отходы класса Б.
14. Для поддержания эндоскопической аппаратуры в рабочем состоянии и продления сроков её службы рекомендуется осуществлять техническое обслуживание оборудования в соответствии с требованиями и стандартами производителя.
Рекомендации по обеспечению и оснащению проведения БАЭ приведены в таблицах 2.3.1 и 2.3.2.
Таблица 2.3.1 Рекомендации по кадровому и функциональному обеспечению проведения баллонно-ассистированной энтероскопии.
|
Кадровое и функциональное обеспечение | ||
|
|
Составляющая (параметр) |
Показатель (критерий оценки) |
|
1 |
Персонал |
Врач-эндоскопист, ассистент врача, медицинская сестра, анестезиолог |
|
2 |
Информирование пациента |
Наличие ИДСП на выполнение БАЭ, подписанного пациентом или его официальным представителем, или одним из родителей ребенка и врачом. |
|
3 |
Оценка рисков развития кровотечения |
Рекомендуется общий анализ крови и определение показателей свёртываемости (время свёртывания крови/коагулограмма). |
|
4 |
Медикаментозная подготовка слизистой оболочки ЖКТ |
Рекомендуется разрешенный к применению в РФ препарат для подготовки кишечника: Для взрослых: осмотическое средство на основе полиэтиленгликоля или стимулирующее средство на основе трисульфата. Для всех категорий пациентов, включая детей от 1 года: комбинированное стимулирующее и осмотическое средство на основе пикосульфата натрия и цитрата магния. Для улучшения визуализации дополнительно рекомендуется приём пеногасителя: симетикон в эмульсии или в капсулах в терапевтических дозах накануне исследования и за 6 часов до проведения исследования. ! Перед назначением медикаментозных средств для подготовки к исследованию, а также перед проведением премедикации/анестезии во всех случаях необходим сбор аллергоанамнеза пациента. |
|
5 |
Оценка подготовки кишечника к БАЭ |
Оценка качества подготовки тонкой кишки к БАЭ проводится по Чикагской шкале с определением количества остаточной жидкости в просветах [68]. |
|
6 |
Инструментарий, в том числе для биопсии, клипирования, лигирования, экстренной остановки кровотечений и прочее |
Перечень и набор инструментария определяется согласно утверждённому в медицинской организации плану проведения БАЭ. Рекомендуется применение одноразового инструментария/биопсийных щипцов.Запас инструментария рассчитывается на срок не менее 6 месяцев |
|
7 |
Передача протокола – описания в региональный фрагмент ЕГИС |
Наличие |
|
8 |
Цветная печать эндофотоотчёта |
Рекомендуется |
Таблица 2.3.2 Условия технического оснащения проведения баллонно-ассистированной энтероскопии.
|
Техническое оснащение | |||
|
|
Составляющая (параметр) |
Показатель (критерий оценки) |
|
|
1 |
Система для энтероскопии |
Наличие в комплектации: − Энтероскоп − Шинирующие трубки (тубус) − Блок подачи воздуха в баллон/баллоны − Латексные баллоны и кольца (для двухбалонной энтероскопии) |
|
|
2 |
Технология узкого спектра изображения |
NBI, FICE и аналоги - наличие |
|
|
3 |
Канал для дополнительной подачи воды |
Наличие |
|
|
4 |
Помпа (водоструйный насос) для отмывания слизистой оболочки |
Наличие |
|
|
5 |
Эндоскопический CO2- инсуффлятор |
Наличие |
|
|
6 |
Эндоскопический аспиратор |
Наличие |
|
|
7 |
ИВЛ+Монитор с блоком капнографии |
Наличие |
|
|
8 |
Кушетка пациента для БАЭ |
Наличие |
|
|
9 |
Автоматизированное рабочее место врача-эндоскописта (АРМ) |
Наличие (характеристики АРМ см. раздел VIII) |
|
|
10 |
Передача протокола – описания в региональный фрагмент ЕГИС |
Наличие |
|
|
11 |
Цветная печать эндофотоотчёта |
Рекомендуется |
|
III. Рекомендации по оснащению и обеспечению проведения эндоскопических исследований органов дыхания:
гибкой бронхоскопии (БС), ригидной бронхоскопии (РБС), эндобронхиальной ультрасонографии (ЭБУС)
Эндоскопические исследования органов дыхания являются в настоящее время наиболее информативными в диагностике заболеваний бронхолёгочной системы. Стандартной эндоскопической методикой обследования дыхательных путей является бронхоскопия (БС), выполняемая врачами-эндоскопистами с помощью гибких фиброволоконных или видеоэндоскопов. Наиболее актуальными задачами современной бронхоскопии следует признать выявление центрального рака лёгких на ранних стадиях. Это обусловлено тем, что рак лёгкого занимает в настоящее время 1 место в мире в структуре заболеваемости - 11,6% и 1 место по смертности от онкологических заболеваний - 18,4%. Канцерогенез центрального рака легкого из эпителия трахеобронхиального дерева складывается из поэтапной трансформации нормального эпителия в гиперпластический, формирования очагов метаплазии, дисплазии, рака in situ (CIS) и микроинвазивного рака [69]. Ранние формы центрального рака лёгких ограничиваются внутренними слоями стенки бронха, не имеют статистически достоверного риска метастазирования [70]. Очаги тяжелой дисплазии и рак in situ слизистой оболочки бронхов имеют размеры: 1—10 мм по плоскости и 200—300 мкм по толщине, являются рентгено-негативными, но могут быть выявлены при бронхоскопии и верифицированы с помощью щипцовой биопсии при доступности усовершенствованных эндоскопических технологий, таких как осмотр в узкоспектральных режимах визуализации современных гибких бронхоскопов, который доказано улучшает возможности диагностики, в то время как БС в белом свете (white light bronchoscopy - WLB) не позволяет выявлять интраэпителиальные очаги рака лёгких малых размеров, а использование стандартных рентгенологических и эндоскопических методов диагностики демонстрирует результаты первичного выявления раков легкого на поздних, III—IV стадиях заболевания в 70—80% случаев[72 - 75]. С учётом этих данных рекомендуются следующие условия современного технического оснащения и обеспечения проведения бронхоскопии:
Общие рекомендации для различных видов бронхоскопии (гибкой – БС, ригидной – РБС и эндобронхиальной ультрасонографии – ЭУС):
1. Для наиболее полного обоснования необходимости проведения бронхоскопии, помимо наличия у пациента направления от профильного специалиста, рекомендуется наличие амбулаторной карты/истории болезни в электронном или печатном формате с клиническими данными, включающими результаты предыдущих эндоскопических исследований, если такие выполнялись.
2. Для эффективного взаимодействия с пациентом перед проведением исследования рекомендуется подробно и этично информировать пациента или его официального представителя о диагностической ценности бронхоскопии и возможных осложнениях с обязательным двусторонним подписанием пациентом или его официальным представителем и врачом информированного добровольного согласия пациента (ИДСП) на выполнение БС, в том числе с анестезиологическим пособием [7].
3. С целью минимизации рисков развития кровотечения, в том числе в случаях, когда имеется высокая вероятность изменений гемостаза (у пациентов, принимающих антикоагулянты) когда планируется выполнение множественной биопсии, рекомендуется предварительная оценка общего анализа крови и показателей свёртываемости крови (времени свёртывания/коагулограммы).
4. Для исключения регургитации и возможности применения анестезиологического пособия пациентам рекомендуется отказ от приёма пищи не менее чем за 6 часов до проведения БС. В экстренных случаях сроки и условия проведения БС определяются в соответствии с клиническими показаниями.
5. Для предотвращения аллергических реакций на местные анестетики и препараты для премедикации перед бронхоскопией необходимо во всех случаях проводить сбор аллергоанамнеза пациента.
Наиболее часто для местной анестезии используется раствор лидокаина: 10% спрей для орошения гортаноглотки и 2% стерильный ампульный раствор лидокаина для местной анестезии трахеи и бронхов. Для предупреждения избыточной саливации применяют парентеральное введение препаратов группы М-холинолитиков в терапевтической дозе, определяемой врачом-эндоскопистом.
6. Во избежание «холодовых» реакций со стороны верхних дыхательных путей, включая ларинго- и бронхоспазмы, следует применять тёплые, to= 37-380С, растворы для местной анестезии гортани, трахеи и бронхов.
7. Для оценки полноты бронхоскопии рекомендуется фотодокументация в значимых для такой оценки анатомических положениях. Рекомендуется выполнять фотодокументацию всех значимых патологических изменений, выявленных во время исследования, с интеграцией фотоотчёта в электронный протокол и медико-информационные системы по мере их совершенствования. Цветная печать эндофото в протоколах исследований рекомендуется, но не является в настоящее время строго обязательной.
8. Для обеспечения эпидемиологической безопасности проведения БС рекомендуется проводить дезинфекцию и/или стерилизацию аппаратуры, оборудования и инструментария в строгом соответствии с требованиями СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» - подраздел «Обеспечение эпидемиологической безопасности при эндоскопических вмешательствах» (п.3635-3753) и МУ 3.1.3798-22 «Обеспечение эпидемиологической безопасности нестерильных эндоскопических вмешательств на желудочно-кишечном тракте и дыхательных путях».
9. Для поддержания эндоскопической аппаратуры в рабочем состоянии и продления сроков её службы рекомендуется осуществлять техническое обслуживание оборудования в соответствии с требованиями и стандартами производителя.
III A. Рекомендации для гибкой бронхоскопии (БС)
1. Стандартная бронхоскопия выполняется в большинстве случаев в положении пациента сидя, однако также может выполняться и в положении пациента лежа. Для обеспечения правильного и комфортного размещения пациента в положении сидя рекомендуется предусмотреть специальные эргономичные медицинские кресла с подлокотниками.
2. Для приобретения устойчивых навыков выполнения гибкой бронхоскопии, в том числе с применением современных оптических режимов визуализации врачам, аккредитованным по специальности эндоскопия и/или торакальная хирургия, освоившим технику местной анестезии трахеи и бронхов, технику проведения аппарата с ориентацией в гортаноглотке трахеобронхиальном дереве, а также со сформированными навыками проведения бронхоскопии на муляжах-симуляторах перед началом самостоятельной работы рекомендуется выполнение не менее 20 диагностических бронхоскопий под контролем опытного специалиста. Медицинской сестре для уверенного самостоятельного ассистирования врачу во время проведения бронхоскопии также рекомендуется приобрести опыт ассистирования при проведении 20 и более бронхоскопиях под контролем опытного ассистента.
3. Для улучшения качества диагностики и выявления ранних патологических изменений и раннего рака трахеи и бронхов при проведении БС рекомендуется применение современных оптических режимов визуализации с соответствующим обучением и освоением специалистами данных технологий, которые в настоящее время могут применяться в медицинских организациях всех уровней оказания медицинской помощи, начиная с первичного звена, т.е. везде, где предусмотрено проведение плановых эндоскопических органов дыхания и созданы соответствующие условия для выполнения бронхоскопии. Рекомендации по применению узкоспектральных режимов визуализации при бронхоскопии основаны на следующих фактах доказательной медицины:
− сочетание БС в белом свете и в узком спектре изображения улучшает диагностику предопухолевых изменений и ранних, малоинвазивных форм рака трахеобронхиального дерева [71-73],
− применение узкоспектральных режимов при бронхоскопии повышает специфичность исследования для определения ранних стадий рака [74-77].
4. При выявлении центрального новообразования для качественной морфологической верификации рекомендуется выполнение биопсии не менее чем 5-6 фрагментов (в том числе для возможности последующего иммуногистохимического анализа).
5. При подозрении на саркоидоз, диффузные заболевания легких, периферические новообразования легких для повышения информативности исследования и верификации диагноза рекомендуется выполнение бронхоальвеолярного лаважа (БАЛ) и трансбронхиальной биопсии не менее 5 фрагментов.
Для реализации вышеперечисленных рекомендаций к проведению БС определяются следующие условия оснащения и обеспечения современных процедурных кабинетов БС в соответствии с современными требованиями качества и безопасности (таблицы 3.1 и 3.2):
Таблица 3.1 Рекомендации по обеспечению проведения БС.
|
Кадровое и функциональное обеспечение проведения бронхоскопии
| ||
|
№ п/п |
Составляющая (параметр)
|
Показатель (критерий оценки) |
|
1. |
Персонал |
Врач-эндоскопист, медсестра (количество ставок согласно функциональной нагрузке)
|
|
2. |
Информирование пациента |
Наличие ИДСП на выполнение ЛТБС, подписанного пациентом или официальным представителем, или одним из родителей ребенка и врачом.
|
|
3. |
Оценка рисков развития кровотечения |
Рекомендуется общий анализ крови и определение показателей свёртываемости (время свёртывания крови/коагулограмма).
|
|
4. |
Подготовка пациента к исследованию |
Рекомендуется отказ от приёма пищи не менее, чем за 6 часов до обследования. ! Перед проведением премедикации и анестезии для исключения аллергических реакций во всех случаях необходим сбор аллергоанамнеза пациента.
|
|
5. |
Инструментарий, в том числе для биопсии, клипирования, остановки кровотечений и прочее |
Перечень и набор инструментария определяется согласно утверждённому в медицинской организации плану эндоскопических исследований. Рекомендуется применение одноразового инструментария/биопсийных щипцов. Запас инструментария рассчитывается на срок не менее 6 месяцев.
|
|
6. |
Классификации |
1. Классификация бронхитов по Лукомскому Г.Л. (модификация классификации по Lemoane) 2. Классификация сужений трахеи по Русакову М.А., Паршину В.Д.
|
Таблица 3.2 Рекомендации по техническому оснащению проведения БС.
|
Техническое оснащение проведения бронхоскопии
| |||
|
|
Техническая составляющая (параметр)
|
Показатель (критерий оценки) |
|
|
1. |
Освещение в белом свете |
Ксенон или Светодиод – наличие
|
|
|
2. |
Стандарт изображения видеоцентра, видеобронхоскопа, видеомонитора
|
HD (высокое разрешение)- наличие
|
|
|
3. |
Видеоцентр и видеобронхоскопы к нему с узкоспектральными режимами NBI; BLI, LCI; I-scan или аналогами
|
Рекомендуется
|
|
|
4. |
Рабочий канал бронхоскопа |
Наличие диаметром не менее 2мм
|
|
|
5. |
Эндоскопический аспиратор |
Наличие
|
|
|
6. |
Автоматизированное рабочее место врача-эндоскописта (АРМ) |
Наличие (технические характеристики АРМ – см. раздел VIII)
|
|
|
7. |
Передача протокола – описания с эндофото в Региональный фрагмент единой государственной информационной системы здравоохранения (ЕГИС)
|
Наличие |
|
|
8. |
Цветная печать эндофото |
Рекомендуется
|
|
|
9. |
Кушетка пациента для ЛТБС |
Наличие |
|
IIIB. Современные рекомендации для ригидной бронхоскопии (РБС)
Ригидная бронхоскопия (РБС)является дополнительным методом обследования дыхательных путей, выполняемой врачами-эндоскопистами и врачами-торакальными хирургами. В отличии от бронхоскопии, выполняемой гибким бронхоскопом, ригидная бронхоскопия выполняется только в условиях наркоза и в хирургической или эндоскопической операционной с соответствующим оснащением по стандарту операционной, именно наличием подачи кислорода, возможностью анестезиологического пособия, наличием набора для выполнения реанимационных процедур и т.п.
Ведущими показаниями к выполнению РБС являются:
· Эндоскопическая реканализация трахеи и бронхов
· Массивное легочное кровотечение
· Удаление инородных тел
· Стентирование трахеи/главных бронхов и интервенции
· Расширенная биопсия бронха, легкого и средостения
Противопоказаниями к выполнению РБС являются:
· Некорригируемая гипоксия
· Нестабильная стенокардия и инфаркт, аритмия
· Травма шейного отдела позвоночника
· Стеноз гортани
· Ограничение подвижности челюсти
· Нарушение подвижности цервикального отдела (кифосколиоз)
· Отсутствие опыта у оператора
· Аневризма дуги аорты.
Для ригидной бронхоскопии применимы такие же общие рекомендации, как и для гибкой бронхоскопии (БС), которые представлены выше в данном разделе.
К дополнительным рекомендациям следует отнести:
− Для формирования навыков работы ригидными бронхоскопами и инструментами необходимо специальное обучения врача-эндоскописта технике ригидной интубации и экстубации, ориентации в трахеобронхиальном дереве и гортаноглотке при выполнении РБС, включая отработку навыков на муляже-симуляторе.
− Для оценки рисков выполнения РБС в условиях тотальной внутривенной анестезии (ТВА) и высокочастотной ИВЛ (ВЧ ИВЛ) пациентам перед проведением вмешательства необходима консультация анестезиолога. В определённых случаях допускается выполнение РБС в условиях объемной вентиляции с закрытым контуром, однако такой вид вентиляции не позволяет реализовать все возможности методики и налагает серьезные ограничения на применение лечебных и/или диагностических методик.
Рекомендации по обеспечению проведения РБС в соответствии с современными требованиями к качеству и безопасности приведены в таблице 3.3, рекомендации по техническому оснащению базовой РБС приведены в таблице 3.4, по техническому оснащению РБС, проводимой с целью трахебронхиального стентирования приведены в таблице 3.5.
Таблица 3.3 Рекомендации по обеспечению проведения РБС.
|
Кадровое и функциональное обеспечение проведения РБС
| ||
|
№ п/п |
Составляющая (параметр) |
Показатель (критерий оценки) |
|
1. |
Персонал |
Врач-эндоскопист/врач-торакальный хирург, операционная медсестра (количество ставок определяется функциональной нагрузкой)
|
|
2. |
Информирование пациента |
Наличие ИДСП на выполнение РБС, предоставленного пациентом/его официальным представителем, или одним из родителей ребенка
|
|
3. |
Подготовка пациента к исследованию |
Рекомендуется отказ от приёма пищи за 12 часов до обследования. ! Перед проведением премедикации и анестезии для исключения аллергических реакций во всех случаях необходим сбор аллергоанамнеза пациента.
|
|
4. |
Инструментарий для забора биопсии |
Наличие набора для ригидной биопсии (жесткие многоразовые оптические щипцы)
|
Таблица 3.4 Рекомендации по техническому оснащению проведения ригидной бронхоскопии РБС (минимальный стандарт оснащения).
|
Техническое оснащение проведения ригидной бронхоскопии | |||
|
№ п/п |
Техническая составляющая (параметр) |
Показатель (критерий оценки) |
|
|
1. |
Освещение в белом свете |
Ксенон или Светодиод - наличие |
|
|
2. |
Стандарт изображения видеоцентра, видеобронхоскопа, видеомонитора |
стандартное/высокое разрешение - наличие |
|
|
3. |
Ларингоскоп |
Наличие |
|
|
4. |
Тубус 8,5 |
Наличие |
|
|
5. |
Тубус 11 |
Наличие |
|
|
6. |
Тубус 12 |
Наличие |
|
|
7. |
Оптический телескоп 0 градусов |
Наличие |
|
|
8. |
Адаптер Вентури для ВЧ-катетера |
Наличие |
|
|
9. |
Жесткий аспирационный катетер |
Наличие |
|
|
10. |
Жесткие оптические щипцы |
Наличие |
|
|
11. |
Эндоскопический аспиратор |
Наличие |
|
|
12. |
Автоматизированное рабочее место врача-эндоскописта (АРМ) |
Наличие (см. раздел VIII) |
|
|
13. |
Передача протокола – описания с эндофото (при наличии технической возможности) в Региональный фрагмент единой государственной информационной системы здравоохранения (ЕГИС) |
Наличие |
|
Таблица 3.5 Рекомендации по техническому оснащению проведения РБС с целью трахеобронхиального стентирования.
|
Техническое оснащение проведения РБС с целью трахеобронхиального стентирования(минимальный стандарт оснащения) | ||
|
№ п/п |
Техническая составляющая (параметр) |
Показатель (критерий оценки) |
|
1. |
Освещение вбелом свете |
Ксенон или Светодиод - наличие |
|
2. |
Стандарт изображения видеоцентра, видеобронхоскопа, видеомонитора |
Стандартное/высокое разрешение - наличие |
|
3. |
Ларингоскоп |
Наличие |
|
4. |
Тубус 8,5 |
Наличие |
|
5. |
Тубус 11 |
Наличие |
|
6. |
Тубус 12 |
Наличие |
|
7. |
Тубус 14 |
Наличие |
|
8. |
Оптический телескоп 0 градусов |
Наличие |
|
9. |
Адаптер Вентури для ВЧ-катетера |
Наличие |
|
10. |
Жесткий аспирационный катетер |
Наличие |
|
11. |
Жесткие оптические биопсийные щипцы |
Наличие |
|
12. |
Жесткие оптические щипцы для удаления инородных тел |
Наличие |
|
13. |
Средство реканализации – АПК/коагулятор/лазер/крио/дебридер |
Наличие |
|
14. |
Силиконовые стенты типа Дюмон разного диаметра и длины |
Наличие |
|
15. |
Саморасправляющийся стент (соответствующего ситуации размера) |
Наличие |
|
16. |
Бифуркационный стент – силиконовый/саморасправляющийся |
Наличие |
|
17. |
Эндоскопический аспиратор |
Наличие |
|
18. |
Автоматизированное рабочее место врача-эндоскописта (АРМ) |
Наличие (технические характеристики АРМ – см. раздел VIII) |
|
19. |
Передача протокола – описания с эндофото (при наличии технической вохзможности) в Региональный фрагмент единой государственной информационной системы здравоохранения (ЕГИС) |
Наличие |
IIIC. Рекомендации для конвексной эндобронхиальной ультрасонографии- ЭБУС
Эндобронхиальная ультрасонография (ЭБУС) - исследование, направленное на оценку состояния, а также прицельную биопсию, органов и тканей, прилежащих к трахее и крупным бронхам при помощи сонографического метода. Показания к проведению ЭБУС следующие:
1. Верификация лимфаденопатии средостения [78].
2. Инвазивное стадирование у пациентов с подозрением или доказанным раком легкого [79].
3. Верификацияпериферическихобразований (прилежащихккрупнымдыхательнымпутям) [80].
Специальные показания определяются в соответствующих нозологическим формам, клинических рекомендациях.
Для ЭБУС такие же общие рекомендации, как и для гибкой бронхоскопии (БС), которые представлены выше в данном разделе. К дополнительным рекомендациям следует отнести следующее:
1. Аккредитованному врачу-эндоскописту для выполнения ЭБУС необходимо пройти тематическое усовершенствование по эндобронхиальной ультрасонографии в торакальной хирургии и эндоскопии. Приступать к самостоятельному выполнению трансбронхиальных пункций под контролем эндосонографии рекомендуется после выполнения не менее 5 процедур под контролем наставника.
2. Техническое оснащение проведения ЭБУС предполагает наличие
конвексного ультразвукового бронхоскопа и ультразвукового сканера с набором игл для выполнения трансбронхиальной пункции под контролем ультразвука.
3. Для морфологическое исследование аспирационного материала могут использоваться мазки-отпечатки, жидкостная цитология, цитоблоки. Выбор метода зависит от особенностей локальной лаборатории [81].
4. Трансбронхиальная пункция под контролем эндосонографии рекомендована в следующих случаях:
− С целью верификации лимфаденопатии средостения:
Не менее трех серий пункций из лимфоузла (узлов) средостения с помощью трансбронхиального/чреспищеводного доступа [84].
- С целью стадирования рака лёгких – пункция не менее 3х групп лимфоузлов (4R, 7, 4L) средостения, не менее 3хпункций из каждой группы [83; 84].
Рекомендации по применению одноразовых бронхоскопов.
В настоящее время в Российской Федерации зарегистрированы и рекомендуются к практическому внедрению и использованию гибкие бронхоскопы однократного применения (одноразовые бронхоскопы), не требующие обработки и утилизирующиеся после использования как отходы класса Б, что направлено прежде всего на повышение эпидемиологической безопасности эндоскопический исследований верхних дыхательных путей.
Анализ данных современных исследований и накопленный профессиональный клинический опыт позволяют выделить следующие показания к применению одноразовых бронхоскопов*:
1) Малое количество процедур в клинике.
2) Отсутствие специалиста в клинике (приезд из другой медицинской организации).
3) Экстренная процедура (нет времени ждать).
4) Эндоскопические исследования в выходные дни.
5) COVID-19.
6) Пациенты с особо опасными инфекциями.
7) Пациенты с инфекциями, имеющими множественную лекарственную устойчивость.
8) Пациенты с иммуносупрессией.
9) Пациенты после трансплантации легких.
10) Процедуры, при которых есть высокий риск повреждения бронхоскопа (например, перкутанная трахеостомия) [85- 90].
*Переход на использование одноразовых бронхоскопов в медицинских организациях системы обязательного медицинского страхования (ОМС) предполагает пересмотр/актуализацию тарифов на проведение данных исследований территориальными фондами ОМС с учётом стоимости одноразовых бронхоскопов.
IV. Рекомендации по оснащению и обеспечению проведения эндосонографии органов пищеварения
Эндосонография (ЭУС или эндоУЗИ) является наиболее эффективным методом уточняющей диагностики при различных заболеваниях панкреатобилиарной зоны, в первую очередь, опухолевых и неопухолевых заболеваний поджелудочной железы и желчных протоков [89]. ЭУС является высокоинформативным методом для стадирования эпителиальных опухолей ЖКТ, включая ранние формы, когда планируется эндоскопическое лечение [90]. Также метод незаменим для дифференциальной диагностики подслизистых новообразований стенок полых органов и планирования тактики их лечения [91; 92].
Анализ действующих нормативных документов и данных доказательной медицины позволяет рекомендовать следующие общие и специализированные условия для качественного и безопасного выполнения диагностической эндоскопической ультрасонографии:
1. Для наиболее полного обоснования необходимости проведения ЭУС, помимо наличия у пациента направления от профильного специалиста, рекомендуется наличие амбулаторной карты/истории болезни в электронном или печатном формате с клиническими данными, включающими результаты предыдущих эндоскопических исследований, если такие выполнялись.
2. Для эффективного взаимодействия с пациентом перед проведением исследования рекомендуется подробно и этично информировать пациента или его официального представителя о диагностической ценности ЭУС и о возможных осложнениях с обязательным двусторонним подписанием пациентом или его официальным представителем и врачом информированного добровольного согласия пациента (ИДСП) на выполнение ЭУС, а также проведение пункции под эндоскопическим ультразвуковым контролем [7].
3. С целью минимизации рисков развития кровотечения, в том числе в случаях, когда имеется высокая вероятность изменений гемостаза (у пациентов, принимающих антикоагулянты) когда планируется выполнение множественной биопсии, рекомендуется предварительная оценка общего анализа крови и показателей свёртываемости крови (времени свёртывания/коагулограммы).
4. Для обеспечения качественной визуализации плановым пациентам рекомендуется отказ от приёма пищи не менее чем за 6 часов до проведения ЭУС. Для улучшения визуализации слизистой оболочки за 20-30 минут до проведения ЭГДС пациенту рекомендуется приём пеногасителей в установленных терапевтических дозах (препарат на основе симетикона «Эспумизан» в растворе, объёмом от 15 мл или аналогов). Если при проведении ЭУС планируется пункция пациенту необходимо отменить приём антикоагулянтов за 3 суток до исследования.
5. Для скорейшего освоения методик ЭУС аккредитованным по специальности эндоскопия врачам необходимы углублённые знания анатомии панкреатобилиарной зоны, навыки выполнения дуоденскопии и, желательно также, ЭРХПГ, рекомендуются целевые также курсы усовершенствования. Для приобретения устойчивых профессиональных навыков проведения ЭУС специалистам рекомендуется самостоятельно выполнить не менее 50 эндосонографий.
6. Для обеспечения качества проведения ЭУС, устранения болевых ощущений, беспокойства и страхов пациента, повышения удовлетворенности пациентов, рекомендуется проводить исследование с анестезиологическим пособием, в условиях общего обезболивания.
7. При проведении ЭУС для повышения достоверности результатов исследования для разных отделов ЖКТ, а также в зависимости от применяемой методики, рекомендуется использовать различные датчики, а именно:
− При новообразованиях стенки ЖКТ – радиальный эхоэндоскоп, датчик-зонд или конвексный эхоэндоскоп (при отсутствии других эндоскопических УЗ датчиков).
− Для обследования органов панкретобилиарной системы – конвексный эхоэндоскоп, радильный эхоэндоскоп.
− Для пункции под ЭУС-контролем – конвексный эхоэндоскоп.
8. Для повышения информативности заключений ЭУС в протоколах и исследований рекомендуется детальное описание осмотренных органов и выявленных изменений, а в заключениях применять классификацию опухолевой патологии по системе TNM.
9. Фотодокументацию видео- и ультразвуковых изображений, полученных при ЭУС, рекомендуется для всех значимых патологических изменений, выявленных во время исследования с интеграцией фотоотчёта в электронный протокол исследования и медико-информационные системы по мере их совершенствования. Печать эндофото в протоколах исследований рекомендуется к выполнению, но не является в настоящее время строго обязательной.
10. Для обеспечения эпидемиологической безопасности проведения КС рекомендуется проводить дезинфекцию и/или стерилизацию аппаратуры, оборудования и инструментария в строгом соответствии с требованиями СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» - подраздел «Обеспечение эпидемиологической безопасности при эндоскопических вмешательствах» (п.3635-3753) и МУ 3.1.3798-22 «Обеспечение эпидемиологической безопасности нестерильных эндоскопических вмешательств на желудочно-кишечном тракте и дыхательных путях».
11. Для поддержания эндоскопической аппаратуры в рабочем состоянии и продления сроков её службы рекомендуется осуществлять техническое обслуживание оборудования в соответствии с требованиями и стандартами производителя.
Рекомендации по обеспечению и оснащению проведения ЭУС представлены в таблицах 4.1 и 4.2.
Таблица 4.1 Рекомендации по обеспечению проведения ЭУС/
|
Кадровое и функциональное обеспечение ЭУС | ||
|
|
Составляющая |
Показатель (критерий оценки) |
|
1 |
Персонал |
Врач-эндоскопист, медсестра (количество ставок согласно функциональной нагрузке) |
|
2 |
Профессиональная компетентность |
Рекомендуется самостоятельное выполнение врачом-эндоскопистом от 50 ЭУС. |
|
3 |
Информационное добровольное согласие пациента (ИДСП) |
наличие ИДСП на выполнение эндоУЗИ, а также на выполнение пункции под ЭУС-контролем (при необходимости), подписанного пациентом или его официальным представителем, или одним из родителей ребенка и врачом. |
|
4 |
Медикаментозная подготовка пациентов |
При планировании пункции под ЭУС требуется отмена антикоагулянтов по схеме, согласованной с лечащим врачом, не менее, чем за 3 суток до исследования. |
Таблица 4.2 Рекомендации по техническому оснащению проведения ЭУС.
|
Техническое оснащение проведения ЭУС | ||
|
|
Составляющая (параметр для оценки) |
Показатель |
|
1 |
Эндоскопический видеоцентр |
Наличие |
|
2 |
Ультразвуковой центр, совместимый с эндоскопическим оборудованием с функцией цветового допплеровского картирования |
Наличие |
|
3 |
Эхоэндоскопы с датчиками радиального и конвексного сканирования, датчиками-зонда, совместимые с эндоскопическим и ультразвуковым процессорами |
Наличие |
|
4 |
Эндоскопический аспиратор |
Наличие |
|
5 |
Автоматизированное рабочее место врача-эндоскописта (АРМ) |
Наличие |
|
6 |
Передача протокола в ЕГИС |
Наличие |
|
7 |
Печать эндофото |
Рекомендуется |
|
8 |
ИВЛ+Монитор с блоком капнографии |
Наличие |
|
9 |
Кушетка пациента для эндоскопического исследования |
Наличие |
V. Рекомендации по оснащению и обеспечению проведения дуоденоскопии, эндоскопической ретроградной панкреатохолангиографии, эндоскопических ретроградных вмешательств на желчных и панкреатических протоках и БСДК.
Эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ) и эндоскопические ретроградные вмешательства (ЭРВ), напрямую связанные с дуоденоскопией (ДС) являются одними из наиболее сложных эндоскопических методов диагностики заболеваний двенадцатиперстной кишки (ДПК), большого сосочка двенадцатиперстной кишки (БСДК), внепеченочных желчных протоков (ВЖП) и головки поджелудочной железы, позволяющим детально осмотреть, взять прицельную биопсию при выявленных новообразованиях, подозрении на диспластические процессы и являющимся, зачастую, первичным диагностическим этапом перед проведением ретроградных диагностических исследований и вмешательств. ЭРХПГ также является основным методом диагностики и лечения стриктур ВЖП и вирсунгова протока различного генеза, осложненных форм желчнокаменной болезни, в частности, холедохолитиаза и др.
В последние несколько десятилетий отмечаются рост количества и постоянно возрастающая востребованность этих исследований и эндоскопических ретроградных вмешательств в связи с их малой инвазивностью, высокой диагностической и лечебной ценностью при холедохолитиазе, опухолевых поражениях БСДК, желчных протоков, печени и поджелудочной железы, которые являются наиболее агрессивными злокачественными опухолями пищеварительной системы. На основании анализа действующих нормативных актов и данных современных исследований можно выделить следующие рекомендации по оснащению и обеспечению ДС, ЭРХПГ и эндоскопических ретроградных вмешательств в соответствии с задачами совершенствования их качества, безопасности и эффективности:
Рекомендации для врачей-эндоскопистов:
1. Для начала самостоятельного выполнения ЭРПХГ и эндоскопических ретроградных вмешательств специалистам, аккредитованным по специальности эндоскопия, необходимо пройти тематическое усовершенствование по ЭРХПГ и ЭРВ в формате очных курсов усовершенствования сроками не менее двух, но приоритетно не менее четырёх недель (72 – 144 учебных часов) в клиниках, где данные вмешательства выполняют ежедневно и многократно, с выполнением не менее 20 ретроградных вмешательств под руководством опытного специалиста.
2. Врачам-эндоскопистам для проведения рентгено-эндоскопических вмешательств рекомендуется дополнительное профессиональное образование по специальности рентгенология.
3. Для приобретения уверенного навыка рекомендуется личный опыт не менее 100 дуоденоскопий, не менее 50 ЭРПХГ с уверенной катетеризацией БСДК всеми допустимыми способами (катетером, струной, папиллотомом).
Общие рекомендации по подготовке и проведению ДС, ЭРПХГ, эндоскопических ретроградных вмешательств:
ДС, ЭРПХГ, эндоскопические ретроградные вмешательства могут выполняться только в отделениях многопрофильных хирургических стационаров медицинских организаций, где есть прошедшие специальное обучение хирурги и эндоскописты, которые могут самостоятельно выполнять данные вмешательства, а также решать вопросы в случаях неудачных вмешательств или осложнений. Плановых и неотложных пациентов, у которых имеются показания для проведения данных вмешательств, следует маршрутизировать в такие высокоспециализированные отделения в установленные нормативами сроки. С целью минимизации рисков оказания экстренной помощи нетранспортабельным пациентам районных хирургических стационаров, где есть условия, но нет специалистов для проведения данных вмешательств, следует предусмотреть выезд к ним специальной эндоскопической бригады. Такие бригады могут формироваться на базе региональных центров медицины катастроф, где состав специалистов для выездов необходимо подбирать из прошедших дополнительное обучение врачей хирургов-эндоскопистов клиник экспертного уровня, так как, согласно Порядку оказания скорой, в том числескорой специализированной, медицинской помощи, в штатные нормативы отделения экстренной консультативной скорой медицинской помощи государственных медицинских организаций - больницы скорой медицинской помощи, центра медицины катастроф рекомендуется включать врачей-хирургов, но должность врача-эндоскописта отдельно в настоящее время не предусмотрена (Приказ МЗ РФ от 20.06.2013г №388н, Приложение 13 https://sudact.ru/law/prikaz-minzdrava-rossii-ot-20062013-n-388n/).
1) Для обеспечения качественной визуализации плановым пациентам рекомендуется отказ от приёма пищи за 12 часов до проведения ДС (в экстренных случаях сроки проведения ДС определяются в соответствии с клиническими показаниями).
Для улучшения визуализации слизистой оболочки за 20-30 минут до проведения ДС пациенту рекомендуется приём пеногасителей в установленных терапевтических дозах (препарат на основе симетикона), непосредственно перед исследованием также может применяться препарат из группы М-холинолитиков с антиспастическим действием гиосцина бутилбромид от 10мг, приоритетно парентерально, либо ректально.
2) Выбор варианта премедикации и анестезиологического сопровождения (эндотрахеальный наркоз, внутривенная седация) должен проводиться врачом-анестезиологом в зависимости от задач эндоскопического исследования и оценки тяжести состояния пациента.
Рекомендации по оборудованию кабинета для проведения ЭРХПГ и эндоскопических ретроградных вмешательств.
1. Поскольку практически все ЭРХПГ и эндоскопические ретроградные вмешательства выполняются под общей анестезией (эндотрахеальный наркоз или внутривенная седация), на спонтанном дыхании или ИВЛ, а также под контролем рентгеновского аппарата, манипуляционные кабинеты или рентген-операционные для данных вмешательств необходимо оснащать оборудованием, в перечень которого входит:
- рентгеновская С-дуга с пультом управления и передвижными мониторами в количестве не менее двух штук,
- подводка медицинских газов (кислород и углекислый газ),
- наркозный аппарат и монитор слежения за основными функциями пациента,
- медицинский аспиратор, дефибриллятор, и др.) [97].
2. При планировке и работе таких кабинетов следует строго соблюдать требования безопасности работы с данным оборудованием. Особое внимание необходимо уделять соблюдению требований к стационарным средствам радиационной защиты рентгеновского кабинета. Для учёта лучевой нагрузки необходимо обеспечить датчиками учёта лучевой нагрузки работающий в рентген-кабинете персонал, а также осуществлять регулярный контроль показателей с принятием соответствующих мер по их снижению согласно (СанПин 2.6.1.1192-03 «Гигиенические требования к устройству и эксплуатации рентгеновских кабинетов, аппаратов и проведению рентгеновских исследований») [97, 102].
Рекомендации по оснащению и обеспечению рентген-операционной или манипуляционного кабинета для ДС, ЭРХПГ и эндоскопических ретроградных вмешательств приведены в таблицах 5.1 – 5.2.
Таблица 5.1 Рекомендации по кадровому и функциональному обеспечению ДС, ЭРХПГ и эндоскопических ретроградных вмешательств.
|
Кадровое и функциональное обеспечение ДС, ЭРХПГ и эндоскопических ретроградных вмешательств | ||
|
|
Составляющая (параметр) |
Показатель (критерий оценки - наличие) |
|
1 |
Персонал
|
- Врач-эндоскопист (оператор), имеющий подготовку по рентгенологии; - врач-эндоскопист (ассистент); - медицинская сестра (для обеспечения безопасных вмешательств требуется бригада, в которой работают две медицинские сестры); - врач – рентгенолог (либо врач-эндоскопист, имеющий необходимые знания и сертификат по рентгенологии, работающий по совмещению профессий в соответствии с ТК РФ); - рентген-лаборант. |
|
2 |
Информирование пациента |
- Наличие ИДСП на выполнение ДС, ЭРХПГ, подписанного врачом, назначившим исследование (для стационарного пациента), пациентом/его официальным представителем, или одним из родителей ребенка и врачом – при амбулаторном выполнении ДС.! ИДСП на проведение вмешательства с анестезиологическим пособием подписывается отдельно. |
|
3. |
Оценка рисков развития кровотечения |
Рекомендуется общий анализ крови и определение показателей свёртываемости (время свёртывания крови/коагулограмма). |
|
4. |
Подготовка пациента к исследованию |
- Плановым пациентам рекомендуется отказ от приёма пищи за 12 часов до проведения ДС, ЭРПХГ и ЭРВ (в экстренных случаях сроки определяются клиническими показаниями). - Для улучшения визуализации слизистой оболочки за 20-30 минут до проведения ДС или непосредственно перед исследованием пациенту рекомендуется приём пеногасителей в установленных терапевтических дозах (препарат на основе симетикона) и введение М-холинолитика - гиосцина бутилбромида (или аналогов) в дозе от 10мг - приоритетно парентерально, либо ректально. - Для профилактики развития острого панкреатита после ЭРПХГ и других эндоскопических ретроградных вмешательств рекомендуется назначение нестероидных противовоспалительных средств - производных фенилуксусной кислоты (диклофенак или аналоги) в дозе 100 мг ректально непосредственно до или после вмешательств [134].
|
|
5. |
Инструментарий, в том числе для биопсии, папиллотомии, ЭРПХГ, стентирования, экстренной остановки кровотечений и прочее |
Перечень и набор инструментария определяется согласно утверждённому в медицинской организации плану эндоскопических ретроградных вмешательств. Рекомендуется применение одноразового инструментария (биопсийных щипцов, папиллотомов, клипаппликаторов и др.). Запас инструментария, включающий наборы для ЭРПХГ, папиллотомии, стентов и прочее, формируется согласно заявке руководителя подразделения, рассчитывается на срок не менее 12 месяцев и утверждается главным врачом медицинской организации*
|
|
6. |
Классификации |
Для аденом БСДК к практическому внедрению рекомендуется классификация по типу опухолевого роста: I тип EP (ExtraPapillary): опухоль с экстрапапиллярным ростом; II тип ЕP+D (ExtraPapillary + Duodenum): опухоль с экстрапапиллярным ростом и распространением по стенкам ДПК; III тип ID (IntraDuctal): опухоль с внутрипротоковым распространением; IV тип EP+ID (ExtraPapillary + IntraDuctal): опухоль со смешанным экстрапапиллярным и интрадуктальным ростом [96].
|
*Рекомендуемый набор расходных материалов см. таблицу 5.3.
Таблица 5.2 Рекомендации по техническому оснащению рентген-операционной, манипуляционного кабинета ДС, ЭРХПГ и ЭРВ.
|
Техническое оснащение рентген-операционной, манипуляционного кабинета ДС, ЭРХПГ и ЭРВ | ||
|
№ п/п |
Составляющая (параметр для оценки) |
Показатель (критерий оценки) |
|
1 |
Дуоденоскоп и видеоцентр* одного производителя, технически совместимые, со следующими одинаковыми техническими характеристиками: |
Наличие
|
|
Функция высокого разрешения (fullHD) |
Наличие | |
|
Оптические узкоспектральные режимы NBI, BLI, I-scan (или аналоги), что обеспечивает проведение современной оптической диагностики |
Наличие | |
|
Диаметр инструментального канала дуоденоскопа 4,2 мм, что обусловлено обеспечением возможности проведения инструментов и стентов большого диаметра (выше 7 Fr). |
Наличие | |
|
*Видеоцентр устанавливается на видеостойку – п.2 | ||
|
2 |
Видеостойка со следующими комплектующими: |
Наличие |
|
Видеомонитор, совместимый с видеоцентром, имеющий технические характеристики: - Стандарт изображения монитора HD (высокое разрешение). - «Выходы» и «входы» монитора, совместимые с информационными системами отделения/ медицинского центра |
Наличие | |
|
Стойка-тележка с возможностью лёгкого перемещения (на колёсах для операционных) и полками для оборудования №4 -5шт. |
Наличие | |
|
Эндоскопический аспиратор (отсос) |
Наличие | |
|
Инсуффлятор СО2* |
Наличие | |
|
Эндоскопическая помпа (водоструйный насос) |
Наличие | |
|
Интеллектуальный (Smart) электрохиругический блок (с программами для ЭРПХГ, ЭПСТ, полипэктомии с возможностью регулировки режимов коагуляции, резания, смешанного режима – характеристики см. Приложение № 1) |
Наличие | |
|
Возможность фото- видеосъемки во время исследования, а также архирования фото- и видеоматерилов и передачи протокола – описания с эндофото в региональный центр, программу ЕМИАС |
Наличие | |
|
Цветная печать эндофото |
Рекомендуется | |
|
3. |
Комплект рентген-оборудования для ЭРПХГ: |
Наличие
|
|
Цифровой рентгеновский детектор (для увеличения четкости изображения, меньшей экспозиции и меньшей дозы излучения) |
Наличие | |
|
Два совместимых с С-дугой монитора для визуализации рентгеновского изображения (для оператора и ассистента) |
Наличие | |
|
Устройство для печати изображения на бумаге |
Рекомендуется | |
|
Элементы для сохранения оцифрованных данных (разъем для подключения флеш-накопителя) |
Наличие | |
|
Простой механизм рулевого управления для максимальной мобильности |
Наличие | |
|
Многофункциональная ножная педаль |
Наличие | |
|
Рентгенопрозрачный операционный стол |
Наличие | |
|
С-дуга с собственным экраном минимум с тремя режимами работы: постоянной рентгеноскопией, импульсной рентгеноскопией, удлиненной экспозицией |
Наличие | |
|
4. |
Наркозный аппарат и монитор слежения за основными функциями пациента |
Наличие
|
|
медицинский аспиратор, дефибриллятор, кислородный концентратор и др. (состав оборудования согласуется с руководителем анестезиологической службы, также см. раздел VI ) |
Наличие | |
*Необходимость инсуффляции углекислого газа - CО2 обоснована длительностью манипуляций и введением во время них большого количества газа, где предпочтение отдаётся СО2, так как CО2 легче абсорбируется, вызывает меньшее растяжение стенки кишки, повышает безопасность электрохирургических манипуляций, способствует более комфортному протеканию восстановительного периода после вмешательств [104].
Таблица 5.3. Рекомендуемый перечень расходных материалов для эндоскопических ретроградных вмешательств.
|
|
Параметр (критерий – наличие) |
Характеристика: (D – диаметр*) |
|
1. |
Катетер для контрастирования |
Наличие, диаметром, соответствующим рабочему каналу дуоденоскопа |
|
2. |
Проводники с гидрофильным покрытием и метрической разметкой |
Наличие для холедоха и вирсунгова протоков |
|
3. |
Сфинктеропапиллотомы: - Стандартный трехпросветный - Прекат (pre-cut) -Игольчатый |
Наличие, диаметром, соответствующим рабочему каналу дуоденоскопа |
|
4. |
Корзины для захвата и разрушения камней с разным количеством струн с каналом для подачи контраста и каналом под проводник |
Наличие, D=15-35мм |
|
5. |
Аварийный механический литотриптор |
Наличие, диаметром соответствующим рабочему каналу дуоденоскопа |
|
6. |
Двухпросветный баллонный катетер для экстракции камней |
Наличие, D=5-7 Fr |
|
7. |
Баллон для дилятации стриктур холедоха |
Наличие, D=5-10 мм |
|
8. |
Билиарные стенты различной конфигурации |
Наличие, D= 7 – 11,5 Fr |
|
9. |
Система доставки билиарного стента |
Наличие** |
|
10. |
Панкреатические стенты |
Наличие, D= 4 – 7 Fr |
|
11. |
Система доставки панкреатического стента |
Наличие** |
|
12. |
Саморасширяющийся нитиноловый билиарный стент для опухолевых стриктур:- покрытый, -непокрытый |
Наличие, D=8-12 мм |
|
13. |
Система доставки саморасширяющегося стента |
Наличие, D=8 Fr |
|
14. |
Назобилиарный дренаж |
Наличие, D=5-7 Fr |
|
15. |
Клиппапликатор с вращающейся клипсой |
Наличие, диаметром, соответствующим рабочему каналу дуоденоскопа |
|
16. |
Биопсийные щипцы |
Рекомендуются одноразовые, диаметром, соответствующим рабочему каналу дуоденоскопа |
|
17. |
Цитологические щетки | |
|
18. |
Инъекторы для остановки кровотечений | |
|
19. |
Электрокоагулятор (зонд) в комплектации с электрохирургическим блоком с управляемыми режимами электрокоагуляции и резания (см. приложение 1) |
Наличие диаметром, соответствующим рабочему каналу дуоденоскопа |
|
20. |
Контактный электрогидравлический и/или лазерный литотриптор
|
Рекомендуется совместимый с основной аппаратурой прибор с набором соответствующих зондов |
*длина инструмента определяется возможностью его проведения к целевой области вмешательства
**! Для каждого диаметра стента необходима своя система доставки, имеющая такой же диаметр. Внимание! При несоответствии диаметров происходит вклинение стента в доставку (и наооборот).
Эндоскопическая ретроградная цифровая холангиопанкреатоскопия
Для расширения диагностических и лечебных возможностей эндоскопических ретроградных вмешательств в клинической практике существуют методики прямойэндоскопической визуализации желчных и панкреатических протоков, которые позволяют выявлять изменения различной природы, а также выполнять прицельную биопсию под двойным (эндоскопическим и рентгенологическим) контролем,оценивать распространение опухолевого процесса со стадированием по TNM-классификации, осуществлять внутрипротоковую литотрипсию и удаление конкрементов из желчных протоков при холедохолитиазе, а также выполнять дренирование желчных и панкреатических протоков.
В настоящее время для повышения качества и эффективности прямой холангиопанкреатоскопии рекомендуется применять цифровые видеохолангиоскопы на основе платформы, которой может управлять один оператор. Основные преимущества данных приборов следующие:
· более высокая мобильность и надёжность, чем у первых «хрупких» оптиковолоконных моделей;
· улучшенные оптические функции для дифференцировки доброкачественных и злокачественных внутрипротоковых новообразований;
· фиксация на рукоятке дуоденоскопа, что обеспечивает возможность проведения вмешательства одним оператором и, в свою очередь, позволяет повышать точность и улучшать результаты данных вмешательств [95].
Решение вопросов об оснащении и обеспечении проведения цифровой холангиоскопии, в том числе с биопсией, литотрипсией и др. возможно при наличии в медицинской организации полногокомплекта оборудования для дуоденоскопии и эндоскопических ретроградных вмешательств (таб. 5.2), а также специалистов, владеющих методиками эндоскопических ретроградных вмешательств и прошедших специальную очную подготовку по освоению цифровой холангиопанкреатоскопии в объёме не менее 36 учебных часов.
При определении потребности в количестве и объёме вмешательств с применением методики цифровой панкреатохолангиоскопии рекомендуется руководствоваться официальными отчётными данными по каждой конкретной медицинской организации с их предметным анализом.
Дезинфекция и стерилизация оборудования и инструментов осуществляется в соответствии с требованиями действующих нормативов -СанПиН 3.3686-21 и МУ 3.1.3798-22.
Техническое обслуживание оборудования осуществляется в соответствии с требованиями и стандартами производителя.
VI. Рекомендации по оснащению и обеспечению проведения эндоскопических исследований с анестезиологическим пособием.
Основные задачи анестезиологического пособия в эндоскопии, следующие:
1. Обеспечение комфортных условий для пациентов и медперсонала в проведении исследований.
2. Быстрый выход пациентов из анестезии
3. Максимальное снижение риска возникновения осложнений.
4. Поддержание эффективного газообмена, теплообмена и гемодинамики.
5. Предупреждение гиперкапнии, послеоперационного болевого синдрома.
6. Отсутствие остаточных проявлений анестезиологического пособия.
7. Высокая степень удовлетворенности пациента.
Для проведения эндоскопических исследований с анестезиологическим пособием в отделениях эндоскопии должны быть предусмотрены наркозная палата, операционная и палата пробуждения, что соответствует требованиям Приказа Минздрава РФ № 919н от 15 ноября 2012г "Об утверждении Порядка оказания медицинской помощи взрослому населению по профилю "анестезиология и реаниматология» и Приказа МЗ РФ № 909 н «Об утверждении Порядка оказания медицинской помощи детям по профилю «анестезиология и реаниматология» от 2012 г с исправлениями 2018г [98 -101]. Перечень оборудования для данных помещений приведён в таблице 6, Обеспеченность оценивается по качественным критериям (есть/нет).
Таблица 6. Перечень оснащения помещений для проведения эндоскопических исследований с анестезиологическим пособием.
|
Преднаркозная палата (на 3 пациенто-места) |
Операционная (на 1 пациенто-место) |
Палата пробуждения (на 3 пациенто-места) |
|
1. Аппарат наркозный (полуоткрытый и полузакрытый контуры) с дыхательным автоматом, волюметром, монитором концентрации кислорода, углекислоты и герметичности дыхательного контура (не менее одного испарителя для испаряемых анестетиков); |
1. Аппарат наркозный (полуоткрытый и полузакрытый контуры) с дыхательным автоматом, волюметром, монитором концентрации кислорода, углекислоты и герметичности дыхательного контура (не менее одного испарителя для испаряемых анестетиков); |
1. Аппарат наркозный (полуоткрытый и полузакрытый контуры) с дыхательным автоматом, волюметром, монитором концентрации кислорода, углекислоты и герметичности дыхательного контура (не менее одного испарителя для испаряемых анестетиков); |
|
2. Аппарат искусственной вентиляции легких транспортный (CMV, SIMV, СРАР) с мониторированием дыхательного и минутного объема дыхания, давления в контуре аппарата; |
2. Дыхательный мешок для ручной искусственной вентиляции легких; |
2. Аппарат искусственной вентиляции легких (CMV,SIMV, СРАР) с мониторированием дыхательного и минутного объема дыхания, давления в контуре аппарата; |
|
3. Дыхательный мешок для ручной искусственной вентиляции легких; |
3. Монитор пациента на 5 параметров (оксиметрия, неинвазивное артериальное давление, электрокардиограмма, частота дыхания, температура); |
3. Аппарат искусственной вентиляции легких транспортный (CMV, SIMV, СРАР) с мониторированием дыхательного и минутного объема дыхания, давления в контуре аппарата; |
|
4. Монитор пациента на 5 параметров (оксиметрия, 3 неинвазивное артериальное давление,электрокардиограмма, частота дыхания, температура); |
4. Набор для интубации трахеи, включая ларингеальную маску, ларингеальную маску для интубации трахеи и комбинированную трубку; |
4. Дыхательный мешок для ручной искусственной вентиляции легких; |
|
5. Набор для интубации трахеи, включая ларингеальную маску, ларингеальную маску для интубации трахеи и комбинированную трубку; |
5. Дефибриллятор; |
5. Монитор пациента на 5 параметров (оксиметрия, неинвазивное артериальное давление, электрокардиограмма, частота дыхания, температура); |
|
6. Аппарат для измерения артериального давления неинвазивным способом; |
6. Автоматический анализатор газов крови, кисло-щелочного состояния, электролитов, глюкозы; |
6. Набор для интубации трахеи, включая ларингеальную маску, ларингеальную маску для интубации трахеи и комбинированную трубку; |
|
7. Каталка пациента с мягким покрытием трехсекционная с ограждением, держателями баллона и стойки для инфузий; |
7. Аппарат для измерения артериального давления неинвазивным способом;
|
7. Аппарат для измерения артериального давления неинвазивным способом; |
|
8. Насос шприцевой; |
8. Насос инфузионный; |
8. Каталка пациента с мягким покрытием трехсекционная с ограждением, держателями баллона и стойки для инфузий; |
|
9. Насос инфузионный; |
9. Насос шприцевой; |
9. Насос шприцевой; |
|
10. Матрац термостабилизирующий; |
10. Аспиратор электрический; |
10. Насос инфузионный;
|
|
11. Аспираторэлектрический |
11. Матрац термостабилизирующий; |
11. Матрац термостабилизирующий; |
|
12. Система централизованного снабжения медицинскими газами и вакуумом. |
12. Аспиратор электрический. |
При планировании проведения эндоскопических исследований с анестезиологическим пособием для обеспечения безопасности пациентов во время вмешательств рекомендуется учитывать следующее:
1. К проведению анестезиологического пособия при эндоскопических вмешательствах в стационарах допускается сертифицированный врач анестезиолог-реаниматолог со стажем работы в многопрофильном стационаре по основной специальности не менее 7 лет.
2. К проведению исследований с внутривенной седацией в амбулаторных условиях допускается специалист, прошедший дополнительную подготовку по анестезиологическому обеспечению операций в амбулаторно-поликлинических условиях.
3. Рекомендуемая квалификационная категория врача анестезиолога-реаниматолога – первая категория и выше с наличием профессионального опыта работы с ургентными пациентами.
4. Пациенты, которым планируются эндоскопические исследования с анестезиологическим пособием, в том числе в амбулаторных условиях, должны относится к группе I-II степени риска по классификации ASA. (смертность в результате анестезии – 1:200000 и меньше).
5. Для принятия взвешенного решения о возможности и объёме анестезиологического пособия во всех случаях планируемого проведения эндоскопических исследований под общим обезболиванием рекомендуется консультация и осмотр пациента врачом-анестезиологом. Рекомендуемые сроки такого осмотра - минимум за 2 дня до планируемого вмешательства. У пациентов I степени риска по классификации ASA допускается осмотр перед исследованием, с предварительным сбором анамнеза и консультацией врачом-анестезиологом по телефону.
6. Эндоскопические исследования могут проводится с применением различных методов анестезии, к которым относятся:
− тотальная внутривенная анестезия с сохранением спонтанного дыхания– ТВА:
− ингаляционная анестезия;
− местная анестезия с внутривенной седацией.
! Вне зависимости от выбора метода анестезиологического пособия анестезиолог всегда должен быть готов перейти к общей анестезии.
7. При выборе лекарственных препаратов для оказания анестезиологического пособия в амбулаторно-поликлинических условиях для обеспечения их максимальной безопасности и эффективности рекомендуется руководствоваться следующими критериями качества препаратов:
− Быстрый период полувыведения;
− Незначительная биотрансформация;
− Минимальные аллергические реакции;
− Длительное послеоперационное обезболивание;
− Редкие побочные эффекты;
− Наличие антагонистов или ингибиторов.
VII. Современные рекомендации по организации и оснащению автоматизированных рабочих мест (АРМ) в эндоскопии, включая требования к архивированию фото-, видеодокументов и созданию баз данных для систем искусственного интеллекта
В настоящее время в Российской Федерации реализуется национальная программа «Цифровая экономика Российской Федерации», сформированная согласно Указам Президента Российской Федерации о ускоренном внедрении цифровых технологий в экономической и социальной сфере [105 - 110]. В 2016 году стартовал Федеральный проект «Электронное здравоохранение» рассчитанный на реализацию до 2025 года. Целью проекта является повышение эффективности организации оказания медицинской помощи гражданам за счет информационных технологий [111 -113]. В задачи проекта входит формирование единых «медицинских информационных систем», внедрение электронного документооборота медицинской документации, создание электронных историй болезни и телемедицины, а также применение систем на основе искусственного интеллекта [114 - 116].
Современная эндоскопия является одной из наиболее высокотехнологичных медицинских специальностей и сопряжена с анализом видеопотока при обследовании пациента. В своей практической работе врачи ежедневно имеют дело с клиническими случаями, многие из которых вызывают сложности в трактовке полученных эндоскопических изображений и нередко требуют совета более опытных коллег. Всё чаще, диагностическое заключение и основанная на нём тактика лечения, а также прогноз заболевания должны быть сформулированы немедленно, непосредственно в процессе эндоскопического исследования. Для того, чтобы обеспечить получение «второго мнения» и/или выполнить эндоскопическое вмешательство с дистанционным контролем и подсказками коллег, необходимо наладить возможность видеофиксации, потоковой передачи и архивирования видеозаписей эндоскопических обследований внутри клиники, а также обеспечить возможность безопасного доступа к ним специалистам других клиник.
Важными преимуществами организации фото- видеоархива эндоскопических обследований служат:
1) Возможность проведения телемедицинских консультаций. Передача получаемого на мониторе видеостойки изображения в режиме онлайн позволяет врачу-эндоскописту, не прекращая обследования, получать все необходимые консультации с рекомендациями по дополнительным деталям эндоскопического осмотра от экспертов, коллег и смежных специалистов. Кроме того, таким образом достигается «дистанционная ассистенция» при освоении внутрипросветных оперативных вмешательств или затруднительных ситуаций при их выполнении.
2) Возможность пересмотра фото- видеозаписей после завершения эндоскопического исследования, в том числе с более опытными коллегами, что в свою очередь может решать задачи сокращения числа пропущенных новообразований, в том числе ранних раков, а также ошибок в формировании заключения.
3) Сравнение динамики. Анализ видеоматериалов пациента за определенный промежуток времени даёт возможность контроля динамики патологических процессов в исследуемом органе.
4) Формирование взвешенных рекомендации по дальнейшей тактике обследования и послеоперационного ведения.
5) Получение назначений для эффективного лечения в более короткие сроки.
6) Вещественные доказательства. Возможность получения видеозаписей (скриншотов) обследований, как элементов вещественных доказательств при возникновении различного рода конфликтных ситуаций.
В настоящее время во всем мире активно развиваются электронные системы анализа на основе искусственного интеллекта (ИИ), которые могут оказать помощь врачу при изучении эндоскопических изображений. Внедрение технологий ИИ в работу эндоскопических отделений, направлено на решение задач повышения качества обследований, что определяют следующими возможностями ИИ:
1) Системы на основе ИИ акцентируют внимание доктора на изменённых участках слизистой оболочки полого органа, что способствует снижению числа пропусков патологических изменений.
2) Система ИИ с достаточно высокой чувствительностью, специфичностью и точностью может прогнозировать гистологическую структуру новообразования, глубину его инвазии, характер воспалительных изменений и т.д., что позволяет более детально характеризовать выявленные изменения и точнее классифицировать их.
3) ИИ, основываясь на математических алгоритмах, может оценивать размеры новообразования.
4) Технологии и системы ИИ, обученные на крупных базах данных гистологически верифицированных эндоскопических находок, позволяют провести сравнительную оценку обнаруженных изменений с постоянно пополняемым электронным атласом и уберечь доктора от пропуска и/или неправильной интерпретации патологических изменений.
5) Использование систем ИИ в структуре автоматизированного рабочего места врача-эндоскописта помогает правильному формированию эндоскопического заключения, что прямо влияет на дальнейшую тактику ведения пациентов.
6) Технологии ИИ помогают определить необходимые дополнительные обследования для проведения дифференциального диагноза.
7) Система ИИ может маркировать по ходу исследования спорные моменты для дальнейшего пересмотра и анализа, сохранения в протокол исследования и отправки в базу данных.
8) Создание крупных баз данных, необходимых для обучения систем ИИ также позволяет формировать большой объём клинической информации для дальнейшего обучения докторов и создания учебной литературы.
Рекомендации по организации АРМ в эндоскопии, включающие современные рекомендации по техническому оснащению и программному обеспечению, по оснащению оборудованием для видеофиксации эндоскопических исследований, кадровому и функциональному обеспечению работы АРМ в эндоскопии представлены в таблицах 7.1 - 7.3
Таблица 7.1 Рекомендации по техническому оснащению и программному обеспечению АРМ в эндоскопии.
|
Техническое оснащение и программное обеспечение АРМ в эндоскопии | ||
|
|
Составляющая (параметр для оценки) |
Показатель |
|
1 |
Сервер управления. Модуль управления архивацией изображений. PACS сервер. Модуль импорта изображений из локальной базы данных Dicom сервера. Модуль автоматического импорта изображений из заданной папки персонального компьютера в базу данных PACS |
Наличие |
|
2 |
Модуль управления базой данных медицинской информации: создание и ведение карточек пациентов, протоколов исследований и изображений. Модуль протоколирования результатов исследований. Система автоматизированного формирования протоколов исследований с использованием встроенных справочников и шаблонов описаний. Система ведения специализированных формализованных протоколов исследований. |
Наличие |
|
3 |
Модуль анализа и обработки медицинских диагностических изображений |
Наличие |
|
4 |
Система документирования и хранения результатов исследований на Windows и DICOM. |
Наличие |
|
5 |
Модуль управления справочной системой. Система получения, обработки и выдачи статистической информации. |
Наличие |
Таблица 7.1 Современные рекомендации по оснащению оборудованием для видеофиксации эндоскопических исследований.
|
Оборудованием для видеофиксации эндоскопических исследований
| ||
|
|
Составляющая (параметр для оценки) |
Показатель |
|
1 |
Оборудование, позволяющее выполнить захват, обработку и запись видеопотока в формате 1080p (1920 на 1080 точек в прогрессивной развёртке) с кадровой частотой не менее 25 кадров в секунду.
|
Наличие |
|
2 |
Хранение видеозаписей в форматах avi, mp4. |
Наличие |
|
3 |
Для кодирования видеопотока кодеки: Xvid, H.264, с битрейтом не ниже 12 Мбит в секунду в среднем. |
Наличие |
|
4 |
Для H.264 профили main, или high (уровень профиля выбирается в зависимости от требуемых разрешения, кадровой частоты и битрейта). |
Наличие |
|
5 |
Хранилище не менее чем на 3500 Гб для хранения видеозаписей сроком на один год из расчёта для одной эндоскопической стойки, на которой выполняется до 5 записей в день |
Наличие |
|
6 |
Доступность видеозаписей для скачивания через сеть Интернет с временем ожидания не более 10 минут на 1Гб видео |
Наличие |
Рекомендации по кадровому и функциональному обеспечению для эффективного применения цифровых компьютерных технологий, формирования протоколов обследований, архивирования фото-, видеодокументов и систем искусственного интеллекта в эндоскопии представлены в таблице 7.2.
Таблица 7.2 Рекомендации по обеспечению АРМ врача-эндоскописта.
|
Кадровое обеспечение работы АРМ в эндоскопии– | ||
|
1. |
IТ специалист |
Базового уровня с навыками системного администратора |
|
2. |
Врач-эндоскопист |
Уверенный пользователь ПК |
|
3. |
Заведующий отделением |
Уверенный пользователь ПК |
|
4. |
Старшая медсестра |
Уверенный пользователь ПК |
|
Функциональное обеспечение АРМ в эндоскопии | ||
|
|
Составляющая (параметр для оценки) |
Показатель |
|
1 -3 |
Персональный компьютер, соединённый с единой базой данных. Модуль управления архивацией изображений. Модуль импорта изображений из локальной базы данных Dicom сервера. |
- Наличие
- Наличие
- Наличие |
|
4 |
Модуль обработки видеопотока |
Наличие |
|
5 |
Система документирования результатов исследований на Windows и DICOM принтерах. |
Наличие |
|
6 |
Модуль экспорта результатов исследований и изображений на переносные носители |
Наличие |
|
7 |
Цветной принтер |
Наличие |
|
8 |
Один из вариантов переноса и хранения данных переносной жесткий диск/флеш носители большой ёмкости |
Наличие |
VIII. Нормативные положения и рекомендации по подготовке кадров для эндоскопии
В настоящее время подготовка врачей – эндоскопистов осуществляется на этапе последипломного образования. Она определяется рядом законодательных актов Министерства здравоохранения РФ.
1Приказ Министерства здравоохранения РФ от 8 октября 2015 г. N 707н "Об утверждении Квалификационных требований к медицинским и фармацевтическим работникам с высшим образованием по направлению подготовки "Здравоохранение и медицинские науки" (с изменениями и дополнениями) определяет квалификационные требования к медицинским работникам с высшим образованием по специальности "Эндоскопия" [117]. Это уровень профессионального образования - высшее образование - специалитет по одной из специальностей: "Лечебное дело", "Педиатрия". Подготовка в ординатуре по специальности "Эндоскопия", либо дополнительное профессиональное образование - профессиональная переподготовка по специальности "Эндоскопия" при наличии подготовки в интернатуре/ординатуре по одной из специальностей: "Акушерство и гинекология", "Анестезиология-реаниматология", "Гастроэнтерология", "Детская онкология", "Детская хирургия", "Детская урология-андрология", "Колопроктология", "Нейрохирургия", "Онкология", "Оториноларингология", "Общая врачебная практика (семейная медицина)", "Педиатрия", "Пульмонология", "Рентген-эндоваскулярные диагностика и лечение", "Сердечно-сосудистая хирургия", "Терапия", "Торакальная хирургия", "Травматология и ортопедия", "Урология", "Хирургия", "Челюстно-лицевая хирургия".
Федеральный государственный образовательный стандарт высшего образования "Уровень высшего образования. Подготовка кадров высшей квалификации. Специальность 31.08.70 Эндоскопия" (утв. приказом Министерства образования и науки РФ от 26 августа 2014 г. N 1113) определяет срок обучения в ординатуре 2 года и требования обязательные при реализации основных профессиональных образовательных программ высшего образования по подготовке кадров высшей квалификации в ординатуре по специальности 31.08.70 Эндоскопия [118].
Программы подготовки кадров в ординатуре и программы дополнительного профессионального образования - профессиональная переподготовка по специальности «Эндоскопия» формируются на основе профессионального стандарта "Врач-эндоскопист", утвержденном Приказом Министерства труда и социальной защиты РФ от 14 июля 2021 г. N 471н "Об утверждении профессионального стандарта "Врач-эндоскопист"[119].
Осуществление медицинской деятельности в Российской Федерации регламентирует статья 69 Федерального закона от 21 ноября 2011 г. №323 ФЗ "Об основах охраны здоровья граждан в Российской Федерации"[120], согласно которой право на осуществление медицинской деятельности в Российской Федерации имеют лица, получившие медицинское или иное образование в Российской Федерации в соответствии с федеральными государственными образовательными стандартами и имеющие свидетельство об аккредитации специалиста. Право на осуществление медицинской (фармацевтической) деятельности начиная с 1 января 2016 года может быть подтверждено соискателем лицензии либо сертификатом специалиста, либо свидетельством об аккредитации специалиста, что должно быть учтено при проведении лицензионного контроля и оценке соответствия соискателей лицензии лицензионным требованиям. Сертификаты специалистов выдавались лицам до 1 января 2021 года включительно с учетом этапности перехода к системе аккредитации специалистов, право на осуществление медицинской (фармацевтической) деятельности по указанным сертификатам пролонгировано до 1 января 2026 года.
Регламент Аккредитация специалистов определяется Положением об аккредитации специалистов, утвержденным Приказом Министерства здравоохранения РФ от 28 октября 2022 г. N 709н
"Об утверждении Положения об аккредитации специалистов", который вступает в силу 1 января 2023 года и будет действовать до 1 января 2029 года [121]. В нем определены сроки проведения аккредитации специалистов, формы и регламент ее проведения. Аккредитация специалиста проводится аккредитационной комиссией по окончании освоения лицом профессиональных образовательных программ медицинского образования или фармацевтического образования не реже одного раза в пять лет.
По окончании освоения лицом профессиональных образовательных программ по специальности Эндоскопия – ординатура и первичная переподготовка проводится первичная специализированная аккредитация, включающая в себя: тестирование; оценку практических навыков (умений) в симулированных условиях и (или) решение ситуационных задач (практико-ориентированный этап). Первичная специализированная аккредитация проводятся в помещениях аккредитационных центров. Оценочные средства, которые используются при проведении первичной специализированной аккредитации специалистов по специальности «Эндоскопия» представлены на сайте Методического центра аккредитации - https://fmza.ru/fos_primary_specialized/Endoskopiya/.
Периодическая аккредитация проводится не реже одного раза в пять лет, включает в себя один этап - оценку портфолио и проводится центральной аккредитационной комиссией. Портфолио включает: отчет о профессиональной деятельности аккредитуемого, содержащий результаты работы в соответствии с выполняемой трудовой функцией за отчетный период;сведения об освоении программ повышения квалификации, суммарный срок освоения которых не менее 144 часов, либо сведения об освоении программ повышения квалификации и сведения об образовании, подтвержденные на интернет-портале непрерывного медицинского и фармацевтического образования в информационно-телекоммуникационной сети "Интернет" (за исключением сведений об освоении программ повышения квалификации), суммарный срок освоения которых не менее 144 часов, из них не менее 72 часов - сведения об освоении программ повышения квалификации.
- Отчет о профессиональной деятельности согласовывается руководителем организации (уполномоченным или заместителем), в которой аккредитуемый осуществляет профессиональную деятельность (руководитель организации или уполномоченным им заместителем), и заверяется печатью указанной организации.
- Отчет о профессиональной деятельности аккредитуемого, который является руководителем медицинской или фармацевтической организации, подведомственной федеральному органу государственной власти, согласовывается учредителем данной организации (руководителем организации или уполномоченным им заместителем).
- Отчет о профессиональной деятельности аккредитуемого, который является руководителем медицинской или фармацевтической организации, подведомственной органу государственной власти субъекта Российской Федерации, либо организации частной формы собственности, либо аккредитуемого, который является индивидуальным предпринимателем, по выбору аккредитуемого согласовывается руководителем органа исполнительной власти субъекта Российской Федерации в сфере охраны здоровья (уполномоченным им заместителем), либо в портфолио включается несогласованный отчет о профессиональной деятельности по последнему месту работы аккредитуемого без приложения мотивированного отказа в его согласовании.
- Отчет о профессиональной деятельности аккредитуемого, который находится в отпуске по уходу за ребенком, отпуске по беременности и родам или отпуске работника, усыновившего ребенка, согласовывается руководителем медицинской или фармацевтической организации (уполномоченным им заместителем), с которой аккредитуемый состоит в трудовых отношениях, либо к нему прилагается мотивированный отказ в его согласовании, подписанный руководителем организации (уполномоченным им заместителем).
- Отчет о профессиональной деятельности аккредитуемого, который является педагогическим или научным работником, осуществляющим медицинскую деятельность в рамках практической подготовки обучающихся , согласовывается руководителем образовательной или научной организации (уполномоченным им заместителем), в которой аккредитуемый осуществляет профессиональную деятельность, или руководителем медицинской или фармацевтической организации (уполномоченным им заместителем), в которой аккредитуемый работает по совместительству, и заверяется печатью указанной организации (в случае почтового отправления).
- В случае, если на момент представления в Федеральные аккредитационные центры аккредитуемый является временно неработающим, в портфолио включается несогласованный отчет о профессиональной деятельности по его последнему месту работы.
Для прохождения периодической аккредитации специалиста аккредитуемые представляют в Федеральный аккредитационный центр высшего медицинского образования документы, предусмотренные пунктами 89 или 90 Положения, одним из следующих способов:
- с использованием федерального регистра медицинских и фармацевтических работников;
- почтовым отправлением (если сведения об аккредитуемом отсутствуют в федеральном регистре медицинских и фармацевтических работников).
Шаблоны и образцы документов для аккредитации специалиста представлены на сайте Федерального Аккредитационного Центра - https://fca-rosminzdrav.ru/periodicheskaya-akkreditaciya/.
При проведении периодической аккредитации аккредитуемый признается прошедшим аккредитацию специалиста в случае оценки его портфолио центральной аккредитационной комиссией или аккредитационной подкомиссией как "сдано". Сведения о лицах, признанных прошедшими аккредитацию специалиста, вносятся Минздрава РФ в единую государственную информационную систему в сфере здравоохранения Федеральный регистр медицинских работников (ФРМР ЕГИСЗ).
К вышеперечисленным требованиям следует добавить, что для проверки освоения трудовых функций профессионального стандарта при первичной специализированной аккредитации в соответствии с Приказом Министерства труда и социальной защиты Российской Федерации от 14.07.2021 № 471н «Об утверждении профессионального стандарта «Врач-эндоскопист» предусмотрены также следующие станции объективного структурированного клинического экзамена:
1) Базовая сердечно-легочная реанимация взрослых и поддержание проходимости дыхательных путей (до июня 2023 - Базовая сердечно-легочная реанимация взрослых)
Проверяемые трудовые функции: Оказание медицинской помощи в экстренной форме.
Симуляционное оборудование:
• Манекен взрослого пациента для проведения СЛР (с компьютерной регистрацией результатов).
• Учебный автоматический наружный дефибриллятор (АНД).
• Тренажер-манекен взрослого или тренажер-жилет для удаления инородного тела из верхних дыхательных путей.
2) Экстренная медицинская помощь.
Проверяемые трудовые функции: Оказание медицинской помощи в экстренной форме
Симуляционное оборудование:
• Многофункциональный робот-симулятор (полноростовой манекен взрослого человека) с имитацией основных жизненных показателей.
• Монитор, воспроизводящий основные показатели (артериальное давление, частоту сердечных сокращений, сатурацию, электрокардиограмму и т.д.).
• Мануальный дефибриллятор.
3) Эзофагогастродуоденоскопия.
Проверяемые трудовые функции: Проведение эндоскопических вмешательств у пациентов с заболеваниями и (или) состояниями желудочно-кишечного тракта
Задание: Осмотр неизмененных верхних отделов желудочно-кишечного тракта
Симуляционное оборудование:
• Муляж верхних отделов желудочно-кишечного тракта с имитацией ротовой полости, глотки, пищевода, желудка и двенадцатиперстной кишки ИЛИ
• Виртуальный симулятор эндоскопического исследования пищевода, желудка и двенадцатиперстной кишки с возможностью выведения изображения на монитор
• Эндоскопическая стойка, видеогастроскоп или эндоскоп с возможной передачей исследуемого изображения на экран монитора для возможной оценки экспертами
4) Колоноскопия.
Проверяемые трудовые функции: Проведение эндоскопических вмешательств у пациентов с заболеваниями и (или) состояниями желудочно-кишечного тракта
Задание: Осмотр неизмененных нижних отделов желудочно-кишечного тракта
Симуляционное оборудование:
• Виртуальный симулятор эндоскопического исследования толстой кишки с возможностью выведения изображения на монитор или
• Фантом симулятор колоноскопии с возможностью обследования нормальной толстой кишки + эндоскопическое оборудование или
• Муляж колоноскопии с возможностью обследования нормальной толстой кишки + эндоскопическое оборудование.
• Эндоскопическая стойка, видеоколоноскоп или эндоскоп с возможной передачей исследуемого изображения на экран монитора для возможной оценки экспертами.
5) Бронхоскопия.
Проверяемые трудовые функции: Проведение эндоскопических вмешательств у пациентов с заболеваниями и (или) состояниями нижних дыхательных путей
Задание: Осмотр неизмененных дыхательных путей.
Симуляционное оборудование:
• Муляж дыхательных путей с имитацией носовой и ротовой полости, глотки, гортани, трахеобронхиального дерева; видеоконвертер (головка камеры) с возможностью передачи изображения с фибробронхоскопа на монитор видеосистемы или
• Виртуальный симулятор эндоскопического исследования дыхательных путей с возможностью выведения изображения на монитор
• Эндоскопическая стойка, видеобронхоскоп или эндоскоп с возможной передачей исследуемого изображения на экран монитора для возможной оценки экспертами
Для скорейшего освоения навыков выполнения эндоскопических исследований рекомендуется подготовка специалистов через тренинги в симуляционных центрах с использованием современных виртуальных тренажеров, манекенов и муляжей, работе на реальном эндоскопическом оборудовании и биологических тканях и в идеале на минипигах и т.д.
IX. Нормативные положения и рекомендации по обеспечению эпидемиологической безопасности в эндоскопии и оснащению моечно-дезинфекционных помещений
Нестерильные эндоскопические вмешательства на желудочно-кишечном тракте и дыхательных путях из года в год занимает лидирующее место среди опасных для пациентов медицинских технологий.
В 2016 году Американский исследовательский институт скорой помощи (ECRI – www.ecri.org) присвоил этим эндоскопическим вмешательствам первое место среди десяти особо опасных медицинских технологий вследствие регистрации ряда вспышек, связанных с проведением дуоденоскопии. В 2017-18гг после разработки и внедрения производителями дуоденоскопов корректировок эндоскопия спустилась на второе место, так как неправильная обработка гибких эндоскопов продолжала нести потенциальный инфекционный риск для пациентов. В 2019 году внимание специалистов было обращено на ошибки, связанные с хранением эндоскопов и связанными с этими рисками передачи инфекций, а в 2020 году – на ошибки при стерилизации, что послужило обоснованием применения одноразовых эндоскопов и инструментов к ним.
Данные научных публикаций в англоязычных профильных журналах свидетельствуют о возможности инфицирования пациентов патогенными и условно-патогенными микроорганизмами, в том числе бактериями, вирусами парентеральных гепатитов, папилломы человека, герпес вирусов и др. во время выполнения вмешательств на желудочно-кишечном тракте и дыхательных путях. Количество пациентов, которые вовлекаются в эпидемический процесс, может быть различным (от единичных случаев до вспышки) и зависит от организации процесса обработки эндоскопов и собственно его выполнения. В публикации Юлии Ковалевой описаны 98 вспышек, в которых были инфицированы и имели клинические проявления болезни 249 пациентов и 1113 пациентов были колонизированы [123].
В нашей стране данные об инфицировании пациентов во время проведения эндоскопических вмешательств неполные. Описана одна вспышка синегнойной инфекции в ОРИТ, связанная с санационной бронхоскопией (1999г.). В докладе Главного государственного санитарного врача РФ за 2018 год показаны 21 зарегистрированные и расследованные случаи ИСМП при проведении внутрипросветной эндоскопии [124].
В настоящее время в нашей стране разработаны и внедрены в клиническую практику уже 4-е санитарные правила и нормы- СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней», Методические указания МУ 3.1.3798 - 22 «Обеспечение эпидемиологической безопасности нестерильных эндоскопических вмешательств на желудочно-кишечном тракте и дыхательных путях», которые допускают применение как ручного, так и механизированного способа дезинфекции высокого уровня (ДВУ) [125, 126].
На сегодняшний день доказано, что технологическая цепочка «ручной способ окончательной очистки – ручной способ ДВУ - хранение эндоскопов в стерильных чехлах - транспортировка эндоскопов» имеет риск контаминации эндоскопов ввиду возможных ошибок, связанных с «человеческим фактором». В этой связи, технологическая цепочка «ручной способ окончательной очистки – механизированный способ ДВУ в моечно-дезинфицирующей машине (МДМ) – хранение эндоскопов в асептических условиях в специализированных шкафах – использование для транспортировки и временного хранения эндоскопов специальных транспортных систем» является оптимальной с точки зрения минимизации рисков инфицирования пациентов.
Необходимые условия технического оснащения и материального обеспечения моечно-дезинфекционных помещений/блоков в эндоскопических структурных подразделениях МО представлены в таблицах 9.1 и 9.2
Таблица 9.1. Минимально необходимое оснащение моечно-дезинфекционных помещений/блока согласно СанПиН 3.3686-21 и МУ 3.1.3798 – 22.
|
Кадровое и функциональное обеспечение | ||
|
№ п/п |
Составляющая (параметр для оценки) |
Показатель (критерий оценки – наличие/соответствие) |
|
1. |
Персонал моечно-дезинфекционного подразделения |
Медсестра, младшая медсестра (количество ставок согласно функциональной нагрузке) |
|
2. |
ДВУ, стерилизация |
Выполнение требований СанПиН 3.3686-21, МУ 3.1.3798 - 22 |
|
Техническое оснащение | ||
|
1. |
Устройство для проведения теста на герметичность эндоскопа |
По одному на эндоскопы разных производителей |
|
2. |
Моечные ванны для эндоскопов вместимостью не менее 10л каждая для: − очистки/очистки при совмещении с дезинфекцией эндоскопов (ОО/ОО+Д)
− ополаскивания ГИ эндоскопов после ДВУ, выполняемой ручным способом |
Наличие Количество ванн определяется принятым в МО процессом ОО или ОО+Д. При проведении ОО как самостоятельного процесса количество ванн должно соответствовать числу одновременно работающих манипуляционных; при ОО+Д количество ванн равно сумме: ванна для теста на герметичность, ванны для ОО+Д для каждой обрабатываемой модели эндоскопов, ванна для ополаскивания эндоскопов.
Наличие |
|
3. |
Моечная ванна для дезинфекции и предстерилизационной очистки инструментов |
Наличие |
|
4. |
Раковина хирургическая для мытья рук медицинского персонала |
Наличие |
|
5. |
Устройство автоматической обработки каналов эндоскопа (помпы) |
Наличие по числу ванн для ОО или ОО+Д |
|
6. |
Ультразвуковая ванна для очистки инструментария |
Наличие |
|
7. |
Моюще-дезинфицирующая или дезинфицирующая машина (МДМ) для обработки эндоскопов. |
Наличие (из расчёта не менее одной, если число одномоментно обрабатываемых эндоскопов 3 и более) |
|
8. |
Локальная вентиляция на уровне моечных ванн и емкостей для ДВУ.
|
Наличие |
|
9. |
Система водоподготовки, включая антибактериальные фильтры на вводе в помещение или в МДМ (при необходимости с магистральным насосом для повышения давления в системе водоподготовки).
|
Наличие (замена в соответствии с рекомендацией производителя фильтров в зависимости от жесткости воды) |
|
10. |
Установка по очистке воздуха в зоне ДВУ (рециркулятор).
|
Наличие (мощность из расчета объема помещения) |
|
11. |
Шкаф (ы) для асептического хранения и сушки эндоскопов |
Наличие (емкость шкафов определяется по количеству эндоскопов, подлежащих хранению) |
|
12. |
Система для транспортировки и кратковременного хранения эндоскопов (лотки и, при необходимости, тележки).
|
Наличие в соответствии с потребностью, но не менее 2-х лотков, тележки в больших отделениях при централизованной системе обработки эндоскопов).
|
|
13. |
Стеллажи (шкафы, тумбы) для хранения расходного материала и приспособлений для обработки эндоскопов. |
Наличие (раздельные в зонах очистки и ДВУ ) |
Таблица 9.2. Рекомендации по материальному обеспечению процесса обработки эндоскопов и инструментов к ним в соответствии с требованиями СанПиН3.3686-21 и МУ 3.1.3798 – 22.
|
Составляющая (параметр) |
Показатель (критерий оценки) |
|
1. Контейнер для сбора грязного белья (материала) с пакетами желтого цвета |
Наличие №1шт достаточной емкости в зоне очистки |
|
2. Контейнеры для обеззараживания или сбора медотходов класса Б |
Наличие вместимостью до 3 литров (не менее 2-х (в каждой зоне), |
|
3. Контейнеры для предварительной очистки, ПСО+Д (при отсутствии ванны) инструментов с перфорированными поддонами |
Наличие |
|
4. Контейнер для ПСО+Д щеток многократного применения для обработки каналов эндоскопов и дезинфекции адаптеров |
Наличие №1шт |
|
5. Емкости (дезинфицируемые) для ДВУ эндоскопов (вместимостью не менее 10л для ГИ эндоскопов) ручным способом, ополаскивания бронхоскопов после ДВУ водой, очищенной на антибактериальных фильтрах ополаскивания стерильной водой бронхоскопов после ДВУ |
Наличие (количество определяется в соответствии с рабочей нагрузкой, наличием МДМ)
|
|
6. Стерильная вода для ополаскивания бронхоскопов при ручном способе ДВУ |
Наличие, где объемы воды исчисляются количеством обработок, расходом воды на одно ополаскивание и кратностью ополаскивания (указана в инструкции по применению средства ДВУ) |
|
7. Химические средства для проведения предварительной очистки эндоскопов, в том числе в виде готовых к применению салфеток |
Наличие (количество зависит от числа обработок) |
|
8. Химические средства окончательной очистки эндоскопов иди окончательной очистки при совмещении с дезинфекцией, в том числе ПСО+Д инструментов многократного применения |
Наличие (количество зависит от числа обработок) |
|
9. Химические средства для ДВУ эндоскопов |
Наличие (количество зависит от числа обработок) |
|
10. Спиртовой антисептик для рук с дозатором |
Наличие не мене 3мл на одну обработк) |
|
11. Мыло жидкое с дозатором |
Наличие (в соответствии с рабочей инструкцией) |
|
12. Одноразовые полотенца с диспенсером |
Наличие (в соответствии с рабочей нагрузкой) |
|
13. Спирт 70% этиловый или изопропиловый |
Наличие (количество согласно объему обрабатываемых каналов) |
|
14. Дистиллированная вода для ополаскивания инструментов |
Наличие (количество в соответствии с числом) обработок |
|
15. Чистая ветошь, простыни, пеленки |
Наличие (количество в соответствии с числом) обработок |
|
16. Стерильный материал: простыни и/или пеленки, салфетки, чехлы, вкладыши для транспортировки обработанных эндоскопов |
Наличие (количество в соответствии с числом) обработок |
|
17. Шприцы стерильные 30см3-50см3 |
Наличие (количество в соответствии с числом) обработок |
|
18. Вспомогательные приспособления для очистки каналов |
Наличие (не менее одного комплекта на разные модели и серии эндоскопов разных производителей) |
|
19. Стерильные или одноразовые щетки для очистки каналов, клапанов, портов эндоскопов определенных моделей |
Наличие (количество в соответствии с числом) обработок |
|
20. Таймеры |
Наличие №2шт. |
|
21. Водный/воздушный термометр |
Наличие - не менее 1 шт |
|
22. Химические индикаторы (в т.ч. тест-полоски) для определения содержания действующего вещества в рабочем растворе средства ДВУ |
Наличие - не менее одного на рабочую смену |
|
23. Стерильные перчатки |
Наличие (количество в соответствии с числом) обработок |
|
24. Одноразовые перчатки актуальных размеров в диспенсерах |
Наличие - не менее 2-х на одну обработку |
|
25. СИЗ персонала: маска, очки/лицевой щиток, фартук, нарукавники одноразовые. |
Наличие - не менее одного комплекта на обработку. В инфекционных стационарах тип и состав ПЧК определятся биологическими свойствами возбудителя |
|
26. Азопирам или другой тест, зарегистрированный для проведения контроля качества окончательной очистки эндоскопов ручным способом |
Наличие для каждого 10-го из обрабатываемых эндоскопов |
|
27. Водные фильтры для системы водоподготовки |
Наличие (кратность замены см. в инструкции производителя) |
|
28. Воздушные фильтры в МДМ |
Наличие (кратность замены см. в инструкции производителя) |
X. Рекомендации по организации и оборудованию рабочих помещений в эндоскопии
Соблюдение медико-технических рекомендаций по обустройству и оборудованию рабочих помещений является базовым условием организации современного эндоскопического отделения в соответствии с требованиями к качеству и безопасности медицинской деятельности, в том числе с учётом возможности проведения гибридных – рентген-эндоскопических и/или лапаро-эндоскопических вмешательств, что требует дополнительных мер для соблюдения санитарно-эпидемиологических требований, в том числе на имеющихся и не всегда достаточных площадях.
Структура эндоскопического отделения предусматривает манипуляционные для эндоскопических вмешательств, кабинеты врачей, операционные, соответствующие специализации медицинской организации, вспомогательные помещения, зоны ожидания и др., что требует разработки технологических и планировочных решений с описанием условий их реализаций.
На первом этапе планирования организации эндоскопического отделения рекомендуется:
· Определить состав помещений с соблюдением их минимальной площади;
· исключить перекрест технологических потоков;
· исключить перебои в подаче горячей и холодной воды (запланировать накапливаемый или проточный резерв);
· исключить ситуации по нарушению тепло- и энергоснабжению;
· установить механическую приточно-вытяжную вентиляцию, выдержать требования по кратности воздухообмена и классам чистоты;
· исключить возможность размещения эндоскопического отделения в проходной этажной зоне, а также в цокольных этажах с заглублением более 0,5 м.
Основные требования к организации и оснащению рабочих кабинетов описаны в СП 2.1.3678-20[127], СанПиН 3.3686-21 и Свод правил 158.13330.2014 (с изменениями от 2016г. и 2020г) [129].
Состав помещений эндоскопического отделения приведён в таблице 10.1.
Таблица 10.1 Помещения эндоскопического отделения (максимальный состав помещений).
|
Рабочие эндоскопические помещения | |
|
Помещения для проведения эндоскопических вмешательств: |
- кабинет гастроскопии; - кабинет колоноскопии; - кабинет ларинготрахеобронхоскопии со шлюзом. |
|
Помещения для обработки эндоскопической аппаратуры: |
- моечно-дезинфекционное помещение; - моечно-дезинфекционный блок. |
|
Помещения для оказания анестезиологического пособия: |
- помещение подготовки больного/наркозная; - помещение для временного пребывания пациента (комната пробуждения). |
|
Консультативные помещения: |
- кабинет врача; - кабинет анестезиолога-реаниматолога; - кабинет гастроэнтеролога. |
|
Административные помещения: |
- кабинет заведующего эндоскопическим отделением; - кабинет старшей сестры со складом лекарственных средств; - ординаторская; - комната персонала; - кабинет дежурного врача; - помещение сестры-хозяйки; - помещение приема пищи и отдыха; - лекционный зал; - гардеробные домашней и рабочей одежды (делятся по гендерному признаку). |
|
Санитарные комнаты: |
- санитарные узлы пациентов и персонала; - душевая комната; - комната хранения уборочного инвентаря; - комната сортировки грязного белья и накопления медицинских отходов. |
|
Вспомогательные помещения: |
- кладовые аппаратуры и расходного материала; - технические помещения (слаботочные системы, серверная). |
|
Рабочие помещения оперативной эндоскопии (операционные): | |
|
Операционные |
- рентген-операционная; - общепрофильная эндоскопическая и лапароскопическая операционные; - малая операционная. |
|
Структурные помещения операционных: |
- предоперационная; - шлюз; - помещение подготовки больного/наркозная; - помещение для временного пребывания пациента (комната пробуждения); - палаты длительного пребывания пациентов после оперативной эндоскопии. |
|
Вспомогательные помещения операционных: |
- санитарный пропускник (в зависимости от назначения операционной); - помещение нахождения анестезиологов-реаниматологов; - помещение разборки и мытья инструментов; - стерилизационная (если требуется); - кладовые стерильных расходных материалов и растворов; - помещения для мойки и обеззараживания наркозно-дыхательной аппаратуры; - помещения для хранения наркозно-дыхательной аппаратуры; - перевязочные («грязные» и «чистые»). |
Алгоритм действий, рекомендуемый при планировании рабочих помещений в эндоскопии.
При планировании организации и оснащения рабочих помещений в эндоскопии рекомендуется следующий алгоритм действий:
1) Обосновать необходимость организации/реорганизации и оснащения помещений эндоскопического отделения на основании:
· действующих приказы по совершенствованию службы эндоскопии;
· требований действующего санитарного законодательства связанные с эндоскопическими вмешательствами;
· количества необходимых площадей (м2);
· плана-графика по количеству исследований с учётом планирования внедрения новых методов эндоскопических вмешательств за счет, расширения дополнительных услуг по проведению эндоскопических вмешательств (оказание анестезиологического пособия), организации помещений для пробуждения пациентов, внедрение оперативной эндоскопии в структуру отделения, выездные услуги эндоскопической службы;
· план-графика технического оснащения и материального обеспечения;
· состава специалистов и численности рабочего персонала.
2) Оформить собранную информацию и передать на утверждение руководству медицинской организации.
3) При положительном решения со стороны руководства МО создать рабочую группу по организации и оснащению рабочих помещений/отделения, в состав которой могут входить:
· заведующий эндоскопической службой или врач – эндоскопист;
· старшая медицинская сестра отделения эндоскопии и/или главная медицинская сестра;
· врач-эпидемиолог;
· руководитель инженерной службы;
· главный врач и/или его заместитель отвечающего за эти задачи.
В задачи рабочей группы входит:
· разработка технологических и планировочных решений с описанием условий их реализации на выделенных площадях медицинской организации;
· принятие решения об организации и оснащению рабочих помещений;
· составление и утверждение технического задания и строительной сметы по подготовке, ремонту помещений, применяемым отделочным материалам и цветовой гамме (стилистике отделения), а также по оснащению оборудованием, мебелью, другими вспомогательными решениями;
· реализация утвержденных планировочных и технологических решений с контролем их выполнения;
· составление акта сдачи-приёмки рабочих помещений с указанием соответствия и замечаний по факту выполненных ремонтных, отделочных, монтажных, пуско-наладочных работ, сборки мебели и другое, с подписью каждого члена рабочей группы.
Медико-технические рекомендации по организации рабочих помещений эндоскопии: условия и оснащение.
Кабинеты для проведения эндоскопических исследований делятся на несколько функциональных зон:
· рабочая манипуляционная зона с кушеткой для пациента, эндоскопической и вспомогательной аппаратурой для врача-эндоскописта и его ассистентов, с обеспечением свободного доступа к данной зоне со всех сторон;
· рабочая зона для медицинской сестры с инструментальным столом и доступом к расходным материалам и лекарственным средствам;
· зона для обработки рук медицинского персонала;
· зона подготовки пациента перед проведением эндоскопического вмешательства.
Современный рекомендации по организации и оснащению рабочих помещений эндоскопии представлены в таблицах 10.2 – 10.3.
Таблица 10.2 Современные медико-технические рекомендации для рабочих кабинетов гастроинтестинальной эндоскопии.
|
Медико-технические требования к рабочим кабинетам (помещениям) гастроинтестинальной эндоскопии | ||
|
|
Составляющая (параметр) |
Показатель (критерий оценки: наличие) |
|
1 |
Площадь помещений |
А. Для кабинетов эзофагогастродуоденоскопии: − не менее 15,3 м2 для действующих отделений; − не менее 18,0 м2 для новых строящихся или реконструируемых отделений. Б. Для кабинетов колоноскопии/энтероскопии: − не менее 15,30 м2 для действующих отделений; − не менее 18,0 м2 для новых строящихся или реконструируемых отделений; − санитарный узел: в кабинете - не менее 2,0 м2; при кабинете (рядом) - не менее 3,0 м2. |
|
2 |
Отделка помещения |
− потолок: кассетный или реечный с клипсами; − стены: керамическая плитка или стеновые медицинские панели с герметичными швами; − пол: керамическая матовая плитка, наливные полимерные полы, медицинский линолеум; − закругленное сечение сопряжение стен и полов с герметичными стыками. |
|
3 |
Двери помещения |
Внешнее полотно устойчивое к моющим и химическим воздействиям. |
|
4 |
Освещение помещения |
Ксенон или светодиод в белом свете, освещенность не менее 300 лк |
|
5 |
Класс чистоты помещения |
Наличие механической приточно-вытяжной вентиляции; «В» - условно чистое помещение; Приток воздуха 60 м3/ч на человека; Вытяжка воздуха 60 м3/ч на человека. Запрещается использовать настенный кондиционер/рециркулирующий воздух внутри помещения! |
|
6 |
Электроснабжение |
Основная и резервная линия электроснабжения оборудования; 1 группа помещений; класс безопасности 0,5 с (безобрывное переключение). |
|
7 |
Холодное/горячее водоснабжение, канализация |
− Раковина для обработки рук; − Раковина/емкость с крышкой + стол/раковина, совмещенная со столом, для предварительной очистки многоразовых инструментов. |
|
8 |
Медицинское газоснабжение |
Исполнение консоли и подведение медицинских газов: кислород и углекислый газ (согласно медико-техническому заданию) |
|
9 |
Аппаратура |
Комплектация оборудования согласно медико-техническому заданию |
|
10 |
Набор мебели |
− Шкаф расходных материалов; − Шкаф для лекарственных средств; − Столик инструментальный; − Столик для вспомогательной аппаратуры; − Столик анестезиолога – по потребности; − Место подготовки пациента: шкаф для одежды; стул; ширма. |
Таблица 10.3 Современные медико-технические рекомендации для рабочих кабинетов бронхоскопии.
|
Медико-технические требования к рабочим кабинетам (помещениям) бронхоскопии | ||
|
|
Составляющая (параметр) |
Показатель (критерий оценки– наличие/соответствие) |
|
1 |
Площадь помещений |
− не менее 15,3 м2 для действующих отделений; − не менее 18,0 - 24,0 м2 для новых строящихся или реконструируемых отделений; − шлюз при кабинете - не менее 4,0 м2. |
|
2 |
Отделка помещения |
− потолок: кассетный или реечный с клипсами; − стены: керамическая плитка или стеновые медицинские панели с герметичными швами; − пол: керамическая матовая плитка, наливные полимерные полы, медицинский линолеум; − закругленное сечение сопряжение стен и полов с герметичными стыками. |
|
3 |
Двери помещения |
Внешнее полотно устойчивое к моющим и химическим воздействиям. |
|
4 |
Освещение помещения |
Ксенон или Светодиод в белом свете, освещенность не менее 300 лк |
|
5 |
Класс чистоты помещения |
Наличие механической приточно-вытяжной вентиляции; «Б» - условно чистое помещение; приток воздуха 8 объемов помещения м3/ч; вытяжка воздуха 6 объемов помещения м3/ч. Рекомендуется создание ламинарного потока в зоне размещения пациента и медицинского персонала. При этом удаление воздуха из нижней зоны (60 см от пола до низа решетки). Запрещается использовать настенный кондиционер/рециркулирующий воздух внутри помещения! |
|
6 |
Электроснабжение |
− Основная и резервная линия электроснабжения оборудования; − 1 группа помещений; − класс безопасности 0,5 с (безобрывное переключение). |
|
7 |
Холодное/горячее водоснабжение, канализация |
− Раковина для обработки рук; − Раковина/емкость с крышкой + стол или раковина, совмещенная со столом, для предварительной очистки многоразовых инструментов. |
|
8 |
Медицинское газоснабжение |
Исполнение консоли и подведение медицинских газов: кислород и СО2 по медико-техническому заданию |
|
9 |
Аппаратура |
Комплектация по медико-техническому заданию |
|
10 |
Набор мебели |
− Шкаф расходных материалов; − Шкаф для лекарственных средств; − Столик инструментальный; − Столик для вспомогательной аппаратуры; − Столик анестезиолога – по потребности; − Место подготовки пациента: шкаф для одежды; стул. |
Размещение рабочего места врача-эндоскописта с применением электронно-вычислительной машины (ЭВМ) для составления протокола исследования в кабинете запрещено согласно требованиям СанПиН 2.2.4.3359-16 и СанПиН 2.2.2/2.4.13140-03. По правилам, должен быть организован кабинет врача не менее 8,5 м2 в действующей медицинской организации и не менее 10,0 м2 в новостроящихся/реконструируемых отделениях. Допускается организация рабочего места – «протокольной» в кабинете как отдельного отгороженного помещения не менее 4,0 м2 или в общей ординаторской 4,0 м2 на врача, но с общей площадью не менее 12,0 м2.
Современные медико-технические рекомендации для
моечно-дезинфекционных помещений/блоков
Ключевым условием качественной и безопасной работы в эндоскопии является обеспечение правильных условий обработки эндоскопов и инструментов к ним в соответствии с требованиями действующего санитарного законодательства.Виды помещений для обработки гибких эндоскопов и требуемые медико-технические характеристики таких помещений представлены в таблице 10.4.
Таблица 10.4 Виды помещений для обработки гибких эндоскопов.
|
Виды помещений для обработки гибких эндоскопов
| ||
|
|
Вид помещения |
Медико-технические характеристики помещения |
|
1 |
Моечно-дезинфекционное помещение |
− Организуется при одном или двух рабочих манипуляционных эндоскопических кабинетах. − Отдельное помещение с одним/двумя дверными проемами или передаточными окнами. − Помещение функционально делят на 2 зоны: зону окончательной очистки и зону дезинфекции высокого уровня - ДВУ («грязную» и «чистую» зоны – устар.). − Зоны окончательной очистки и ДВУ располагаются на противоположных стенах или делятся через перегородку. Расчет потребности в санитарно-технических приборах, МДМ и мебели согласно количеству проводимых исследований. |
|
2 |
Помещение для окончательной очистки и помещение для ДВУ и хранения |
− Возможна организация отделения при 3-х и более рабочих эндоскопических кабинетах, а также имеющее в своем составе эндоскопическую операционную. − Отдельное помещение для окончательной очистки с одним/двумя дверными проемами с возможным применением передаточного окна. Также в данном помещении возможна организация отдельного места для предстерилизационной очистки (ПСО) инструментов. − Отдельное помещение для ДВУ и хранения с одним/двумя дверными проемами с возможным применением передаточного окна. − Количество мебели и оборудования устанавливается исходя из производительности отделения. |
|
3 |
Моечно-дезинфекционный блок |
Возможна организация при функциональном отделении разделенного на поточности стационарных и амбулаторных пациентов с отдельными рабочими эндоскопическими кабинетами, а также имеющих в своем составе эндоскопическую операционную. Моечно-дезинфекционный блок планируют из 3-х переходящих между собой помещений: − помещение окончательной очистки с двумя дверными проемами, с возможным применением передаточного окна, а также с возможностью организации отдельного места для ПСО инструментов (при необходимости). Переход осуществлятся через межкомнатную дверь или межкомнатный шлюз; − дезинфекционное или стерилизационное помещение с двумя дверными проемами и с возможным применением передаточного окна; − помещение для хранения и подготовки к транспортировке эндоскопов с двумя дверными проемами и с возможным применением передаточного окна. |
! При наличие большого парка гибких эндоскопов допускается организация дополнительного/отдельного помещения для размещения шкафов хранения гибких эндоскопов, а также размещение шкафа для хранения гибких эндоскопов в кабинете при наличии в нем необходимого свободного места.
Рекомендации по организации помещений моечно-дезинфекционных блоков и технологические решения для них с учётом требований СанПиН 3.3686-21 и МУ 3.1.3798-22, представлены в таблице 10.5.
Таблица 10.5 Рекомендации по организации моечно-дезинфекционных помещений/блока.
|
|
Составляющие (параметр ) |
Условия и технологические решения (критерий оценки – соответствие: да/нет) |
|
1 |
Площадь помещений |
На одну эндоскопическую манипуляционную не менее 7 м2. При увеличении количества манипуляционных данная площадь увеличивается в соответствии с количеством санитарно-технических приборов, МДМ, шкафов для сушки и хранения эндоскопов и другого оборудования. |
|
2 |
Расположение канализации и водоснабжения |
Распределение зон/помещений (окончательной очистки и ДВУ) напрямую зависит от расположения ХВЛ, ГВЛ и канализации. Размещение мебели и оборудования должно исключать пересечение потоков при процессе проведения обработки гибких эндоскопов и инструментов к ним. |
|
3 |
Применение перегородки в помещении для деления зон |
При отсутствии условий расположения ХВЛ, ГВЛ и канализации по всему периметру помещения для исключения пересечения потоков обработки, применяется перегородка для визуального деления зон и оборудования. Перегородка должна быть гладкой, без дефектов, легкодоступной для влажной уборки и устойчивой к обработке моющими и дезинфицирующими средствами. |
|
4 |
Количество моечных ванн для обработки гибких эндоскопов |
определяется выбранным способом проведения окончательной очистки (однократное или многократное применение растворов). Количество моечных ванн при однократном применении растворов моющих средств должно быть не менее количества рабочих кабинетов эндоскопии. При многократном применении растворов ДС в течение смены количество ванн должно соответствовать количеству моделей эндоскопов, которые подвергаются ОО+Д. Дополнительно предусматриваются ванны для проведения теста на герметичность, ополаскивания эндоскопов и обработки инструментов. Размер моечной ванны необходимо подбирать, исходя из размеров эндоскопов, где диаметр петель вводимой трубки и универсального кабеля, не должен быть менее 40 см для безопасного прохода щетки по каналам. |
|
5 |
Мебель |
Необходимо проведение замеров помещений. Разработка планировки помещения с расположением мебели определенных размеров и функциональности. Возможно применение цветового кодирования мебели для кодирования зон и распределения расходных материалов. Материалы, применяемые в мебели должны быть гладкими и износостойкими. Запрещается применять раковины из сваренной нержавейки или применение стыков гнутого металла. Раковины должны быть цельнотянутые, гладкие, бесшовные и без щелевых соединение. |
|
6 |
Раковина для мытья рук персонала |
Гигиена рук персонала происходит в отдельной раковине, использование которой для других целей запрещено! Раковина подбирается по размерам и исполнению. Размещение ее необходимо выполнять на границе грязной и чистой зоны. |
|
7 |
Резервное место для ручной обработки |
Применяется при выходе из строя МДМ для продолжения работы поточности обработки. Для выполнения условий необходима раковина, стол, емкость с крышкой не менее 10 л, счетчик дезинфекции (таймер). |
|
8 |
Местная вытяжная вентиляция на уровне моечных ванн и ёмкостей для ДВУ |
− Для окончательной очистки: накладной воздуховод, проложенный по стене с механическим побуждением и с регулируемыми вытяжными решетками. 1 вытяжная решетка на 1 моечную ванну, производительность не менее 60 м3/ч на каждую вытяжную решетку. − Для проведения ДВУ ручным способом: накладной воздуховод, проложенный по стене с механическим побуждением и с регулируемыми вытяжными решетками. 1 вытяжная решетка на 1 емкость с крышкой, производительность не менее 180 м3/ч на 1 емкость с крышкой. − Вывод вытяжной системы осуществляется через окно на улицу или в общую вытяжную систему МО закрываясь угольным или аэрозольным фильтром. − Использовать купольный вытяжной зонд, устанавливаемый под потоком над моечными ваннами запрещается! |
|
9 |
Классы чистоты помещений |
1) Моечно-дезинфекционное помещение – не ниже «В» - условно чистое помещение; 2) Помещение окончательной очистки - «Г» - грязное помещение; 3) Помещение ДВУ и хранения – не ниже «В» - условно чистое помещение; 4) Моечно-дезинфекционный блок: - помещение окончательной очистки - «Г» - грязное помещение; - дезинфекционно-стерилизационное помещение – не ниже «Б» - чистое помещение; - помещение для хранения и подготовки к транспортировке эндоскопов- не ниже «В» - условно чистое помещение. Запрещается использовать настенный кондиционер/рециркулирующий воздух внутри помещения! |
|
10 |
Система водо-подготовки к МДМ |
− Система водоподготовки, включая антибактериальные фильтры на вводе в помещение или в МДМ (при необходимости с магистральным насосом для повышения давления в системе водоподготовки и регулировкой температуры) − Возможность настройки температуры для проведения ополаскивания согласно требованиям инструкций применяемых моющих и дезинфицирующих средств. |
|
11 |
Сжатый воздух |
При прокладке медицинского газоснабжения, необходимо вывести линию сжатого воздуха с клапаном быстросъемным соединением. Установить HEPA фильтр на внешний гибкий шланг или в воздушный пистолет. Возможно применение иных автономных (мобильных) систем подачи сжатого воздуха. Подобные системы могут встраиваться в мебель помещения, находится в отдельном техническом помещении. |
Современные медико-технические рекомендации для помещений эндоскопических операционных
Возможности использовать технологии гибкой эндоскопии в лечении аналогично лапароскопическим технологиям дало толчок целого направления малоинвазивной хирургии. Для применения таких технологий необходимо создание определенных условий, что влечет за собой более жесткие требования в отличие от диагностических эндоскопических вмешательств. Понятие гибридного отделения гибкой эндоскопии (специализированных рабочих помещений) – иметь совместно в одном составе с диагностическим отделением комплекс эндоскопической операционной со своим набором вспомогательных помещений. Современные медико-технические рекомендации для помещений эндоскопических операционных представлены в таблице 10.6.
Таблица 10.6 Современные медико-технические рекомендации для помещений эндоскопических операционных.
|
|
Составляющая (параметр) |
Показатель (критерий оценки –наличие/соответствие)
|
|
1 |
Площади помещений |
А. Для эндоскопической рентген-операционной: · Рабочий кабинет(рентген-операционная): - в действующих медицинских организациях - не менее 40,8 м2; - в строящихся или реконструируемых отделениях - 48,0 м2; · Предоперационная: - в действующих медицинских организациях - не менее 8,5 м2; - в строящихся / реконструируемых отделениях - не менее10,0 м2 · Шлюз: - в действующих медицинских организациях - не менее 7,65 м2; - в строящихся / реконструируемых отделениях- не менее 9,0 м2. Б. Для малой эндоскопической операционной: · Рабочий кабинет (малая операционная): - в действующих медицинских организациях - не менее 20,4 м2; - в строящихся или реконструируемых отделениях - 24,0 м2; · Предоперационная: - в действующих медицинских организациях не менее 5,1 м2; - в строящихся / реконструируемых отделениях не менее 6,0 м2 · Шлюз: - в действующих медицинских организациях - не менее 3,4 м2; - в строящихся / реконструируемых отделениях- не менее 4,0 м2. В. Для операционной общего профиля: · Рабочий кабинет (операционная): - в действующих медицинских организациях не менее 30,6 м2; - в строящихся и реконструируемых отделениях не менее 36,0 м2; · Предоперационная: - в действующих медорганизациях не менее 8,5 м2; в строящихся/реконструируемых отделениях10,0 м2 · Шлюз: - в действующих медицинских организациях не менее 7,65 м2; - в строящихся / реконструируемых отделениях- не менее 9,0 м2 |
|
4 |
Отделка помещений |
· Потолок: кассетный или реечный с клипсами; · Стены: стеновые медицинские панели с герметичными швами; · Пол: наливные полимерные полы, медицинский линолеум. · Сопряжение стен и полов: с закругленным сечением, герметичные стыки. · ! Для рентген-операционной: Отделка помещения с учетом требований норм радиационной безопасности (СанПиН 42-129-4140, СанПиН 2.6.1.1192, СанПиН 2.6.1.2573, СанПиН 2.6.1.2368) |
|
5 |
Двери помещения |
· Внешнее полотно устойчивое к моющим и химическим воздействиям. · Наличие открывания двери с механическим побуждением. · Управление дверью локтевой/ ножной кнопкой. |
|
6 |
Освещение |
Ксенон или светодиод в белом свете, освещенность не менее 500 лк. |
|
7 |
Класс чистоты помещения |
· «Б» - чистое помещение; · Для рентген-операционной: Приток воздуха 12 объемов помещения м3/ч;вытяжка воздуха 10 объемов помещения м3/ч. Для малой и общепрофильной операционных: Приток воздуха 10 объемов помещения м3/ч; вытяжка воздуха 5 объемов помещения м3/ч. · Ламинарный поток и/или система воздушной завесы над операционным столом. · Удаление воздуха из двух зон: 40% из верхней зоны (на 10 см. от потолка до верха решетки); 60% из нижней зоны (60 см. от пола до низа решетки). |
|
8 |
Электро-снабжение |
· Основная и резервная линия электроснабжения оборудования; · 2 группа помещений; · класс безопасности 0,15 с (безобрывное переключение). · Наличие заземляющей шины по всему контуру помещения. |
|
9 |
Холодное, горячее водоснабжение, канализация |
Хирургическая раковина для обработки рук в предоперационной. |
|
10 |
Медицинское газоснабжение |
Исполнение консоли и подведение медицинских газов (кислород и углекислый газ) по медико-техническому заданию. |
|
11 |
Аппаратура |
Комплектация оборудования по медико- техническому заданию. |
|
12 |
Набор мебели |
По медико- техническому заданию.
|
XI. Рекомендации по материальному обеспечению выполнения экстренных эндоскопических вмешательств.
Эндоскопическая помощь при экстренных состояниях является неотъемлемой и важнейшей составляющей практической эндоскопии, совершенствование которой входит в программные задачи развития здравоохранения Российской Федерации. Вопросы экстренной эндоскопической помощи были и остаются в центре внимания, изучения и поиска наилучших путей решения с момента внедрения эндоскопических методик в клиническую практику до настоящего времени.
Экстренные эндоскопические вмешательства выполняются сертифицированным врачом-эндоскопистом, ассистентом которого может быть второй врач или медицинская сестра со специальной подготовкой по данным вопросам. В штат эндоскопического отделения необходимо включать дежурный персонал в составе врача и медицинской сестры для проведения экстренных эндоскопических вмешательств.
Из экстренных состояний наиболее важными остаются кровотечения язвенной этиологии, на которых следует остановится более подробно.
Эндоскопический гемостаз при язвенных кровотечениях из верхних отделов желудочно-кишечного тракта.
Кровотечения из верхних отделов ЖКТ язвенной этиологии относятся к острым хирургическим состояниям и требуют срочного выявления источника кровотечения и принятия экстренных мер по его остановке. ЭГДС выполняется в течение 2-х часов от момента обращения пациента после осмотра хирурга. Диагностическая и/или лечебная ЭГДС больным с установленным гастродуоденальным кровотечением средней и тяжелой степени выполняется экстренно в условиях реанимации или на операционном столе в условиях медикаментозной седации, глубину которой определяет врач анестезиолог-реаниматолог. Пациентам с кровотечением легкой степени ЭГДС может выполняться в условиях эндоскопического отделения или кабинета.
После проведения первичной экстренной диагностической и/или лечебной ЭГДС врачом-хирургом и врачом-эндоскопистом в истории болезни осуществляется совместная запись о дальнейшей тактике лечения больного. В эндоскопических заключениях язвенные кровотечения классифицируют по Forrest (F). Лечебная тактика предусматривает комплексную патогенетическую терапию в сочетании с эндоскопическими способами комбинированного гемостаза.
При наличии гемотампонады желудка за 30минут до повторной ЭГДС рекомендуется инфузия 300мг раствора Эритромицина с 0,9% NaCl в концентрации 1мг/мл со скоростью 60-80кап/мин.
Задачами эндоскопического вмешательства являются идентификация источника кровотечения, оценка степени активности кровотечения (продолжающегося на момент выполнения исследования или состоявшегося), проведение эндоскопического гемостаза и реализация мероприятий, направленных на профилактику возможного рецидива кровотечения.
Показаниями к применению эндоскопических способов гемостаза служат:
- Продолжающееся кровотечение (F Ia, F Ib).
- Состоявшееся кровотечение с высоким риском рецидива (F IIa, F Iib).
Наличие фиксированного сгустка в дне язвы без подтекания из-под него крови является показанием к проведению эндоскопических методов воздействия с целью профилактики рецидива кровотечения: после предварительной подслизистой инъекции в область кровоточащего сосуда от 2 до 10 мл 0,01% физиологического раствора с адреналином тромб рекомендуется отмыть или срезать холодной петлей.
Обязательным является многокомпонентный (двух и более) комбинированный эндоскопический гемостаз. Наиболее эффективными являются следующие комбинации:
1) сочетание инъекционного способа с термическим воздействием (аргоноплазменная коагуляция, термокаутеризация, радиоволновое воздействие);
2) сочетание инъекционного способа с клипированием;
З) сочетание инъекционной методики с клипированием и термическим воздействием.
Кровотечение из язв размерами более 2,0 см., локализующихся на задней стенке луковицы ДПК и на малой кривизне желудка, может быть обусловлено аррозией крупных сосудов. Применение стандартных способов эндоскопического гемостаза в этих ситуациях может быть неэффективным, что требует более активной хирургической тактики.
! Однократный рецидив кровотечения в стационаре не является абсолютным показанием к экстренной операции. Обоснованным в такой ситуации является выполнение повторной ЭГДС с проведением эндоскопического гемостаза и решением вопроса о дальнейшей лечебной тактике, которое принимается консилиумом в составе ответственного хирурга, эндоскописта, реаниматолога [133].
Рекомендации по оснащению аппаратурой для экстренных эндоскопических вмешательств такие же, как для плановых вмешательств. Дополнительно необходимо акцентировать внимание, что для эффективного эндоскопического гемостаза требуется предварительное отмывание операционного поля. Для этого в комплекте аппаратуры необходима также водоструйная помпа.
Рекомендации по материальному обеспечению проведения экстренных эндоскопических вмешательств приведены в таблице 11.
Таблица XI. Рекомендации по материальному обеспечению экстренных эндоскопических вмешательств.
|
|
Вид эндоскопической помощи (параметр) |
Наличие (критерий оценки) |
|
1. |
Эндоскопический гемостаз при кровотечениях эрозивно-язвенной этиологии |
- Инъектор; - Электрокоагулятор и щипцы для электрокоагуляции (коаграспер); - Аргоно-плазменный коагулятор: - Клиппаппликатор с вращающимися клипсами |
|
2. |
гемостаз при кровотечениях из варикозно расширенных вен: а) пищевода б) желудка |
а) Лигатор эндоскопический на 7 колец и более; б)- Инъектор + склерозант (тромбовар, этоксисклерол, фибровейн); - «Желудочный» лигатор с нейлоновой петлёй. |
|
3. |
Эндоскопический гемостаз при синдроме Мэллори-Вейсса |
- Инъектор одноразовый; - Электрокоагулятор и щипцы для электрокоагуляции (коаграспер); - Аргоно-плазменный коагулятор; - Клиппаппликатор с вращающимися клипсами |
|
4. |
Эндоскопический гемостаз при кровотечениях из полипов |
- Инъектор одноразовый; - Электрокоагулятор и щипцы для электрокоагуляции (коаграспер); - Петля для «горячей» полипэктомии (диаметром 10 – 30 мм). |
|
5. |
Эндоскопический гемостаз при кровотечениях из опухолей |
- Инъектор; - Электрокоагулятор и щипцы для электрокоагуляции (коаграспер); - Аргоно-плазменный коагулятор; - Клиппаппликатор с вращающимися клипсами |
|
6. |
Эндоскопический гемостаз при диффузных кровотечениях |
- Порошкообразный гемостатик и катетер; - Электрокоагулятор и щипцы для электрокоагуляции (коаграспер); - Аргоно-плазменный коагулятор |
|
7. |
Кровотечение при артериовенозных мальформациях (изъязвления Дьелафуа) |
- Клиппаппликатор с вращающимися клипсами - Инъектор - Электрокоагулятор и щипцы для электрокоагуляции (коаграспер) - Аргоно-плазменный коагулятор |
|
8. |
Кровотечение при лучевом проктите |
- Аргоно-плазменный коагулятор |
|
9. |
Кровотечение при ангиодисплазиях кишечника |
- Аргоно-плазменный коагулятор |
|
10. |
Инородные тела верхних отделов ЖКТ |
- Петля для полипэктомии диаметром 10-30 мм - Биопсийные щипцы типа «Аллигатор» или «Крысиный зуб» - Захват для инородных тел - Ловушка для инородных тел овальная, вращающаяся - Корзинка Дормиа диаметром и длиной соответствующей характеристикам эндоскопа |
|
11. |
Инородные тела бронхов |
- Биопсийные щипцы типа «Аллигатор» или «Крысиный зуб» - Захват для инородных тел - Ловушка для инородных тел овальная, вращающаяся - Корзинка Дормиа диаметром и длиной соответствующей характеристикам эндоскопа |
|
XII. Противопоказания к эндоскопическим вмешательствам.
|
|
Противопоказания к эндоскопическим вмешательствам можно разделить на абсолютные и относительные. К абсолютным противопоказаниям к эндоскопическому исследованию относятся все патологические состояния, при которых риск проведения осмотра превышает его диагностическую ценность, а результаты исследования не имеют принципиального значения для выбора тактики лечения пациента. Относительные противопоказания — заболевания, при которых, несмотря на тяжесть состояния пациента, исследование выполняется по жизненным показаниям, так как его результаты играют важную роль в установлении правильного диагноза и выборе оптимальной̆ тактики лечения
1) Противопоказания к проведению эзофагогастродуоденоскопии [135].
А. Противопоказания к экстренной ЭГДС.
Экстренная ЭГДС проводится для установления источника желудочно-кишечного кровотечения, для диагностики и последующего удаления инородных тел, в ряде случаев для дифференциальной диагностики острых хирургических заболеваний.
Абсолютными противопоказаниями к проведению экстренной ЭГДС являются терминальное состояние больного, отказ пациента.
Б. Противопоказания к плановой ЭГДС.
Абсолютные противопоказания к проведению плановой ЭГДС:
· Аневризма аорты больших размеров;
· Острая стадия инфаркта миокарда;
· Острая стадия инсульта;
· Терминальные и коматозные состояния;
· Перфорация пищевода;
· Отказ пациента от выполнения исследования.
Относительные противопоказания к проведению плановой ЭГДС:
· Резко выраженный кифосколиоз и тяжелый остеохондроз позвоночника;
· Большой зоб;
· Заболевания, протекающие с выраженной сердечно0сосудистой и дыхательной недостаточностью;
· Острые воспалительные заболевания глотки, миндалин, гортани;
· Гемофилия;
· Психические нарушения.
2) Противопоказания к проведению колоноскопии [136].
А. Абсолютные противопоказания к проведению колоноскопии:
· Отказ пациента от выполнения исследования;
· Острая фаза нарушения мозгового кровообращения;
· Острая фаза инфаркта миокарда;
· Тяжелые степени сердечно-сосудистой̆, легочной̆ и смешанной̆ недостаточности при ишемической̆ болезни сердца и пороках сердца в стадии декомпенсации, при массивных эмболиях лёгочной̆ артерии;
· Нарушения ритма сердечной̆ деятельности (пароксизмальная брадиаритмия, мерцательная аритмия с мерцанием предсердий или пароксизмы мерцательной̆ аритмии, групповые желудочковые экстрасистолы в виде бигемении или тригемении, тяжелые степени поперечной блокады сердца);
· Тяжелые клинические формы (молниеносные, фульминантные) воспалительных заболеваний толстой̆ кишки (язвенный̆ колит, болезнь Крона, ишемический колит, радиационный колит, дивертикулит);
· Аневризма аорты или сердца;
· Острые воспалительные инфильтраты брюшной̆ полости, включая дивертикулит;
· Подозрение на абсцесс брюшной̆ полости;
· Инфекционные заболевания (вирусные гепатиты, инфекционные колиты, ВИЧ-инфекция, СПИД) — в таких случаях плановая эндоскопия выполняется в условиях специализированного эндоскопического отделения.
Б. Относительные противопоказания к диагностической колоноскопии:
· Острые воспалительные заболевания аноректальной̆ зоны (анальная трещина, геморрой в стадии обострения, тромбоз геморроидальных узлов, парапроктит);
· Перитонит;
· Ранний̆ послеоперационный̆ период по поводу хирургического вмешательства на органах брюшной̆ полости и малого таза;
· Беременность (II и III триместры);
· Гепатоспленомегалия;
· Напряжённый̆ асцит;
· Гидроторакс, гидроперикард;
· Тяжелые нарушения свёртывающей̆ системы крови;
· Геморрагические васкулиты.
Ограничения проведения плановой̆ диагностической̆ колоноскопии могут быть связаны с техническими моментами (например, плохая подготовка к исследованию) или с особенностями имеющейся патологии. К возможным ограничениям колоноскопии можно отнести спаечную болезнь (спаечный̆ процесс) с фиксацией̆ петель и формированием резких, несмещаемых перегибов кишки; выявленные макроскопические признаки дивертикулита при стёртой̆ клинической̆ картине (клиническая картина дивертикулита является абсолютным противопоказанием к проведению колоноскопии); крупные вентральные грыжи, если при инсуффляции при колоноскопии происходит увеличение грыжевого выпячивания или в процессе введения эндоскоп оказывается в грыжевом мешке; болезнь Гиршпрунга в стадии субкомпенсации и декомпенсации.
3) Противопоказания к проведению бронхоскопии [137].
Бронхоскопия обычно противопоказана пациентам с высоким риском осложнений, связанных либо непосредственно с процедурой, либо с седацией. Как и при любом инструментальном вмешательстве, необходимо учитывать соотношение пользы и риска при выполнении бронхоскопии, при этом для плановых и экстренных исследований применяются разные подходы в оценке риска и пользы. Именно поэтому большинство приведенных ниже противопоказаний являются относительными, к которым относятся:
А. Состояния с высоким риском кардиореспираторной декомпенсации:
· Выраженная гипоксия. Гипоксемия сама по себе является распространенным осложнением бронхоскопии, вызванной седацией и частичной окклюзией дыхательных путей бронхоскопом. Кроме того, гипоксия может быть триггером тяжелой аритмии. Абсолютным противопоказанием к исследованию является тяжелая гипоксемия, определяемая как парциальное напряжение кислорода в крови (РаО2) менее 8 кПа или сатурация (SpO,) менее 90% при Fi02 не менее 60%. Тем не менее такое противопоказание не всегда реально соблюсти, например, в случаях, если бронхоскопия является способом устранения такой гипоксемии, например, при выполнении санационной бронхоскопии, реканализации стеноза или удалении инородного тела.
· Высокая степень легочной гипертензии. Риск определяется возможностью гемодинамической декомпенсации вследствие седации и увеличения давления в легочной артерии при бронхоскопии, особенно при бронхоальвеолярном лаваже. Традиционно считается, что у пациентов с легочной гипертензией существует также более высокий риск кровотечения при проведении трансбронхиальных биопсий, хотя результаты ряда исследований явно на это не указывают.
· Нестабильное течение ХОБЛ и бронхиальная астма. Риск заключается, прежде всего, в бронхоспазме и развитии гипоксемии, и наиболее подверженными риску являются пациенты с обострением заболевания и на протяжении 6 недель после стихания обострения. В том случае, если исследование необходимо выполнить раньше, риск осложнений может быть уменьшен путем ингаляции бронходилататоров непосредственно перед процедурой.
· Состояние после инфаркта миокарда. Период в течение 6 недель после перенесенного острого инфаркта миокарда считается относительным противопоказанием к бронхоскопии. Однако, даже если процедура проводится раньше, серьезные осложнения развиваются редко.
· Некомпенсированная хроническая сердечная недостаточность.
· Значительная гипотензия или гипертензия.
· Тяжелые аритмии.
· Беременность. Является относительным противопоказанием, в основном из-за повышенного риска развития гипоксемии во время процедуры.
Б. Состояния с высоким риском кровотечения:
· Антитромбоцитарная терапия. Доказано, что риск кровотечений при трансбронхиальной биопсии значительно увеличивается у пациентов, получающих клопидогрел (89%), клопидогрел и ацетилсалициловую кислоту (100%), по сравнению с контрольной группой (3,4%). С другой стороны, прием ацетилсалициловой кислоты как монотерапии не представляет собой повышенного риска кровотечения. Риск кровотечения может быть уменьшен путем отмены клопидогрела либо, в зависимости от ситуации, его временной заменой низкомолекулярным гепарином в течение 7 дней до запланированной процедуры.
· Тромбоцитопения. Для выполнения бронхоальвеолярного лаважа уровень тромбоцитов в крови более 30 000/мкл считается безопасным. Если проводится биопсия или пункция, концентрация тромбоцитов должна составлять не менее 50 000/мкл.
· Антикоагулянты и коагулопатия. Повышенный риск кровотечений появляется у пациентов со значениями международного нормализованного отношения (МНО) более 1,5. При предполагаемой биопсии пациентам рекомендуется прекращение приема варфарина за 5 дней до процедуры, а при определенных обстоятельствах - также переход на низкомолекулярный гепарин. Однако обычно и введение последнего прекращают за 24 ч до процедуры.
! В случае применения антикоагулянтов нового поколения (особенно дабигатрана и апиксабана, ривароксабана) желательно временно приостановить их прием перед бронхоскопией. Время между прекращением терапии и бронхоскопией у этих препаратов определяется с помощью предполагаемого риска кровотечения, который различается при разных вариантах предполагаемого исследования и зависит от значений клиренса креатинина конкретного пациента.
! Восстановление антикоагуляционной терапии варфарином возможно уже через 24 ч после завершения процедуры. Низкомолекулярный гепарин и пероральные антикоагулянты в случае низкого риска осложнений можно возобновлять в течение 24 ч, а в случае высокого риска - в течение 48-72 ч после процедуры.
В. Другие причины:
· Лекарственные средства, которые увеличивают риск кровотечения, включают, в частности, препараты, используемые в онкологической терапии (бевацизумаб и сунитиниб).
· Аллергия на анестетик. Чаще всего аллергия вызывается местными препаратами. В этом случае процедуру необходимо проводить под наркозом.
· Нестабильность шейного отдела позвоночника.
· Заболевание головы и шеи, что делает выполнение процедуры технически невозможным.
· Отказ пациента от исследования.
· Противопоказана любая бронхоскопия, к которой нет обоснованных показаний к назначению и нет четких доказательств того, что процедура окажет существенное влияние на процесс диагностики и/или лечения конкретного пациента.
4) Противопоказания к использованию капсульной эндоскопии [138]:
· Клиническая картина или результаты предварительного
обследования свидетельствуют о возможной кишечной непроходимости, стриктурах, свищах. Одно из наиболее неприятных последствий
данного исследования - задержка капсулы в кишечнике. Больные с подозрением на стриктуры или непроходимость должны знать об этом возможном риске, хотя эти состояния не относятся к абсолютным противопоказаниям.
· Больные с электрокардиостимуляторами или другими имплантированными электромедицинскими устройствами. Это противопоказание обусловлено опасностью возможного взаимного влияния эндоскопической капсулы и устройства, если используются волны одной длины. Тем не менее каких-либо сообщений по поводу значимого изменения работы этих устройств во время капсульной эндоскопии не имеется.
· Больные с нарушением глотания. Это относительное противопоказание, поскольку этим больным капсулу можно ввести с использованием эндоскопа.
· Беременность. Капсульная эндоскопия не одобрена для обследования беременных.
· Планируемая магнитно-резонансная томография (МРТ). Сама МРТ - не противопоказание, однако следует помнить о том, что больному нельзя выполнять МРТ, если имеется вероятность нахождения капсулы в кишечнике. Следовательно, при необходимости выполнения МРТ ее лучше сделать перед капсульной эндоскопией. Если предполагается, что капсула задержалась, ее легко можно обнаружить путем обзорной рентгенографии либо исключить это другими методами.
5) Противопоказания к использованию баллонно-ассистированной энтероскопии [139 - 141].
Существующие противопоказания к проведению диагностической баллонно-ассистированной энтероскопии соответствуют общепринятым противопоказаниям к проведению эзофагогастродуоденоскопии и колоноскопии.
А. Абсолютным противопоказанием к проведению энтероскопии является крайне тяжёлое (агональное) состояние больного, требующее реанимационных мероприятий.
Б. Относительные противопоказания к проведению энтерокопии определяются конкретными показаниями к эндоскопическому исследованию и клиническими задачами. При этом традиционно возглавляющие перечень абсолютных противопоказаний к проведению эндоскопического исследования острый инсульт и свежий инфаркт миокарда временно получают статус «относительных», если задачей эндоскопического исследования является остановка продолжающегося желудочно-кишечного кровотечения.
Таким образом, принимая решение о проведении баллонно-ассистированной энтероскопии у пациентов с наличием «относительных» противопоказаний к проведению исследования, врач-эндоскопист или его коллеги, направляющие пациента на энтероскопию, должны взвесить и определить, что именно перевешивает у данного конкретного пациента - риск вмешательства или польза, которую оно принесет.
Противопоказаниями к проведению баллонно-ассистированной энтеро-скопии являются:
· инфаркт миокарда в острой стадии;
· инсульт в острой стадии;
· лёгочно-сердечная и сердечно-сосудистая недостаточность III степени; тяжёлая печёночно-почечная недостаточность, печеночная кома;
· тяжёлые нарушения свертывающей системы крови;
· профузное артериальное желудочно-кишечное кровотечение;
· инородные тела верхних или нижних отделов желудочно-кишечного тракта с клиническими проявлениями деструкции стенки органа и картиной перитонита;
· нарушение проходимости полых органов, с угрозой их перфорации;
· отсутствие согласия больного на проведение исследования (в экстренных ситуациях, угрожающих жизни, эта проблема решается в порядке, установленном юридически).
Ограничениями, которые служат ограничениями к полноценному выполнению баллонно-ассистированной энтероскопии, являются:
- анатомический вариант развития тонкой кишки с «острыми изгибами»;
- вовлечение и грубая деформация тонкой кишки спаечным процессом, в связи с ранее перенесёнными, как правило, объёмными операциями на органах брюшной полости;
- опухолевые, рубцовые и воспалительно-инфильтративные стриктуры тонкой кишки;
- выраженное варикозное расширение вен пищевода,
- неадекватное обезболивание и медикаментозное обеспечение исследования;
- плохая подготовка пациента к исследованию.
6) Противопоказания к эндоскопической ультрасонографии [142]:
А. Абсолютным противопоказанием для выполнения ЭУС считается крайне тяжелое общее состояние пациента, которое не дает возможности проводить эндоскопическое исследование пищеварительного тракта без угрозы угнетения дыхательной и сердечно-сосудистой деятельности.
Б. К относительным противопоказаниям относятся:
· впервые выявленные опухоли у пациентов, не прошедших соответствующего первичного обследования;
· анатомические изменения, препятствующие проведению эхоэндоскопа (в т. ч. и дивертикулы пищевода, при которых невозможно безопасное введение аппарата; в таких ситуациях перед ЭУС для уточнения анатомических особенностей показано проведение ЭГДС);
· выраженные коагулопатии или тромбоцитопении (особенно для ЭУС-ТИП).
С. Технические ограничения для выполнения эндосонографии связаны с изменениями анатомо-топографических взаимоотношений органов пищеварительной системы, при которых эхоэндоскоп невозможно провести в желудок или луковицу двенадцатиперстной кишки (ДПК) или невозможно адекватно расположить УЗ-датчик эхоэндоскопа в ДПК. К таким техническим ограничениям относятся следующие состояния:
· стенозирующие заболевания пищевода и проксимальных отделов желудка;
· грубая рубцово-язвенная и послеоперационная деформации луковицы ДПК;
· состояние после резецирующих желудок операций (резекция желудка способом Бильрот-II, по Ру, гастрэктомия);
· состояние после дренирующих хирургических вмешательств на поджелудочной железе (продольная панкреатикоеюностомия, цистоеюностомия и т. д.) и др.
Перечисленные ограничения достаточно условны и не распространяются на клинические случаи, в которых указанные состояния не препятствуют решению диагностических или лечебных задач. Так, например, грубая рубцово-язвенная или послеоперационная деформация луковицы ДПК не препятствует выполнению эндоскопической блокады (нейролизиса) чревного сплетения, а стенозирующие поражения проксимального отдела желудка - ЭУС-исследованию пищевода и средостения.
Технические ограничения относятся и к случаям, когда зона интереса недоступна для достижения специализированным УЗ-прибором, в частности эхоэндоскопом (поражения глубоких отделов тонкой кишки), при отсутствии перечисленных выше состояний.
7) Противопоказания к эндобронхиальной ультрасонографии [143]:
· Жизнеугрожающая аритмия.
· Острый инфаркт миокарда (либо перенесенный не более 3 мес. назад).
· Тяжелая неконтролируемая недостаточность кровообращения.
· Тромбоцитопения (ниже 50 000 на мкл).
· Коагулопатия.
· Прием прямых либо непрямых антикоагулянтов.
· Установленный диагноз кисты средостения.
· Некорригируемая тяжелая гипоксемия.
· Некомплаентность пациента.
· Отсутствие адекватных навыков выполнения процедуры персоналом.
Стоит подчеркнуть, что часть указанных противопоказаний являются относительными и вполне корригируемыми. Bo всех случаях, когда обсуждается вопрос показаний и противопоказаний к исследованию, следует исходить из интересов пациента и его безопасности.
8) Противопоказания к эндоскопическим ретроградным вмешательствам, включая эндоскопическую ретроградную холангиопанреатографию и эндоскопическую папиллосфинктеротомию:
· Общие противопоказания к гастроинтестинальной эндоскопии, когда риск процедуры превышает ее диагностическую и лечебную ценность, пациент неконтактен или неадекватен, либо при перфорации или подозрении на нее.
· Недавно наложенный гастроэнтероанастомоз.
Заключение
1. Уровень оснащения и обеспечения является базовым условием безопасности, качества и эффективности проведения эндоскопических исследований, в том числе определяет возможности выявления рака ЖКТ и бронхов на ранних стадиях.
2. Анализ актуальных доказательных данных позволил определить и систематизировать необходимые условия технического оснащения и функционального обеспечения проведения эндоскопических исследований органов пищеварительной и дыхательной системы.
3. Рекомендации по оснащению и обеспечению эндоскопических исследований приведены в таблицах, которые могут использоваться также в качестве чек-листов. Это позволяет проводить объективный анализ состояния оснащения и обеспечения в эндоскопии на основе риск-ориентированных подходов с оценкой их соответствия современным требованиям, в свою очередь обоснованно подходить к формированию заявок и медико-технических заданий, планировать и реализовывать меры по совершенствованию технического оснащения, кадрового и функционального обеспечения в эндоскопии, и тем самым повышать качество, безопасность и эффективность эндоскопических исследований во благо пациентов.
.
Электрохирургическое воздействие используется при большинстве эндоскопических вмешательств. Поэтому к кадровому и функциональному обеспечению электрохирургических эндоскопических вмешательств применимы требования, изложенные в соответствующих разделах данных методических рекомендаций. Дополнительным требованием к специалистам является прохождение специализированных очных курсов обучения работе с электрохирургической техникой и получением сертификата, установленного государственного образца.
Основой технического оснащения в каждом случае организации электрохирургической эндоскопической операционной является наличие современного электрохирургического блока, совместимого с имеющимся оборудованием и имеющего соответствующий плану набор многоразового и/или одноразового инструментария с годовым запасом согласно плану закупок медицинской организации.
При правильном выборе моделей электрохирургических приборов высокой частоты (ЭХВЧ) эндоскописты получают в свои руки мощную многофункциональную систему с большим выбором различных вариантов резки и коагуляции, аргоноплазменного воздействия и водоструйной диссекции, которые в настоящее время широко применяются в эндоскопии и эндоскопической хирургии.
Специфические особенности электрохирургического воздействия, применяемые в эндоскопии, обусловили необходимость создания специфических режимов как резки, так и коагуляции, которые применяются только в эндоскопии. Это в большей степени имеет отношение к режущим режимам, которые в своем большинстве являются смешанными, с последовательным повторением в пределах одного цикла фазы резки и фазы коагуляции.
Основным принципом обеспечения безопасности при проведении диссекции является профилактика возможного кровотечения. Крупные сосуды должны быть предварительно идентифицированы, выделены и коагулированы перед пересечением. К сожалению, коммерческие названия режимов являются запатентованными у различных производителей, однако общие принципы их настройки очень близки. В таблице 6приведены основные похожие режимы резки и коагуляции различных производителей, которые позволят проще ориентироваться при выборе. Общие принципы будут изложены на примере электрохирургического блока ERBE VIO 300 D. Однако наиболее полную информацию следует уточнять при ознакомлении с руководством пользователя для конкретной электрохирургической станции.
Принцип работы эндоскопических режимов резки.
Основными режимами резки, широко используемыми в оперативной эндоскопии, являются «ENDOCUTI» и «ENDOCUTQ». Условное обозначение «ENDOCUT» свидетельствует о преимущественном использовании режима резки в оперативной эндоскопии. Аббревиатуры «I» и «Q» визуально ориентируют пользователя на использование режимов с соответствующим инструментом. Литерой «I» обозначается инструмент в виде струны папиллотома или ножа. Режим «Q» предпочтителен для использования с эндоскопической петлей. Основное отличие между двумя режимами заключается в разнице пиковой выходной мощности электрического тока (155 и 400 Вт соответственно). Эти параметры адаптированы для работы инструментами с разной площадью контакта с тканью – деликатного инструмента в виде струны/ножа и более массивного в виде петли. Режиму «ENDOCUTQ», кроме работы с петлей, следует отдавать приоритет при выборе массивных инструментов с большой площадью контакта с тканью – больших ножей для диссекции (Q-тип), щипцов для горячей биопсии. Оба режима являются непрерывными и смешанными, то есть сочетающими в себе одновременно элементы резки и коагуляции. Понятие смешанного режима определяется чередованием электрических токов, обеспечивающих реализацию рассечения и коагуляции тканей, которые целесообразно рассматривать в качестве цикла. В рамках одного цикла следует разделять фазу резания и фазу коагуляции. В режиме непрерывной активации электрохирургического воздействия циклы многократно повторяются, что позволяет проводить последовательное рассечение и гемостаз тканей по мере продвижения инструмента. Фазы резания и коагуляции могут настраиваться индивидуально в пределах одного цикла, при этом в целом режим адаптируется к особенностям работы в тканях различного строения и степени кровоснабжения.
Управление скоростью рассечения тканей может регулироваться настройкой двух основных параметров, имеющихся в расширенной панели пользователя. Первым параметром является ширина резания.
В рамках одного цикла резки соотношение режущей и коагуляционной фаз можно изменять. Чем больше продолжительность режущей фазы, тем быстрее происходит процесс рассечения тканей. Минимальную ширину резания следует устанавливать в тех ситуациях, когда нужно четко контролировать продвижение ножа с целью профилактики возможных осложнений, чаще всего перфорации. Стремительное продвижение инструмента может быть причиной нежелательных осложнений.
Вторым доступным параметром управления скоростью резки является интервал резания. При его изменении мы можем увеличивать или уменьшать интервал между циклами резки. Соответственно при больших значениях интервала резания в единицу времени происходит меньшее число таких циклов, и ткани рассекаются медленнее.
Управление значением эффекта в смешанном режиме резки позволяет настраивать параметры коагуляционной фазы. Чем больше значение показателя, тем больше выраженность коагуляции. При показателях 1 эффекта коагуляционного воздействия не происходит. Процесс рассечения ткани происходит только в режиме резки в соответствии с установленными параметрами ширины и интервала резания. Значения 2 и 3 эффекта наиболее часто используемые и устанавливаются соответственно при работе с тканями разной степени кровоснабжения.
Управление скоростью рассечения ткани с использованием режима резки происходит с помощью настройки описанных функций. Для быстрого рассечения тканей следует устанавливать большую ширину резки с меньшим интервалом, при необходимости применять серии кратковременных активаций педали. Однако не следует забывать, что выбор инструмента и особенности его контакта с тканями также имеют большое значение. Так скорость рассечения тканей больше при использовании тонких инструментов с монофиламентным (не плетеным) строением рабочей части электрода, небольшой площадью контакта в области воздействия, усиленном давлении на рассекаемые ткани. Ограниченные движения рабочей части инструмента сокращают скорость рассечения, однако повышают температурное воздействие и риски термической травмы. Еще одной особенностью работы в режиме резки является реализация воздействия только при непосредственном контакте с тканями.
Принципы настройки режимов коагуляции значительно проще, однако общее число вариантов коагуляции, используемых в эндоскопии, заметно больше. Следует выделять контактные («FORCEDCOAG», «SOFTCOAG») и бесконтактные («SWIFTCOAG», «SPRAYCOAG») методы коагуляции.
«FORCED COAG» - обеспечивает быструю и эффективную коагуляцию мелких сосудов, имеет средние параметры по глубине термического воздействия. Режим применяется при оперативной эндоскопии во всех отделах желудочно-кишечного тракта, однако требует дополнительных настроек. Как правило, при воздействии может отмечаться умеренно выраженное искрообразование в области контакта с тканями с их карбонизацией. Особенностью режима является возможность адгезии активной части электрода к коагулируемым тканям при длительном воздействии и активной карбонизации. При механическом отрыве инструмента кровотечение может возобновиться с необходимостью выполнения повторного гемостаза.
«SOFT COAG» - представляет собой традиционную форму бережной коагуляции с глубинным воздействием без искрообразования. Риск адгезии рабочей части инструмента к коагулированной ткани сводится к минимуму. В процессе воздействия происходит медленное выпаривание жидкости подслизистого пространства с небольшой конвергенцией соединительнотканных структур к активной части электрода. SOFT COAG подходит для остановки кровотечения из видимого источника, к примеру крупных сосудов. При этом целесообразно использовать коаграспер или щипцы для горячей биопсии. Метод является приоритетным для обработки сосудов перед пересечением. Допустимо контактное воздействие на ткань непродолжительными импульсами с умеренной степенью компрессии.
«SWIFTCOAG» обеспечивает эффективную и быструю коагуляцию с выраженным гемостазом. Эффект воздействия осуществляется как контактным путем, так и бесконтактно с умеренным искрообразованием. В процессе коагуляции тканей происходит их частичное выпаривание с разрушением структур подслизистого слоя. Эти особенности режима позволяют его применять чаще не с целью осуществления гемостаза, а при диссекции в подслизистом слое. В процессе коагуляции образуется умеренное количество дыма и тканевого детрита, которые могут оседать на дистальной линзе эндоскопа с ухудшением качества визуализации, особенно при использовании дистального колпачка. Для улучшения визуализации необходимо периодически извлекать аппарат и протирать дистальную линзу эндоскопа.
«SPRAY COAG» очень похожа по своим эффектам на режим SWIFTCOAG, однако при тех же установленных параметрах коагуляция происходит в более агрессивном варианте. Не рекомендуется использование SPRAY COAG в отделах желудочно-кишечного тракта с тонкой стенкой. При работе отмечается наибольшее искрообразование и латеральное бесконтактное воздействие. При контакте с тканями имеется наибольший риск сквозного повреждения как слизистой, так и мышечного слоя, поэтому не рекомендуется использовать SPRAY COAG в условиях ограниченной дифференцировки тканей в области воздействия и отсутствия визуализации всей рабочей части ножа.
Эффективность работы режимов коагуляции более тонко настраивается путем регулировки мощности тока и эффекта. Визуальный и клинический эффект коагуляции находится в прямой зависимости от мощности. Привычные для лапароскопии базовые настройки мощности на уровне 50-70 Вт не распространяются на оперативную эндоскопию. Для первоначального использование рекомендуется применение токов малой мощности 30-40 Вт. При недостаточной эффективности мощность тока можно быть увеличена до значений, обеспечивающих комфортные условия работы.
Изменение значения эффекта коагуляции позволяет регулировать глубину распространения температурного воздействия. Для режимов «FORCEDCOAG», «SWIFTCOAG» и «SPRAY COAG» увеличение эффекта способствует более глубокому распространению термического воздействия. В режиме «SOFTCOAG» отмечается обратная зависимость. При низких значениях эффекта коагуляционное воздействие больше распространяется в глубину тканей. Для достижения визуального эффекта коагуляции тканей требуется более продолжительная активация коагуляции. При больших значениях эффекта визуальный эффект коагуляции возникает быстрее, а распространение термического эффекта в глубину тканей менее выражено.
Еще одним полезным техническим приемом, позволяющим влиять на особенности поведения гемостаза, является проведение коагуляции в водной среде – так называемая гидротермокоагуляция. Описанные ранее эффекты работы разных режимов коагуляции применимы для использования в воздушной или газовой среде. При работе в водной среде (специально создаваемой с помощью водяной помпы или возникающей вследствие обильного кровотечения) привычный эффект от работы коагуляции значительно изменяется. Гемостаз осуществляется в низком температурном режиме посредством локального разогрева жидкости в области активной части рабочего инструмента. Подчас эффективность гемостаза даже имеет больший клинический эффект, однако скорость его наступления определяется способностью подаваемой энергии локально разогреть водную среду до состояния кипения. Следует принимать во внимание, что температурное воздействие на ткани в области использования отличается большей глубиной проникновения. Использование такого метода гемостаза может быть эффективным на некоторых этапах операции при применении агрессивных режимов коагуляции без необходимости замены инструмента на более теплоемкий (коаграспер или щипцы для горячей биопсии). В целом такой метод гемостаза не рекомендуется для рутинного применения.
Электроинструменты, применяемые при диссекции в подслизистом слое и на этапе миотомии, по принципу работы подразделяются на два типа – контактного воздействия и с возможностью захвата участка тканей для их коагуляции.
К первому типу инструментов относятся ножи различной конфигурации, преимущественно с возможностью подхватывать участки ткани для последующего пересечения. Эта возможность реализуется особым строением дистальной части инструмента в виде крючка, шаровидной или плоской площадки различной конфигурации. При наличии массивных элементов на дистальном конце больше возможностей обеспечения коагуляции, как по ходу рассечения ткани, так и превентивной для профилактики кровотечения. Сосуды небольшого диаметра могут быть успешно коагулированы при помощи ножа. При этом целесообразно выделить сосуд из окружающих тканей на достаточном протяжении. После переключения режима коагуляции на «SOFTGOAG» с двух сторон на протяжении проводится контактная коагуляция сосуда до изменения его цвета на белесоватый и появления визуальных признаков прекращения кровотока. Пересечение сосуда осуществляется в режиме «SWIFTCOAG».
Инструменты захватывающего типа (коаграсперы или щипцы для горячей биопсии) используются преимущественно в условиях развившегося кровотечения, как правило из крупных сосудов. Они более массивные и более теплоемкие. При работе сосуд захватывается под контролем зрения, подтягивается в безопасное положение (как правило рабочее пространство внутри колпачка) и коагулируется в режиме «SOFT GOAG».
Основной отличительной особенностью использования этих инструментов является возможность захвата ткани. В идеальной ситуации после закрытия инструмента и орошения области интереса кровотечение должно прекратиться (временный гемостаз). Это означает, что в толще захваченных тканей находится кровоточащий сосуд, и можно проводить окончательный коагуляционный гемостаз. Если кровотечение после захвата ткани продолжается, то следует повторно наложить щипцы и захватить ткань до визуальной остановки кровотечения. Щипцы значительно более теплоемкий инструмент, чем нож, поэтому контактная коагуляция методом прижатия может сопровождаться глубоким термическим повреждением ткани и не рекомендована для традиционного использования.
Подобная техника также часто используется для предварительного гемостаза при выделении крупного сосуда, пересечение которого при помощи ножа без предварительной обработки может быть чревато развитием кровотечения. Стандартная техника подразумевает выделение сосуда из окружающих тканей на протяжении, достаточном для двукратного наложения щипцов. Предварительная коагуляция сосуда должна проводиться двукратно на протяжении до появления визуальных признаков остановки кровотока и изменения его цвета на белый. Последующее пересечение осуществляется ножом для диссекции или коаграспером в средней части обработанного сосуда с применением режущего режима тока. Использование щипцов для горячей биопсии экономически более оправданно, однако требует деликатной работы ассистента без чрезмерных усилий, исключающих механическое нарушение целостности сосуда при закрытии ложек.
Учитывая разные характеристики инструментов, используемых для диссекции и гемостаза, а также различия в рекомендуемых настройках электрохирургического блока, необходимых на этих этапах, принципиально важным является возможность быстрого переключения режимов коагулятора. С этой целью до осуществления вмешательства производится настройка режимов, необходимых для выполнения основного этапа операции и проведения гемостаза. Оба режима записываются как два уровня одной программы. С целью экономии времени переключение между уровнями осуществляется оперирующим хирургом путем активации дополнительной кнопки на педали.
Стандартные настройки, конечно, могут иметь различия в зависимости от приоритетов оперирующего хирурга, а также индивидуальных особенностей пациента и ни в коей мере не являются постоянными.
Еще одним из важных практических вопросов является профилактика термического повреждения тканей в области расположения нейтральных электродов. В настоящее время при соблюдении основных несложных рекомендаций можно сократить число этих досадных осложнений до нуля. Важно убедиться, что кожа пациента надежно контактирует со всей поверхностью нейтрального электрода и избегать любых препятствий (например, крема, волос, рубцовой ткани), которые могут снизить проводимость и вызвать ожоги кожи. Напротив, при контакте пациента с небольшой частью нейтрального электрода, или при неправильном расположении нейтрального электрода температура на данном уровне может повышаться и вызывать ожоги кожи. Настоятельно рекомендуем использовать одноразовые электроды, которые в максимальной степени обеспечивают надежность контакта с телом пациента. Даже среди одноразовых пластин существуют конструктивные особенности. Электрохирургическая система с мониторингом качества контакта в сочетании с разделенными пластинами пациента (пластина с двумя контактными поверхностями) помогает предотвратить развитие подобных ожогов, так как система мониторинга качества контакта отключает подачу тока, если поверхность контакта становится слишком низкой. Нейтральный электрод также следует располагать как можно ближе к активному электроду для снижения прохождения электрического тока через тело пациента [4].
Понимание основного типа доставки тока (биполярный или монополярный) имеет важное значение для пациентов с имплантированными устройствами, такими как кардиостимуляторы, дефибрилляторы, эндопротезы суставов и различные металлические конструкции).
Перед оперативным вмешательством важно выяснить тип имплантированного устройства и место его расположения. Пациентам с кардиостимуляторами и дефибрилляторами необходима консультация кардиолога-аритмолога. Для правильного функционирования современные кардиостимуляторы и дефибрилляторы мониторируют электрическую активность миокарда пациента. Следовательно, электрические сигналы от электрохирургического устройства, могут быть неправильно интерпретированы в качестве сердечной деятельности и явиться причиной некорректной работы. При креплении нейтрального электрода следует располагать его близко к зоне оперативного вмешательства и вдали от области сердца, чтобы обеспечить короткий путь тока вне зоны имплантированного водителя ритма.
При использовании монополярной электрохирургии у пациентов с эндопротезами и металлическими конструкциями следует размещать нейтральный электрод так, чтобы ток не проходил через область импланта. Расстояние нейтрального электрода от импланта должно быть не менее 15 см. Длительная активация педали нежелательна, так как это может привести к нагреву импланта и повреждению окружающих тканей.
Основные электрохирургические режимы в различных моделях электрохирургических эндоскопических приборов, зарегистрированных на территории Российской Федерации представлены в таблице А.
Таблица А. Основные электрохирургические режимы в различных моделях электрохирургических эндоскопических приборов, зарегистрированных на территории Российской Федерации.
|
Модель ЭХВЧ |
Режимы резки |
Режимы коагуляции | |||
|
Для ножа папиллотома |
Для петли |
Контактные |
Бесконтактные | ||
|
ERBE VIO |
ENDOCUTI |
ENDOCUTQ |
FORCED COAG PRECISE COAG (Только VIO 3) |
SOFT COAG |
SWIFT COAG SPRAY COAG |
|
BOWA ARC 400 |
Папилло-томия |
Полип-эктомия |
Гастро коагуляция |
Умеренная коагуляция |
Спрей коагуляция |
|
BOWA ARC 350 |
GASTRO KNIFE |
GASTRO LOOP |
GastroCoag |
Умеренная коагуляция |
Спрей коагуляция |
|
OLYMPUS ESG 300 |
PureCut (Чистая резка) PulseCutSlow/Fast (Импульсное рассечение медленное/быстрое) BlendCut (Комбинированный режим рассечения и коагуляции) |
FORCED COAG POWER COAG
|
SOFT COAG |
SPRAY COAG | |
|
OLYMPUS ESG 150 |
PureCut (Чистая резка) PulseCutSlow/Fast (Импульсное рассечение медленное/быстрое) |
FORCED COAG |
SOFT COAG |
| |
|
OLYMPUS ESG 100 |
PureCut (Чистая резка) PulseCutSlow/Fast (Импульсное рассечение медленное/быстрое) |
FORCED COAG |
SOFT COAG |
| |
|
KARL STORZ MARTIN MAXIUM |
Papille 1/2 |
Polyp 1/2 |
Contact Coag Forced Coag |
|
|
|
ФОТЕК ONYX A |
ЭНДОНОЖ |
ЭНДОПЕТЛЯ |
ФОРС |
МЯГКАЯ |
СПРЕЙ |
|
ЭФА ЭХВЧ-300-03 |
Резаниемоно-полярное импульсное для папилло-томии |
Резание моно-полярное импульсное для полип-эктомии |
Коагуляция моно-полярная быстрая |
Коагуляция моно-полярная мягкая |
|
.
1. Приказ Министерства труда и социальной защиты Российской Федерации от 14.07.2021 № 471н "Об утверждении профессионального стандарта "Врач-эндоскопист" (Зарегистрирован 18.08.2021 № 64682) https://endoexpert.ru/dokumenty-i-prikazy/prikaz-ministerstva-truda-i-sotsialnoy-zashchity-rossiyskoy-federatsii-ot-14-07-2021-471n-ob-utverzh/
2. Приказ Министерства здравоохранения Российской Федерации от 06.12.2017 г. № 974н "Об утверждении Правил проведения эндоскопических исследований". Зарегистрирован 13.04.2018 г. № 50766. https://rg.ru/documents/2018/04/17/minzdrav-prikaz974-site-dok.html
3. МУ 3.1.3798-22. 3.1. Эпидемиология. «Профилактика инфекционных болезней. Обеспечение эпидемиологической безопасности нестерильных эндоскопических вмешательств на желудочно-кишечном тракте и дыхательных путях. Методические указания» (утверждены Главным государственным санитарным врачом РФ 25.11.2022). https://www.consultant.ru/document/cons_doc_LAW_438414/
4. СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней" - утвержденыГлавным государственным санитарным врачом РФ 28.01.2021 http://publication.pravo.gov.ru/Document/View/0001202102180019 ;
https://biotorg.com/upload/medialibrary/45d/SanPiN-3.3686_21-Razdel-XLIV-Profilaktika-infektsiy_-svyazannykh-s-okazaniem-meditsinskoy-pomoshchi.pdf
5. Федеральные клинические рекомендации. Определение уровня эпидемиологической безопасности нестерильных эндоскопических вмешательств в медицинских организациях. 2017г. Н. Новгород – 40 с. http://www.gabrich.ru/files/pdf/fkr.pdf
6. Приказ Минздрава Россииот28.12.2020 №1379н"Об утверждении перечня оборудования для оснащения и переоснащения медицинских организаций при реализации региональных программ модернизации первичного звена здравоохранения" (Зарегистрировано в МинюстеРоссии09.02.2021 №62437), с изменениями и дополнениями от: 14 мая 2021 г., включающий: п.15 Колоноскоп детский (набор); п. 16 …установка для дезинфекции эндоскопов; п. 17 Шкаф для хранения обработанных эндоскопов; п.74 Электрокоагулятор хирургический, п. 94 Эндоскоп для верхних отделов желудочно-кишечного тракта, для нижних отделов желудочно-кишечного тракта, панкреато-дуоденальнойзоны и/или для нижних дыхательных путей; п.96 Видео эндоскопическая система с принадлежностями - эндоскопическая система видео-, фибро- или ригидная, включающая: осветитель, инсуффлятор, электроотсасываетль, тележка (стойка), п.97 Видеопроцессор; п.98 Монитор (271710Видеодисплей для эндоскопии); https://docs.cntd.ru/document/573564224
7. СанПиН 2.6.1.1192-03 "Гигиенические требования к устройству и эксплуатации рентгеновских кабинетов, аппаратов и проведению рентгенологических исследований";http://64.rospotrebnadzor.ru/433/-/asset_publisher/l9FV/document/id/114603
8. Приказ Министерства здравоохранения РФ от 30.10.2020 г. № 1183н. "Об утверждении требований к комплектации лекарственными препаратами и медицинскими изделиями укладки для оказания первичной медико-санитарной помощи взрослым в неотложной форме"http://publication.pravo.gov.ru/Document/View/0001202011240040
9. Информационное письмо от Росздравнадзора 02.11.2015 № 01И-1872/15. Об обеспечении безопасного применения местных анальгетиков. https://roszdravnadzor.gov.ru/spec/drugs/monitpringlp/documents/13009?print
10. Приказ Министерства здравоохранения РФ от 19.02.2021 г. № 116н "Об утверждении Порядка оказания медицинской помощи взрослому населению при онкологических заболеваниях" (с изменениями и дополнениями), Приложение №20 Правила организации деятельности онкологических отделений хирургических методов лечения онкологического диспансера (онкологической больницы), иной медицинской организации, оказывающей медицинскую помощь пациентам с онкологическими заболеваниями; https://base.garant.ru/400533605/.
Согласно п.2 Приложения №20 к Приказу МЗ РФ №116н - Эндоскопическое отделение создается как структурное подразделение медицинской организации с целью оказания медицинской помощи пациентам с онкологическими заболеваниями с применением хирургических методов как самостоятельного вида лечения на основании лицензии на осуществление медицинской деятельности по эндоскопии и согласно п.5 может быть функционально и технологически объединено с отделением эндоскопии при расположении в пределах имущественного комплекса медицинской организации коечной мощностью не менее 70 коек онкологического профиля.
11. Приказ Департамента здравоохранения города Москвы от 13.02.2017 № 83 «Об утверждении Инструкции по диагностике и лечению острых хирургических заболеваний органов брюшной полости в медицинских организациях государственной системы здравоохранения города Москвы», https://mosgorzdrav.ru/ru-RU/document/default/view/497.html
12. Приказ Минздрава РФ от 28.02.2019 № 103н "Об утверждении порядка и сроков разработки клинических рекомендаций, их пересмотра, типовой формы клинических рекомендаций и требований к их структуре, составу и научной обоснованности включаемой в клинические рекомендации информации" (Зарегистрирован 08.05.2019 № 54588); http://publication.pravo.gov.ru/Document/View/0001201905080038
13. Постановление Правительства РФ от 17.11.2021 г. № 1968 “Об утверждении Правил поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 - 9 и 11 статьи 37 Федерального закона "Об основах охраны здоровья граждан в Российской Федерации”;https://www.garant.ru/products/ipo/prime/doc/402984864/
14. Приказ Департамента здравоохранения г. Москвы от 13.02.2017 № 83 «Об утверждении Инструкции по диагностике и лечению острых хирургических заболеваний органов брюшной полости в медицинских организациях государственной системы здравоохранения города Москвы»https://mosgorzdrav.ru/ru-RU/document/default/view/497.html
Список наиболее значимых клинических рекомендаций, в которые включены вопросы эндоскопии следующий:
· Клинические рекомендации Гастрит и дуоденит. Год утверждения:2021.Возрастная категория: Взрослые. Пересмотр:2023 ID:708. Разработчик клинической рекомендации Российская Гастроэнтерологическая Ассоциация и Ассоциация "Эндоскопическое общество "РЭндО".Одобрено Научно-практическим Советом Минздрава РФ; https://cr.minzdrav.gov.ru/schema/708_1
· Клинические рекомендации. Язвенный колит. Год утверждения 2021. Возрастная категория: Дети. Разработчик клинической рекомендации: Союз педиатров России и Российская ассоциация детских хирургов. Одобрено Научно-практическим Советом Минздрва РФ. https://zdrav.khv.gov.ru/sites/files/zdrav/docs/2020/aa0df8241e2f5907cde0.pdf
· Клинические рекомендации Рак ободочной кишки и ректосигмоидного отдела, под редакцией Ассоциации онкологов России, Российского общество клинической онкологии -утверждены. Минздравом России в 2018г, рекомендованы к пересмотру каждые 3 года. https://sudact.ru/law/klinicheskie-rekomendatsii-rak-obodochnoi-kishki-i-rektosigmoidnogo/klinicheskie-rekomendatsii/
· Клинические рекомендации. Желчнокаменная болезнь. Год утверждения: 2021. Возрастная категория Дети. Год окончания действия: 2023.ID: 580. Разработчики клинической рекомендации: Союз педиатров России и Общероссийская общественная организация "Российская ассоциация детских хирургов". Одобрено Научно-практическим Советом Минздрава РФ; http://disuria.ru/_ld/10/1056_kr21K80MZ.pdf
· Клинические рекомендации. Рак поджелудочной железы. Возрастная группа: пациенты старше 18 лет. Год утверждения: 2020 г. Разработчики клинических рекомендаций: Общероссийский национальный союз «Ассоциация онкологов России», Общероссийская общественная организация «Российское общество клинической онкологии», Российское общество хирургов, Общероссийская общественная организация содействия развитию лучевой диагностики и терапии «Российское общество рентгенологов и радиологов». Одобрено Научно-практическим Советом Минздрава РФ; https://specialist.nnood.ru/wp-content/uploads/sites/3/2020/03/Rak-podzheludochnojj-zhelezy.pdf
· Клинические рекомендации Злокачественное новообразование бронхов и легкого. Год утверждения 2022. Возрастная категория: Взрослые. Пересмотр не позднее:2024. ID:30. Разработчики клинической рекомендации: Ассоциация онкологов России и Общероссийская общественная организация «Российское общество клинической онкологии». Одобрено Научно-практическим Советом Минздрава РФ; https://cr.minzdrav.gov.ru/schema/30_4
· Клинические рекомендации. Туберкулез у взрослых. Год утверждения: 2022. Возрастная категория: Взрослые. Год окончания действия: 2024. ID: 16. Разработчики клинической рекомендации: Российское Общество Фтизиатров и Национальная ассоциация некоммерческих организаций фтизиатров "Ассоциация фтизиатров". Одобрено Научно-практическим Советом Минздрава РФ; http://disuria.ru/_ld/11/1173_kr22A15A19MZ.pdf
· К этому списку можно добавить следующие Клинические рекомендации Российской Гастроэнтерологической Ассоциации, актуализация которых планируется в ближайшее время:
ü Клинические рекомендации. Пищевод Баррета. Под редакцией Ивашкина В.Т., Маева И.В., Трухманова А.С. и соавт. Российская Гастроэнтерологическая Ассоциация. 2014. Москва. https://www.gastroscan.ru/literature/323/
ü Клинические рекомендации. Дисфагия. Под редакцией Ивашкина В.Т., Маева И.В., Трухманова А.С. - Российская Гастроэнтерологическая Ассоциация. 2014. Москва. https://www.gastroscan.ru/literature/323/
ü Клинические рекомендации. Гастроэзофагеальная рефлюксная болезнь. Под редакцией Ивашкина В.Т., Маева И.В., Трухманова А.С. - Российская Гастроэнтерологическая Ассоциация. 2014. Москва. 23 с. https://www.gastroscan.ru/literature/323/
ü Методическое руководство Российской гастроэнтерологической ассоциации и Ассоциации онкологов России для врачей первичного звена здравоохранения. Раннее выявление онкологических заболеваний органов пищеварения. Под редакцией Ивашкина В.Т., Маева И.В., Каприна А.Д., Пирогова С.С. и соавт. - Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2019;29(5):53-74. https://doi.org/10.22416/1382-4376-2019-29-5-53-74
ü Клинические рекомендации по диагностике и лечению инфекции Helicobacter pylori у взрослых. Под редакцией Ивашкина В.Т., Маева И.В., Лапиной Т.Л. и соавт. - Российская Гастроэнтерологическая Ассоциация, 2018,. https://doi.org/10.22416/1382-4376-2018-28-1-55-70
ü Клинические рекомендации Российского эндоскопического общества / Подготовка пациентов к эндоскопическому исследованию толстой кишки/Под редакцией Веселова В.В. и соавт.- Издание третье, переработанное и дополненное, М., 2017. https://endoexpert.ru/stati/klinicheskie-rekomendatsii-podgotovka-patsientov-k-endoskopicheskomu-issledovaniyu-tolstoy-kishki/
ü Клинические рекомендации Инородное тело в пищеварительном тракте. Инородное тело в пищеварительном тракте. Возрастная категория: Взрослые, Дети. Год утверждения: 2021. ID:710Разработчик клинической рекомендации: Ассоциация "Эндоскопическое общество "РЭндО"; Общероссийская общественная организация "Российское общество хирургов"; Общероссийская общественная организация "Российская ассоциация детских хирургов"; Общероссийская общественная организация содействия развитию лучевой диагностики и терапии "Российское общество рентгенологов и радиологов" и Российское общество эндоскопических хирургов..
Старков Юрий Геннадьевич– доктор медицинских наук, профессор, руководитель хирургического эндоскопического отделения НМИЦ Хирургии им. А.В. Вишневского, заместитель главного хирурга и эндоскописта МЗ РФ, председателя Профильной комиссии по эндоскопии МЗ РФ, Член правления Российского общества Хирургов, Российского общества эндоскопических хирургов и Российского эндоскопического общества, г. Москва
Королёв Михаил Павлович - доктор медицинских наук, профессор,врач-хирург высшей категории, врач-эндоскопист высшей категории, врач-специалист по ургентной хирургии и ургентной эндоскопии, заведующий кафедрой общей хирургии с курсом эндоскопии ФГБОУ «Санкт-Петербургский государственный педиатрический медицинский университет», почетный председатель эндоскопической секции хирургического общества им. Н.И. Пирогова г.Санкт-Петербурга, председатель Санкт-Петербургского отделения РОХ, Председатель Российского эндоскопического общества.
Научные консультанты:
Стародубов Владимир Иванович - академик РАН, доктор медицинских наук, профессор, заслуженный врач РФ, научный руководитель ФГБУ «Центральный НИИ организации и информатизации здравоохранения Минздрава России», г. Москва
Балалыкин Алексей Степанович – доктор медицинских наук, профессор,
Лауреат Государственной премии РФ, член Правления Российского эндоскопического общества, вице-президент Российского общества эндоскопических хирургов, Российского хирургического общества, г. Москва
Рецензент:
Никонов Евгений Леонидович - доктор медицинских наук, профессор, заведующий кафедрой гастроэнтерологии ФДПО РНИМУ им. Н.И. Пирогова, заместитель председателя правительства Хабаровского края по социальным вопросам.
Ответственный редактор-составитель:
Иванцова Марина Анатольевна - к.м.н., председатель Уральского регионального отделения Российского эндоскопического общества, член Профильной комиссии по эндоскопии МЗ РФ, секретарь Аккредитационной подкомиссии по эндоскопии МЗ РФ, врач-эндоскопист, гастроэнтеролог, г. Екатеринбург; drma.ivantsova@mail.ru
Авторы:
1. Алханов Евгений Викторович (раздел VII) – инженер-разработчик в области IT- решений в медицине, директор по продукту ООО «ЭваЛаб», г. Челябинск; alhanov@mail.ru
2. Белова Галина Вячеславовна (раздел I) - д.м.н., профессор, врач-эндоскопист, Многопрофильного медицинского центра Банка России, член правления Российского эндоскопического общества, г. Москва; belovagv@inbox.ru
3. Будзинский Станислав Александрович (раздел V) – д.м.н., профессор, главный научный сотрудник ПНИЛ хирургической гастроэнтерологии и эндоскопии РНИМУ им. Н.И. Пирогова, заведующий отделением оперативной эндоскопиигородской клинической больницы №31 ДЗМ, врач-хирург/эндоскопист, г. Москва; stanislav.budzinskiy@mail.ru
4. Вагапов Аюбахан Идрисович (раздел V) – врач-хирург, эндоскопист хирургического эндоскопического отделения НМИЦ Хирургии им. А.В. Вишневского, г. Москва
5. Васильев Игорь Владимирович (раздел III) - к.м.н., ведущий научный сотрудник, руководитель направления "Интервенционная пульмонология" Санкт-Петербургского НИИ фтизиопульмонологии МЗ РФ, врач-торакальный хирург; dr.vasilyev@gmail.com
6. Веселов Алексей Викторович (общие разделы) – к.м.н., заместитель Министра здравоохранения Хабаровского края, начальник управления организации медицинской помощи населению, ответственный секретарь Ассоциации колопроктологов России, член экспертного совета по здравоохранению Комитета по социальной политики Совета Федерации; chugay.02@mail.ru
7. Веселов Виктор Владимирович (раздел II) – д.м.н., профессор, руководитель отдела эндоскопической диагностики и хирургии Государственного научного центра колопроктологии имени А.Н. Рыжих МЗ РФ г. Москва; veselov_vv@gnck.ru
8. Ворошин Дмитрий Геннадьевич (раздел VI) – к.м.н., заведующий отделением анестезиологии-реанимации ГАУЗ "Челябинский областной клинический центр онкологии и ядерной медицины", ассистент кафедры анестезиологии и реаниматологии ФГБУ «Южно-Уральский государственный медицинский университет» МЗ РФ; d.voroshin@gmail.com
9. Гренкова Татьяна Аркадьевна (раздел IX) – к.м.н., ведущий научный сотрудник Московского научно-исследовательского института эпидемиологии и микробиологии им. Г. Н. Габричевского; g4209761@bk.ru
10. Гневашев Станислав Анатольевич (раздел X) – инженер-технолог, руководитель отдела технологических и планировочных решений ООО "КлинДез", г. Москва; gingels@yandex.ru
11. Джантуханова Седа Висадиевна (разделы I, VIII) – к.м.н., старший научный сотрудник НМИЦ Хирургии им. А. В. Вишневского МЗ РФ, хирург-эндоскопист, г. Москва
12. Дуванский Владимир Анатольевич (раздел VIII) - д.м.н., профессор, заведующий кафедрой эндоскопии, эндоскопической и лазерной хирургии Факультета непрерывного медицинского образования Российского университета дружбы народов, г. Москва; dvaendo@mail.ru
13. Замолодчиков Родион Дмитриевич (раздел IV ) - к.м.н., старший научный сотрудник НМИЦ Хирургии им. А. В. Вишневского МЗ РФ, хирург-эндоскопист, ответственный секретарь Профильной комиссии по эндоскопии МЗ РФ, г. Москва; profcomendo@gmail.com
14. Иванова Екатерина Викторовна (раздел II) – д.м.н., профессор, руководитель эндоскопического отделения Медицинского центра «Петровские Ворота» (K+31), хирург, эндоскопист, г. Москва; katendo@yandex.ru
15. Иванцова Марина Анатольевна (разделы I – II, VII, VIII, XII, редактор-составитель) – к.м.н., председатель Уральского регионального отделения Российского эндоскопического общества, член Профильной комиссии по эндоскопии МЗ РФ, секретарь Аккредитационной подкомиссии по эндоскопии МЗ РФ, врач-эндоскопист, гастроэнтеролог, г. Екатеринбург; drma.ivantsova@mail.ru
16. Иванцов Юрий Владимирович (раздел VII) – IT-специалист, программист, г.Екатеринбург; yvivantsov@gmail.com
17. Ильяшенко Мария Георгиевна (раздел XII) – к.м.н., МБУЗ КДЦ «Здоровье», руководитель отдела эндоскопии, врач-гастроэнтеролог; г. Ростов-на-Дону; maha-03@mail.ru
18. Казак Станислав Михайлович (разделы I – II, VII) - ведущий специалист по эндоскопическому оборудованию и медико-техническим решениям в эндоскопии, г.Москва; s.kazak@medabv.ru
19. Карпенкова Валентина Ивановна (раздел V) – к.м.н., руководитель отделения эндоскопии ФГБУ ГНЦ ФМБЦ им. А. И. Бурназяна ФМБА России, г. Москва; varvara_karp@inbox.ru
20. Коржева Ирина Юрьевна (раздел III, приложение 2) – д.м.н., профессор, заведующая кафедрой эндоскопии ФГБОУ ДПО «Российская медицинская академия последипломного образования», заведующая эндоскопическим отделением, врач-эндоскопист ГБУЗ Городской клинической больницы им. С.П. Боткина Департамента здравоохранения города Москвы; korg-2@yandex.ru
21. Куваев Роман Олегович (разделы I, II, XII) - к.м.н., доцент кафедры гастроэнтерологии ФДПО РНИМУ им. Н.И. Пирогова, г. Москва; врач-гастроэнтеролог, врач-эндоскопист Ярославской областной клинической онкологической больницы; kuvaev_roman@mail.ru
22. Кулаев Константин Иванович (раздел VII) – к.м.н., руководитель отделения эндоскопии ГАУЗ Челябинский областной клинический центр онкологии и ядерной медицины, врач-онколог, хирург, эндоскопист; konstant01_chel@mail.ru
23. Олевская Елена Рафаиловна (раздел I) – д.м.н., профессор, главный внештатный специалист по эндоскопии МЗ ЧО, руководитель отделения эндоскопии Челябинской областной клинической больницы; endo74@mail.ru
24. Примасюк Олег Прокофьевич – (раздел XI) - к.м.н., заведующий отделением эндоскопии Городской клинической больницы им. В.В. Вересаева, член комиссии МЗ РФ по Первичной аккредитации по специальности эндоскопия, г. Москва; Oprim@rambler.ru
25. Сивокозов Илья Владимирович (раздел III) – д.м.н., заведующий отделением эндоскопии Центрального НИИ туберкулёза РАМН, врач-эндоскопист, пульмонолог, г.Москва; sivokozov@bronchology.ru
26. Старков Юрий Геннадьевич (общие положения разделов I-V, VII, XI, XII) – доктор медицинских наук, профессор, руководитель хирургического эндоскопического отделения НМИЦ Хирургии им. А.В. Вишневского, заместитель главного хирурга и эндоскописта МЗ РФ, председателя Профильной комиссии по эндоскопии МЗ РФ, Член правления Российского общества Хирургов, Российского общества эндоскопических хирургов и Российского эндоскопического общества, г. Москва.
27. Солодинина Елена Николаевна (раздел IV) – д.м.н., профессор, заведующая отделением эндоскопии Центрально клинической больницы Управления делами Президента РФ, г. Москва; solodinina@gmail.com
28. Тимофеев Михаил Евгеньевич (разделыV, XI) – д.м.н., руководитель Многофункционального симуляционно-тренингового аккредитационного центра ФГБУ «НМИЦ онкологии им. Н.Н. Блохина» Минздрава России, руководитель панкреато-билиарной эндоскопической группы, г. Москва; metimofeev@mail.ru
29. Фёдоров Евгений Дмитриевич (разделы II, VII) – д.м.н., профессор, главный научный сотрудник научно-исследовательской лаборатории хирургической гастроэнтерологии и эндоскопии РНИМУ им. Н.И. Пирогова, председатель Московского отделения Российского эндоскопического общества, врач- хирург, эндоскопист
30. Хаин Вячеслав Владимирович (разделы V, XI) – заведующий эндоскопическим отделением, врач- хирург, эндоскопист, высшей категории ГАУЗ СО «Городская больница №1 города Нижний Тагил», granium@bk.ru
31. Хрусталёва Марина Валерьевна (раздел V) – д.м.н., профессор, руководитель отделения эндоскопии ФГБНУ «Российский научный центр хирургии им. академика Б.В.Петровского», г. Москва; m.khrustaleva@mail.ru
32. Шишин Кирилл Вячеславович (Приложение 1) - д.м.н., профессор, руководитель отдела эндоскопии ГБУЗ «Московский клинический научно-практический центр им.А.С.Логинова ДЗМ»; k.shishin@mknc.ru
.
Список литературы:
Источники/ References
1. Стародубов В.И., Щепин О.П. Общественное здоровье и здравоохранение. Национальное руководство / М.: ГЭОТАР-Медиа, 2013, 624с.
3. Состояние онкологической помощи населению России в 2018 году. Под ред. А.Д. Каприна, В.В. Старинского, Г.В. Петровой: МНИОИ им. П.А. Герцена - филиал ФГБУ «НМИЦ радиологии» Минздрава России, 2019 / - 236 с. ISBN 978-5-85502-250-6.
Злокачественные новообразования в России в 2020 году (заболеваемость и смертность). Под ред. А.Д. Каприна, В.В. Старинского, А.О. Шахзадовой: МНИОИ им. П.А. Герцена - филиал ФГБУ «НМИЦ радиологии» МЗ РФ, 2021 - 251 с. ISBN 978-5-85502-268-1.
4. Принципы диагностики, лечения и наблюдения пациентов с предраковыми состояниями и изменениями желудка. - Проект Рекомендаций Российского эндоскопического общества для эндоскопистов, гастроэнтерологов, терапевтов, онкологов и хирургов - Доказательная гастроэнтерология, 1, 2012: 58-81.
5. Curriculum for optical diagnosis training in Europe: European Society of Gastrointestinal Endoscopy (ESGE) Position Statement /Учебный план обучения оптической эндоскопической диагностике в Европе: Консенсус общества гастроинтестинальной эндоскопии (ESGE) - Endoscopy 2020; 52: 899-923.
6. Клинические рекомендации «Гастрит и дуоденит». Разработчик: Российская Гастроэнтерологическая Ассоциация, Ассоциация "Эндоскопическое общество "РЭндО"- ID: 708.Одобрено Научно-практическим Советом Минздрава РФ. Год утверждения 2021. https://cr.mi nzdrav .gov.ru/recomend/708.
7. Приказ Минздрава РФ от 12.11.2021 № 1051н "Об утверждении Порядка дачи информированного добровольного согласия на медицинское вмешательство и отказа от медицинского вмешательства, формы ИДС на медицинское вмешательство и формы отказа от медицинского вмешательства.
8. Десятов Е.Н., Расковалов Д.А., Иванцова М.А., Богаткин О.Н. и соавт. Диагностика рака лёгких, пищевода, желудка, толстой кишки «глазами» врача-эндоскописта: выбор актуального эндоскопа / Уральский медицинский журнал, 2019, №11 (179) Эндоскопия и гастроэнтерология, с.41 - 54, УДК 616-006.04-073.
9. Палевская С.А., Щербаков П.Л., Иванцова М.А., Белова Г.В. Клинические рекомендации по эндоскопии, как базовые документы в структуре российского и европейского нормативно-правового регулирования: методология, вопросы риск- менеджмента и контроля качества / Уральский Медицинский Журнал №09 (177), 2019, №9, c. 101-110.УДК 616-082-021 / DOI 10.25694/URMJ.2019.09.29.
10. Kodashima S, Fujishiro M, Ono S. et al. Evaluation of a new image-enhanced endoscopic technology using band-limited light for detection of esophageal squamous cell carcinoma.
10.25694/URMJ.2019.11.03 Dig Endosc. 2014 Mar;26(2):164-71. doi: 10.1111/den.12108. Epub 2013 Apr 29.
11. Qumseya BJ, Wang H, Badie N, Uzomba RN, Parasa S, White DL, Wolfsen H, Sharma P, Wallace MB. Advanced imaging technologies increase detection of dysplasia and neoplasia in patients with Barrett's esophagus: a meta-analysis and systematic review. Clin Gastroenterol Hepatol. 2013 Dec; 11(12):1562-70.e1-2. doi: 10.1016/j.cgh.2013.06.017. Epub 2013 Jul 12.
12. Эндоскопия желудочно-кишечного тракта: руководство. Блашенцева С.А., Короткевич А.Г., Селькова Е.П. и др. / Под ред. С.А. Блашенцевой. 2009. - 520 с.: ил. (Серия "Библиотека врача-специалиста") - ISBN 978-5-9704-1036-3.
13. Sharma P, Hawes RH, Bansal A, Gupta N, et al. Standard endoscopy with random biopsies versus narrow band imaging targeted biopsies in Barrett's oesophagus: a prospective, international, randomised controlled trial. Gut. 2013 Jan;62(1):15-21. doi: 10.1136/gutjnl-2011-300962. Epub 2012 Feb 7.
14. Kapadia CR. Gastric atrophy, metaplasia and dysplasia. A clinical perspective. J Clin Gastroenterol 2003; 36: 29-36.
15. Carneiro F, Machado JC, David L et al. Current thoughts on the histopathogenesis of gastric cancer. Eur J Cancer Prev 2001; 10: 101-102.
16. KatoM, Kaise M, Yonezawa J et al. Magnifying endoscopy with narrowband imaging achieves superior accuracy in the differential diagnosis of superficial gastric lesions identified with white-light endoscopy: a prospective study. Gastrointest Endosc 2010; 72: 523-529.
17. Ezoe Y, Muto M, Horimatsu T et al. Magnifying narrow-band imaging versus magnifying white-light imaging for the differential diagnosis of gastric small depressive lesions: a prospective study. Gastrointest Endosc 2010; 71: 477-484.
18. Bansal A, Ulusarac O, Mathur S et al. Correlation between narrow band imaging and nonneoplastic gastric pathology: a pilot feasibility trial. Gastrointest Endosc 2008; 67: 210-216.
19. Kadowaki S, Tanaka K, Toyoda H et al. Ease of early gastric cancer demarcation recognition: a comparison of four magnifying endoscopy methods. J Gastroenterol Hepatol 2009; 24: 1625-1630.
20. Uedo N, Ishihara R, Iishi H et al. A new method of diagnosing gastric intestinal metaplasia: narrow-band imaging with magnifying endoscopy. Endoscopy 2006; 38: 819-82
21. Kaise M, Kato M, Urashima M et al. Magnifying endoscopy combined with narrow-band imaging for differential diagnosis of superficial depressed gastric lesions. Endoscopy 2009; 41: 310-315.
22. K. Yao, G. K. Anagnostopoulos, K. Ragunath Magnifying endoscopy for diagnosing and delineating early gastric cancer Endoscopy 2009; 41: 462-467 DOI 10.1055/s-0029-1214594 23. Anagnostopoulos GK, Yao K, Kaye P et al. High-resolution magnification endoscopy can reliably identify normal gastric mucosa, Helicobacter pylori-associated gastritis, and gastric atrophy. Endoscopy 2007; 39:202-207.
24. PlummerM, Buiatti E, Lopez G et al. Histological diagnosis of precancerous lesions of the stomach: a reliability study. Int J Epidemiol 1997; 26: 716-720.
25. Yan SL, Wu ST, Chen CH et al. Mucosal patterns of Helicobacter pylorirelated gastritis without atrophy in the gastric corpus using standard endoscopy. World J Gastroenterol 2010; 16: 496-500.
26. Laine L, Cohen H, Sloane R et al. Interobserver agreement and predictive value of endoscopic findings for H. pylori and gastritis in normal volunteers. Gastrointestinal Endoscopy 1995; 42: 420-423.
27. Gonen C, Simsek I, Sarioglu S et al. Comparison of high resolution magnifying endoscopy and standard videoendoscopy for the diagnosis of Helicobacter pylori gastritis in routine clinical practice: a prospective study. Helicobacter 2009; 14: 12-21.
28. Tahara T, Shibata T, Nakamura M et al. Gastric mucosal pattern by using magnifying narrow-band imaging endoscopy clearly distinguishes histological and serological severity of chronic gastritis. Gastrointest Endosc 2009; 70: 246-253.
29. Sugano K., Tack J., Kuipers E.J., Graham D.Y., El-Omar E.M., Miura S., Haruma K., Asaka M., Uemura N., Malfertheiner P. Kyoto global consensus report on Helicobacter pylori gastritis // Gut 2015;64:1353-1367.
30. Бордин Д. С., Ливзан М. А., Осипенко М. Ф., Мозговой С. И., Маев И. В. Ключевые положения консенсуса Маастрихт VI. Экспериментальная и клиническая гастроэнтерология. 2022;205(9): 5-21. DOI: 10.31146/1682-8658-ecg-205-9-5-21.
31. Rugge M et al. OLGA staging for gastritis: Digestive and Liver Disease 2008; 40: 650-658.
32. Кашин С.В., Куваев Р.О., Никонов Е.Л., Филимендикова К.Ю. Принципы фотодокументации при выполнении эндоскопии верхних отделов пищеварительного тракта. Доказательная гастроэнтерология. 2023;12(2):76-86. Kashin SV, Kuvaev RO, Nikonov EL, Filimendikova KYu. Principles and practical guidance for image documentation in upper gastrointestinal endoscopy. Russian Journal of Evidence-Based Gastroenterology.
2023;12(2):76-86. (In Russ.) https://doi.org/10.17116/dokgastro20231202176
33. Fabian Emura, Prateek Sharma, Vitor Arantes, Cecilio Cerisoli,Adolfo Parra-Blanco,Kazuki Sumiyama,Raul Araya,Sergio Sobrino,Philip Chiu, Koji Matsuda,Robinson Gonzalez, Mitsuhiro Fujishiro and Hisao Tajiri - Principles and practice to facilitate complete photodocumentation of the upper gastrointestinal tract: World Endoscopy Organization position statement - Digestive Endoscopy 2020;32: 168-179; doi: 10.1111/den.13530.
34. Capelle LG et al. The staging of gastritis with the OLGA system by using intestinal metaplasia as an accurate alternative for atrophic gastritis. Gastrointest Endosc 2010; 71: 1150-58.
35. Куваев Р.О., Никонов Е.Л., Кашин С.В., Видяева Н.С., Бишопс Р. Современные стандарты обучения оптической диагностике в эндоскопии верхних отделов пищеварительного тракта: основные положения рекомендаций Европейского общества гастроинтестинальной эндоскопии. Доказательная гастроэнтерология. 2021;10(1):11-16. Kuvaev RO, Nikonov EL, Kashin SV, Vidyaeva NS, Bisschops R. Current standards for optical diagnosis training in upper gastrointestinal endoscopy: European Society of Gastrointestinal Endoscopy Position Statement. Russian Journal of Evidence-Based Gastroenterology.
2021;10(1):11-16. (In Russ.) https://doi.org/10.17116/dokgastro20211001111
Профилактическая медицина. 2023;26(1):7-10. https://doi.org/10.17116/profmed2023260117 37. The pathology of epithelial pre-malignancy of the gastrointestinal tract. Best Pract Res Clin Gastroenterol 2001; 15: 191-210
38. Региональные методические рекомендации «Оснащение и обеспечение отделений эндоскопии: современные требования», Екатеринбург, 2020г, УДК 616.072.1, ISBN 978-5905522-99.
39. Bang, Chang Seok, Jae Jun Lee, and Gwang Ho Baik. "Computer-aided diagnosis of diminutive colorectal polyps in endoscopic images: systematic review and meta-analysis of diagnostic test accuracy." Journal of Medical Internet Research 23.8 (2021): e29682.
40. Mohan, Babu P., et al. "Real-time computer aided colonoscopy versus standard colonoscopy for improving adenoma detection rate: A meta-analysis of randomized-controlled trials." E Clinical Medicine 29 (2020): 100622.
41. Ward ST, Mohammed MA, Walt R, Valori R, Ismail T, Dunckley P. An analysis of the learning curve to achieve competency at colonoscopy using the JETS database. Gut. 2014 Nov; 63 (11):1746-54. doi: 10.1136/gutjnl-2013-305973. Epub 2014 Jan 27
42. Малихова О.А., Завьялов Д.В., Кашин С.В., Шишин К.В., Ильяшенко М.Г. и соавт. Рекомендации по ведению пациентов с эпителиальными новообразованиями толстой кишки, М., 2023, 26с. https://www.endotube.ru/upload/post/file/a3a8fc30c42f54c93e664455bbb8f201c8359beb.pdf
43. Клинические рекомендации Российского эндоскопического общества/Подготовка пациентов к эндоскопическому исследованию толстой кишки/Под редакцией Веселова В.В. и соавт.- Издание третье, переработанное и дополненное,
М.,2017.https://endoexpert.ru/stati/klinicheskie-rekomendatsii-podgotovka-patsientov-k- endoskopicheskomu-issledovaniyu-tolstoy-kishki/
44. Barclay R.L. et al. Colonoscopic withdrawal times and adenoma detection during screening colonoscopy. N Eng J Med. Dec. 14, 2006; 355: 2533-41.
45. Rey J.-F., Lambert R. ESGE Recommendations for Quality Control in Gastrointestinal Endoscopy: Guidelines for Image Documentation in Upper and Lower GI Endoscopy (2001). Endoscopy. 2001; 33: 901-903.
46. Kaminski MF, Hassan C, Bisschops R, Pohl J, РеШзё M, Dekker E, Ignjatovic-Wilson A, Hoffman A, Longcroft-Wheaton G, Heresbach D, Dumonceau JM, East JE. Advanced imaging for detection and differentiation of colorectal neoplasia: European Society of Gastrointestinal Endoscopy (ESGE) Guideline. Endoscopy. 2014 May;46(5):435-49. doi: 10.1055/s-0034- 1365348. Epub 2014 Mar 17.
47. Дуванский В.А., Князев М.В., Краев Г.П. Узкоспектральная эндоскопия в визуализации колоректальных неоплазий. Лазерная медицина. 2014. Т. 18. № 4. С. 73.
48. Kaltenbach T, Rastogi A, Rouse RV, McQuaid KR, Sato T, Bansal A, Kosek JC, Soetikno R. Real-time optical diagnosis for diminutive colorectal polyps using narrow-band imaging: the VALID randomised clinical trial. Gut. 2015 Oct;64(10):1569-77. doi: 10.1136/gutjnl-2014- 307742. Epub 2014 Nov 11. (Регистрационный номер клинического испытания: NCT01288833).
49. Rondonotti E, Paggi S, Amato A, Mogavero G, Andrealli A, Conforti FS, Conte D, Spinzi G, Radaelli F. Blue-light imaging compared with high-definition white light for real-time histology prediction of colorectal polyps less than 1 centimeter: a prospective randomized study Gastrointest Endosc. 2019 Mar; 89(3): 554-564.e1. doi: 10.1016/j.gie.2018.09.027. 2018. Sep 28. 50. Deenadayalu VP1, Chadalawada V, Rex DK. 170 degrees wide-angle colonoscope: effect on efficiency and miss rates. Am J Gastroenterol. 2004 Nov;99(11):2138-42. DOI:10.1111/j.1572- 0241.2004. 40430.x
51. Fatima H, Rex DK, Rothstein R, Rahmani E, Nehme O, Dewitt J, Helper D, Toor A, Bensen S. Cecal insertion and withdrawal times with wide-angle versus standard colonoscopes: a randomized controlled trial. Clin Gastroenterol Hepatol. 2008 Jan;6(1):109-14. Epub 2007 Dec 11. DOI:10.1016/j.cgh.2007.10.009.
52. Cuesta R, Sola-Vera J, Uceda F, Garda Sepulcre MF, Morillo E, Vazquez N. Does "responsive insertion technology" improve practice of colonoscopy? Results of a randomized study. Scand J Gastroenterol. 2014 Mar;49(3):355-61. doi: 10.3109/00365521.2013.871576. Epub 2014 Jan 13.
53. Wu J, Hu B. The role of carbon dioxide insufflation in colonoscopy: a systematic review and meta- analysis. Endoscopy. 2012 Feb;44(2):128-36. doi: 10.1055/s-0031-1291487. Epub 2012 Jan 23. PMID: 22271023.
54. Sajid MS, Caswell J, Bhatti MI, Sains P, Baig MK, Miles WF. Carbon dioxide insufflation vs conventional air insufflation for colonoscopy: a systematic review and meta-analysis of published randomized controlled trials. Colorectal Dis. 2015 Feb;17(2):111-23. doi: 10.1111/codi.12837.
55. Shah SG, Brooker JC, Thapar C, Williams CB, Saunders BP. Patient pain during colonoscopy: an analysis using real-time magnetic endoscope imaging Endoscopy. 2002 Jun;34(6):435-40. DOI:10.1055/s-2002-31995.
56. Khajavi M, Emami A, Etezadi F, Safari S, Sharifi A, Shariat Moharari R. Conscious Sedation and Analgesia in Colonoscopy: Ketamine/Propofol Combination has Superior Patient Satisfaction Versus Fentanyl/Propofol. Anesth Pain Med. 2013 Summer; 3(1):208-13. doi: 10.5812/aapm.9653. Epub 2013 Jul 1.
57. Parmar R, Martel M, Rostom A, Barkun AN. Validated Scales for Colon Cleansing: A Systematic Review. Am J Gastroenterol, 2016 Feb, 111(2): 197-204.
58. Веселов, Вл. В. Эндоскопическая диагностика плоских эпителиальных новообразований толстой кишки: автореф. дис. канд. мед. наук:14.01.17 / Веселов Владимир Викторович. - М. - 2018. - 24с.
59. Веселов В.В., Кашин С.В., Завьялов Д. В. Условия применения узкоспектральной эндоскопии для дифференциальной диагностики колоректальных неоплазий // Доказательная гастроэнтерология. - 2016. - Т. 5. - № 2. - С. 30-34.
60. Завьялов Д. В., Кашин С.В., Видяева Н.С. Применение узкоспектральной эндоскопии при оценке колоректальных эпителиальных опухолей малых размеров // Доктор.Ру. - 2018. - № 3 (147). - С. 33-36.
61. Завьялов Д.В., Кашин С.В., Нестеров П.В., Нечипай А.М., Рыбачков В.В., Малашенко В.Н., Хрящев В.В. Алгоритм уточняющей диагностики и внутрипросветного эндоскопического удаления эпителиальных новообразований толстой кишки // Колопроктология. - 2021. - Т. 20. - № 1 . - С. 17-22.
62. Де Франкис Р., Льюис Б.С., Мишкин Д.С. Капсульная эндоскопия понятным языком: Пер. с англ. под ред. Е.Д. Федорова, Е.В. Ивановой. М.: Практическая медицина; 2012.
63. Щербаков П.Л. Успехи эндоскопии в диагностике и лечении болезней тонкой кишки. Тер. арх. 2013; (2): 93—5.
64. Щербаков П. Л., Валиулин И. Р., Малиновская В. В., Пасечник Д. Г., Агейкина Н.
В., Щербакова М. Ю., Диагностика и лечение поражений желудочно-кишечного тракта у больных в отдаленном постковидном периоде. Экспериментальная и клиническая гастроэнтерология 2022 № 11 с.234-241.
65. Small-bowel capsule endoscopy and device-assisted enteroscopy for diagnosis and treatment of small-bowel disorders: European Society of Gastrointestinal Endoscopy (ESGE) Technical Review / Капсульная эндоскопия тонкой кишки и аппаратная энтероскопия для диагностики и лечения заболеваний тонкой кишки: Технический обзор Европейского общества. желудочно-кишечной эндоскопии (ESGE)- Emanuele Rondonotti , Cristiano Spada , Samuel Adler , Andrea May , Edward J. Despott , Anastasios Koulaouzidis , Simon Panter , Dirk Domagk, Ignacio Fernandez-Urien , Gabriel Rahmi , Maria Elena Riccioni , Jeanin E. Van Hooft, Cesare Hassan , Marco Pennazio-Endoscopy 2018; 50: 423-446.
66. Старков Ю.Г., Солодинина Е.Н., Домарев Л.В. Новые методы диагностики заболеваний тонкой кишки - капсульная эндоскопия и двухбаллонная энтероскопия. Мед. визуализация. - 2006. - №3. - С.65-74.
67. Aabakken L., Bretthauer M., Line P.D. Double-balloon enteroscopy for endoscopic retrograde cholangiography in patients with a Roux-en-Y anastomosis. Endoscopy. - 2007. - Vol.39. - P.1068-1071.
68. Федоров Е.Д., Иванова Е.В., Тимофеев М.Е. Баллонно-ассистированная энтероскопия в диагностике и лечении заболеваний тонкой кишки // Клиническая эндоскопия.
Методические рекомендации. - 2012. - 3(33) - С. 2-30.
69. May A., Nachbar L., Pohl J., Ell C. Endoscopic interventions in the small bowel using double balloon enteroscopy: feasibility and limitations. Am.J. Gastroenterology. - 2007. - Vol.102, №3. - P.527-535.
70. Cazzato I.A, Cammarota G., Nista E.C., Cesaro P., Sparano L., Bonomo V., Gasbarrini G.B., Gasbarrini A. Diagnostic and therapeutic impact of double balloon enteroscopy (DBE) in a series of 100 patients with suspected small bowel diseases. Dig Liver Dis. - 2007. - Vol.39, №5. - P.483-7.
71. Saccomanno G. Carcinoma in situ of the lung: its development, detection, and treatment. Semin Respir Crit Care Med. 1982;4(2):156-160. doi: 10.1055/s-2007-101248.
72. Ishizumi T, McWilliams A, MacAulay C, Gazdar A, Lam S. Natural history of bronchial preinvasive lesions. Cancer Metastasis Rev.2010; 29(1):5-14. doi: 10.1007/s10555-010-9214-7.
73. Koike T, Terashima M, Takizawa T, Tsukada H, Yokoyama A, Kurita Y, Honma K. Surgical results for centrally-located early stage lung cancer. Ann Thorac Surg. 2000;70(4):1176- 1179.doi:10.1016/s0003-4975(00)01718-5.
74. Vincent B, Fraig M, Silvestri G. A pilot study of narrow-band imaging compared to white light bronchoscopy for evaluation of normal airways and premalignant and malignant airways disease. Chest. 2007;131(6):1794-1799. doi: 10.1378/chest.06-2794.
75. Gustav Ondrejka, Ondrej Majek, Jana Skrickova, Richard Tyl. Accuracy Analysis of Narrow Band Imaging (NBI) bronchoscopy compared to white light bronchoscopy in the diagnostics of lung tumours. Int J Health Sci Res. 2015;5(6):80-88. doi: 10.1378/chest.1112676.
76. Herth FJ, Eberhardt R, Anantham D, Gompelmann D, Zakaria MW, Ernst A. Narrow-band imaging bronchoscopy increases the specifi city of bronchoscopic early lung cancer detection. J Thorac Oncol. 2009; 4(9):1060-1065. doi: 10.1097/jto.0b013e3181b24100.
77. Shibuya K, Nakajima T, Fujiwara T, Chiy M, Hoshino H, Moriya Y et al. Narrow band imaging with high-resolution bronchovideoscopy: a new approach for visualizing angiogenesis in squamous cell lung carcinoma of the lung. Lung Cancer. 2010.
78. Role of EBUS-TBNA in Non-Neoplastic Mediastinal Lymphadenopathy: Review of Literature.Scano V, Fois AG, Manca A, Balata F, Zinellu A, Chessa C, Pirina P, Paliogiannis P.Diagnostics (Basel). 2022 Feb 16;12(2):512. doi: 10.3390/diagnostics12020512.
79. Diagnostic accuracy of endobronchial ultrasound-transbronchial needle aspiration (EBUS- TBNA) for mediastinal lymph node staging of lung cancer. Torre M, Reda M, Musso Vet al., Mediastinum. 2021 Jun 25; 5:15. doi: 10.21037/med-21-2. eCollection 2021.
80. Endobronchial ultrasound-guided transbronchial needle aspiration in peripheral pulmonary lesions: a systematic review and meta-analysis. Lou L, Huang X, Tu J, Xu Z.Clin Exp Metastasis 2022 Nov19.doi:10.1007/s10585-022-10190-7.Online ahead of print.
81. Guideline for the acquisition and preparation of conventional and endobronchial ultrasound- guided transbronchial needle aspiration specimens for the diagnosis and molecular testing of patients with known or suspected lung cancer / van der Heijden EH, Casal RF, Trisolini R, Steinfort DP, Hwangbo B, Nakajima T, Guldhammer-Skov B, Rossi G, Ferretti M, Herth FF, Yung R, Krasnik M; World Association for Bronchology and Interventional Pulmonology, Task Force on Specimen Guidelines. Respiration. 2014;88(6):500-17. doi: 10.1159/000368857. Epub 2014 Nov 5.
82. Васильев И.В., Зайцев И.А., Яблонский П.К. Влияние технологических параметров выполнения трансбронхиальной аспирационной биопсии лимфатических узлов средостения под контролем эндосонографии на её чувствительность в диагностике лимфаденопатии средостения - Эндоскопическая хирургия. 2021. Т. 27. № 3. С. 12-17.
83. World Association for Bronchology and Interventional Pulmonology - Task Force on Specimen Guidelines. Respiration / vanderHeijden EH, Casal RF, Trisolini R, Steinfort DP, Hwangbo B, Nakajima T, Guldhammer-Skov B, Rossi G, Ferretti M, Herth FF, Yung R, Krasnik M; 2014;88(6):500-17. doi: 10.1159/000368857. Epub 2014 Nov 5.
84. Peter Vilmann, Paul Frost Clementsen, Sara Colella, Mette Siemsen, Paul De Leyn, JeanMarc Dumonceau, Felix J. Herth, Alberto Larghi, Enrique Vazquez-Sequeiros, Cesare Hassan, Laurence Crombag, Daniёl A. Korevaar, Lars Konge, Jouke T. Annema / Combined endobronchial and oesophageal endosonography for the diagnosis and staging of lung cancer - European Respiratory Journal Jul 2015, 46 (1) 40-60; DOI: 10.1183/09031936.00064515.
85. Barron SP, Kennedy MP. Single-Use (Disposable) Flexible Bronchoscopes: The Future of Bronchoscopy? Adv Ther. 2020 Nov;37(11):4538-4548. doi: 10.1007/s12325-020-01495-8.;
86. Sohrt A, Ehlers L, Udsen FW, Msrkedahl A, McGrath BA. Cost Comparison of Single-Use Versus Reusable Bronchoscopes Used for Percutaneous Dilatational Tracheostomy.
Pharmacoecon Open. 2019 Jun;3(2):189-195. doi: 10.1007/s41669-018-0091-2.
87. Marshall DC, Dagaonkar RS, Yeow C et al. Experience With the Use of Single-Use Disposable Bronchoscope in the ICU in a Tertiary Referral Center of Singapore. J Bronchology Interv Pulmonol. 2017 Apr;24(2):136-143. doi:10.1097/LBR.0000000000000335.
88. Flandes J, Giraldo-Cadavid LF, Alfayate J et al. Bronchoscopist's perception of the quality of the single-use bronchoscope (Ambu aScope4™) in selected bronchoscopies: a multicenter study in 21 Spanish pulmonology services.J.Respir Res. 2020 Dec 2;21(1):320. doi: 10.1186/s12931-020- 01576-w.
89. Mouritsen JM, Ehlers L, Kovaleva J, Ahmad I, El-Boghdadly K. A systematic review and cost effectiveness analysis of reusable vs. single-use flexible bronchoscopes. Anaesthesia. 2020 Apr;75(4):529-540. doi: 10.1111/anae.14891. Epub 2019 Nov 8.
90. Ho E, Wagh A, Hogarth K, Murgu S. Single-Use and Reusable Flexible Bronchoscopes in Pulmonary and Critical Care Medicine. Diagnostics (Basel). 2022 Jan 12;12(1):174. doi: 10.3390/diagnostics12010174.].
91. NCCN Clinical Practice Guidelines in Oncology (NCCN Guidelines®. Pancreatic Adenocarcinoma. Version 1.2022.
92. NCCN Clinical Practice Guidelines in Oncology (NCCN Guidelines®). Gastric Cancer. Version 2.2022.
93. NCCN Clinical Practice Guidelines in Oncology (NCCN Guidelines®).Gastrointestinal Stromal Tumors (GISTs).Version 2.2022.
94. Старков Ю.Г., Солодинина Е.Н., Джантуханова С.В., Выборный М.И., Лукич К.В., Замолодчиков Р.Д. Классификация неэпителиальных опухолей верхних отделов желудочно-кишечного тракта для выбора способа оперативного вмешательства.
Поволжский онкологический вестник. 2017. № 5 (32). С. 45-50.
95. Юричев И.Н., Тимофеев М.Е., Малихова О.А., Савосин Р.С. Возможности пероральной транспапиллярной холангиоскопии в онкологической практике. Клиническая онкология, том 22, № 1 (2020), с. 40-45.
96. Старков Ю.Г, Джантуханова С.В., Замолодчиков Р.Д., Вагапов А.И.
Эндоскопическая классификация новообразований большого сосочка двенадцатиперстной кишки. Поволжский онкологический вестник - Том 13, №4, 2022, с. 25-30.
97. Федоров А.Г., Давыдова С.В. Оперативная дуоденоскопия: рентгеноэндобилиарные вмешательства, литоэкстракция, эндопротезирование: Учебное пособие. Издательство: М.: РУДН - 2008 - с. 145.
98. Приказ Министерства здравоохранения и социального развития Российской Федерации от 02.06.2010 № 415н “Об утверждении Порядка оказания медицинской помощи населению при заболеваниях гастроэнтерологического профиля”.
100. Приказ МЗ РФ № 909 н «Об утверждении Порядка оказания медицинской помощи детям по профилю «анестезиология и реаниматология» от 2012 г. с исправлениями 2018г.
102. СанПиН 2.6.1.1192-03 "Гигиенические требования к устройству и эксплуатации рентгеновских кабинетов, аппаратов и проведению рентгенологических исследований".
103. J.D. Waye, Z. Maratka, Lars Aabakken, J. R. A. Miro. Digestive endoscopy - Terminology with Definitions and Classifications of Diagnosis and Therapy and Standardized Endoscopic reporting. 7th extended edition. Normed Verlag - 2021 - 210 p.
104. Chen YK, Yen HH, Wang HP, et al. Carbon dioxide insufflation in upper gastrointestinal endoscopy: a systematic review and meta-analysis. Endoscopy. 2018;50(2):120-132.
doi:10.1055/s-0043-123935 Horiuchi A, Nakayama Y, Kajiyama M, et al. Carbon dioxide insufflation for endoscopic retrograde cholangiopancreatography: a randomized controlled trial.
Endoscopy. 2015;47(5):415-421. doi:10.1055/s-0034-1392011.
105. Указ Президента Российской Федерации от 7 мая 2018 г № 204 «О национальных целях и стратегических задачах развития Российской Федерации на период до 2024 года».
106. Указ Президента Российской Федерации от 21.07.2020 г. № 474 «О национальных целях развития Российской Федерации на период до 2030 года».
107. Национальная программа «Цифровая экономика Российской Федерации» утверждена протоколом заседания президиума Совета при Президенте Российской Федерации по стратегическому развитию и национальным проектам от 4.06. 2019 г. № 7.
108. Кузнецов Н. В. Государственная программа" Цифровая экономика Российской Федерации": анализ готовности регионов //Региональная экономика и управление: электронный научный журнал. - 2019. - №. 1 (57). - С. 9.
109. Якутин Ю. В. Российская экономика: стратегия цифровой трансформации (к конструктивной критике правительственной программы" Цифровая экономика РФ") //Менеджмент и бизнес-администрирование. - 2017. - №. 4. - С. 27-52.
110. Исаев А. П., Васильева Т. В. О реализации программы" Цифровая экономика Российской Федерации" //Евразийская интеграция: экономика, право, политика. - 2018. - №. 1 (23). - С. 46-57.
111. Стародубов В. И. и др. Нормативно-справочная информация при построении электронного здравоохранения в России: взгляд на проблему //Врач и информационные технологии. - 2017. - №. 2. - С. 19-28.
112. Глушонкова А. В., Максаков В. В. Здравоохранение будущего, электронное здравоохранение //Вестник новых медицинских технологий. Электронное издание. - 2015. - Т. 9. - №. 3. - С. 27.
113. Журавлев М. С. Электронное здравоохранение: становление и развитие //Право. Журнал Высшей школы экономики. - 2016. - №. 2. - С. 235-241.
114. Гусев А. В. Рынок медицинских информационных систем: обзор, изменения, тренды //Врач и информационные технологии. - 2012. - №. 3. - С. 4-15.
115. Гусев А. В., Зарубина Т. В. Поддержка принятия врачебных решений в медицинских информационных системах медицинской организации //Врач и информационные технологии. - 2017. - №. 2. - С. 60-72.
116. Леванов В. М. и др. Нормативное обеспечение телемедицины: 20 лет развития //Журнал телемедицины и электронного здравоохранения - 2017 - №. 3 (5) - с. 160-170.
117. Приказ Министерства здравоохранения РФ от 8 октября 2015 г. N 707н "Об утверждении Квалификационных требований к медицинским и фармацевтическим работникам с высшим образованием по направлению подготовки "Здравоохранение и медицинские науки" (с изменениями и дополнениями).
118. Федеральный государственный образовательный стандарт высшего образования "Уровень высшего образования. Подготовка кадров высшей квалификации.
Специальность 31.08.70 Эндоскопия" (утв. приказом Министерства образования и науки РФ от 26 августа 2014 г. N 1113).
119. Приказ Министерства труда и социальной защиты РФ от 14 июля 2021 г. N 471н "Об утверждении профессионального стандарта "Врач-эндоскопист".
120. Федерального закона от 21 ноября 2011 г. №323 ФЗ "Об основах охраны здоровья граждан в Российской Федерации".
121. Приказ Министерства здравоохранения РФ от 28 октября 2022 г. N 709н
"Об утверждении Положения об аккредитации специалистов".
122. Приказ Министерства здравоохранения Российской Федерации от 10 мая 2017 г. № 203н "Об утверждении критериев оценки качества медицинской помощи».
123. J. Kovaleva, F.T. M. Peters, H.C. van der Mei, J. E. Degener Transmission of Infection by Flexible Gastrointestinal Endoscopy and Bronchoscopy/ ASM Journals Clinical Microbiology, Vol. 26, No. 2; р. 231-254. doi: 10.1128/CMR.00085-12.
124. Государственный доклад «О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2018 году»
https://www.rospotrebnadzor.ru/documents/details.php?ELEMENT_ID=12053, от 3.06.2019 125. СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней". Утверждены Постановление Главного государственного санитарного врача Российской Федерации от 28.01.2021 № 4.
126. МУ 3.1.3798-22 «Обеспечение эпидемиологической безопасности нестерильных эндоскопических вмешательств на желудочно-кишечном тракте и дыхательных путях», утверждены Главным государственным санитарным врачом РФ 25.11.2022г.
127. Санитарно-эпидемиологические правила СП 2.1.3678—20 «Санитарноэпидемиологические требования к эксплуатации помещений, зданий, сооружений, оборудования и транспорта, а также условиям деятельности хозяйствующих субъектов, осуществляющих продажу товаров, выполнение работ или оказание услуг». Утверждены постановлением Главного государственного врача РФ №44 от 24.12.2020г.
128. Свод правил 158.13330.2014 «Здания и помещения медицинских
организаций. Правила проектирования» (с изменениями от 2016г., 2018 и 2021г).
Утверждены Постановлением Главного государственного врача РФ №3 от
28.01.2021r.https://www.rospotrebnadzor.ru/files/news/SP2.1.3684-21 territorii.pdf
130. Письмо Минздрава РФ о нормировании труда специалистов рентгеновских кабинетов от 31.08.2000г. №2510/9736-32; https://profmed.jofo.me/2197896.html
131. Руководство по клинической эндоскопии под редакцией Савельева В.С, профессора Буянова В.М., профессора Г.И. Лукомского, ответственный редактор- составитель Балалыкин А.С., М., «Медицина», 1985, 540с.
132. Балалыкин А.С., Муцуров Х.С., Гвоздик В.В., Вербовский А.Н., Хисамов А.А. История и клиническое значение внутрипросветной эндоскопии пищеварительного тракта. Российский медицинский журнал. 2016; 22(1): 52—56. DOI 10.18821/08692106-2016-22-1-52-56.
133. Приказ Департамента здравоохранения города Москвы от 13.02.2017 № 83 «Об утверждении Инструкции по диагностике и лечению острых хирургических заболеваний органов брюшной полости в медицинских организациях государственной системы здравоохранения города Москвы»,https://mosgorzdrav.ш/ш-
RU/document/default/view/497.html.
134. Мороз Е.В., Соколов А. А., Артемкин Э. Н. Использование нестероидных противовоспалительных препаратов для профилактики острого панкреатита после эндоскопической ретроградной холангиопанкреатографии (обзор литературы) // Acta Biomedica Scientifica. 2015. №2 (102). URL: https://cyberleninka.ru/article/n/ispolzovanie- nesteroidnyh-protivovospalitelnyh-preparatov-dlya-profilaktiki-ostrogo-pankreatita-posle- endoskopicheskoy (дата обращения: 22.04.2023).
135. Палевская С.А., Короткевич А.Г. Эндоскопия желудочно-кишечного тракта. -2-е изд., перераб. И доп. -М.: ГЭОТАР-Медиа, 2018.-С.96-97
136. Кашин С.В., Никонов Е.Л., Нехайкова Н.В., Лилиев Д.В. Стандарты качественной колоноскопии // Доказательная гастроэнтерология. -2019. - Т.8. - №1.- С.12
137. Интервенционная бронхология: от диагностики к лечению / под ред. И. Вотрубы, Ю. Шимовича; пер. с чешск. Под ред. И. В. Сивокозова -М.: Литтера, 2019. - 304 с.:ил.
138. Капсульная эндоскопия понятным языком / Р. Де-Франкис, Б.С. Льюис, Д. С. Мишкин; пер. с англ. Под ред. Е.Д. Федорова, Е.В. Ивановой. -М.:Практическая медицина, 2012. - 128с.:ил.
139. Rey J., Kuznetsov K. Single balloon enteroscopy: a new technology. Gut 2007; sup. 3, 56: p. 383 - 384.
140. Fedorov E.D., Ivanova E.V. et al. Limitations and difficulties of single balloon enteroscopy: medical conditions? Equipment? Technique? Gut 2008. Vol. 57. Suppl. I, A 404.
141. Lewis B.S. Enteroscopy. Gastrointestinal Endoscopy Clin. of NA 2000. p. 101-102.
142. Нечипай А.М., Орлов С. Ю., Федоров Е.Д. ЭУСбука: Руководство по эндоскопической ультрасонографии. - М.: Практическая медицина, 2013г.- С.60
Васильев И.В. Эндоброхеальная ультрасонография: практическое руководство / И. В. Васильев, И. В. Сивокозов - Воронеж, Издательство «Цифровая полиграфия», 2018-104 с.Рекомендуемые статьи
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.












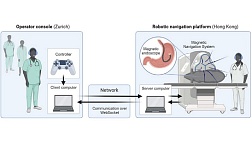

.jpg)





.png)


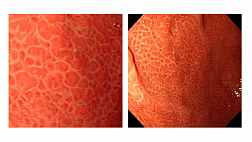
















Комментарии 4
1. Подготовка к колоноскопии — стр 17 п4 — необходимо убрать предложение про успешную визуализацию слизистой оболочки желудка — при колоноскопии она не оценивается.
2.Сокращение времени интубации — написано только про технологию RIT, которая есть только у Olympus, что на мой взгляд не совсем корректно. Ничего не указано про технологию ScopeGuide (Olympus) или применения ультратонкого колоноскопа.
3. Стр 19 п13 указаны классификации JNET и NICE, в таблице на стр 21 п 8 почему то появляется S. KUDO, необходимо внести эту классификацию в п.13.
4. Далее про ВЗК — указано применение только Монреальской классификации, при этом нет указания на классификации степени выраженности воспалительного процесса, прописанных в соответствующих клинических рекомендациях (например Schroeder при ЯК).
5. П. 14 — написано каким методом удалять в условиях колоноскопии, но нет обоснования на основании чего это можно делать, т.к. ссылка на методические рекомендации.
6. П 14 — необходимо убрать предложение о прицельной биопсии новообразований более 9 мм в Д. и тем более LST.
7. ЭндоУЗИ не показало свою высокую эффективность при определении глубины инвазии колоректальных новообразований. ТрУЗИ — исключение.
8. Про ВКЭ — оценка качества подготовки кишечника при ВКЭ у нас оценивается по шкале Leighton J.A., Rex D.K. (A grading scale to evaluate colon cleansing for the PillCam COLON capsule: A reliability study. Endoscopy. - 2011;43:123–7), это тоже нужно внести.
9. Наличие передачи протокола в ЕМИАС — не все клиники к этой системе подключены, в том числе и НМИЦы.
1. Прописано оснащение и кадры эндоскопического отделения, а для такой структуры как эндоскопический кабинет ничего нет.
2. В оснащении для ригидной бронхоскопии наверно забыли про детей, когда прописывали номера тубусов, детям бы весь возрастной размерный ряд с № 3,5 .
3. ИДС имеет право подписывать законный представитель пациента, а не официальный.
4.В оснащении для КС прописано 2 аспиратора, хотя СанПин прописывает 2 аспирационные банки на 1 аспиратор.
5. В рекомендациях по материальному обеспечению обработки для окончательной очистки прописаны в том числе готовые салфетки. Я не нашла в продаже ни одних готовых салфеток, соответствующих требованиям Сан Пин п.3691 (моющее средство без фиксирующего действия, содержит ферменты или ПАВ) салфетки моюще-дезинфицирющие или дезинфицирующие, многие с образованием пленок.