- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Статьи: Кровотечение из нижних отделов ЖКТ (Таран Н.А. 2002 г.)
| Авторы: | Таран Н.А. 2002г. |
Введение:



Полный текст статьи:
Эпидемиология
Кровотечение из нижних отделов ЖКТ составляет примерно 20 % всех кровотечений из гастроинтестинального тракта [18]. Оно несколько чаще встречается у мужчин и является патологией лиц преимущественно пожилого возраста. В США кровотечение из нижних отделов ЖКТ требующее госпитализации встречается с примерной частотой 20 случаев на 100 000 населения в год [18]. По разным данным кровотечение данной локализации останавливается самостоятельно в 36-85 % случаев [15, 20, 27]. В данном обзоре мы сконцентрируемся на подходах к ведению острого и клинически значимого кровотечения из нижних отделов ЖКТ.
Диагностика и лечение
При остром массивном кровотечении врач редко обладает большим промежутком времени для детального сбора жалоб, анамнеза и физикального обследования. Кроме того, диагностический поиск должен протекать наряду с мониторированием и поддержанием жизненных функций пациента. В такой ситуации более эффективно действовать по четкому алгоритму.
При сборе жалоб и анамнеза должны быть выяснены:
- Характер и длительность кровотечения, включая частоту и цвет стула. Это позволит нам предварительно предположить возможный уровень кровотечения и его интенсивность. У большинства пациентов с клинически значимым кровотечением из нижних отделов ЖКТ наблюдается выделение неизмененной или мало измененной крови (гематошезис). Это, однако, может наблюдаться и в примерно 11-15 % кровотечений из верхних отделов ЖКТ [15, 28]. В свою очередь при кровопотери из тонкой и правой половины толстой кишки вполне вероятна мелена.
- Ассоциированные симптомы, включая боль в животе, недавнее изменения в характере стула и его частоте, лихорадку, тенезмы и неотложные позывы, похудание.
- Анамнез, включая ранее наблюдаемые эпизоды кровотечения, травмы и операции на брюшной полости, язвенная болезнь желудка и ДПК и воспалительные заболевания кишечника в анамнезе, облучение органов таза или брюшной полости, тяжелые заболевания сердечно сосудистой и легочной системы, почек и печени.
- Принимаемые медикаменты, включая НПВС, аспирин, антикоагулянты. Аллергологический анамнез.
- Наличие болей в грудной клетке или сердцебиения, одышки в покое и физической нагрузки, головокружения.
Минимальное физикальное обследование должно включать:
- Оценку жизненных показателей. Для примерного определения объема кровопотери у постели больного мы пользуемся весьма удобным методом, изложенным в руководствах по интенсивной терапии. При потери до 15 % объема циркулирующей крови единственным симптомом который может наблюдаться у пациента является тахикардия (учащение пульса не менее чем на 20 ударов в минуту) возникающая при переходи из положения лежа в вертикальное положение. При потере 20-25 % возникает ортостатическая гипотензия (падение давления на не менее 15 мм ртутного столба при переходи из горизонтального в вертикальное положение). При кровопотери более 30 % возникает гипотония и тахикардия в положении лежа на спине и олигурия. Кстати, для проведения ортостатической пробы даже не обязательно заставлять пациента вставать, его можно просто посадить на кровати с опущенными ногами.
- Пальпация, перкусия и аускультация живота (опухоли, болезненность, сосудистые шумы). Пальцевое ректальное исследование (образования, содержимое ампулы - стул, кровь, мелена). Оценка состояния дыхательной и сердечно сосудистой систем. Необходимо провести аускультацию тонов сердца т.к. например, при стенозе аортального клапана высока вероятность существования ангиоэктазий как возможного источника кровотечения.
Лабораторное исследование должно включать клинический анализ крови (необходимо помнить, что при остром кровотечении в первые часы эритроциты и гемоглобин не отражают истинного объема кровопотери), протромбиновый индекс, мочевину, креатинин и электролиты крови. Необходимо также определить группу крови и резус фактор и выполнить ЭКГ (у пациентов старше 50 лет и у лиц с жалобами со стороны сердечно-сосудистой системы).
После определения примерных объемов кровопотери, стабилизации витальных показателей и проведения первичных действий по восстановлению объема циркулирующей жидкости необходимо вплотную заняться определением источника кровотечения.
Первым делом необходимо исключить вероятность того, что мы имеем дело с кровотечением из верхнего отдела ЖКТ. Это может быть достигнута двумя способами:
- Эндоскопическое исследование (эзофагогастродуоденоскопия) является наиболее надежным способом исключения этого диагноза. Однако существует ряд недостатков этого метода: риск осложнений, неприятен для пациента и дорог, а в Российских условиях и не всегда доступен.
- Введение назогастрального зонда с аспирацией содержимого желудка так же с высокой степенью вероятности позволяет подтвердить или опровергнуть диагноз кровотечения. При получении желудочного содержимого с примесью желчи можно достаточно смело исключать кровотечение из верхних отделов ЖКТ. При отсутствие желчи в аспирате сохраняется возможность существования кровоточащей язвы ДПК без рефлюкса содержимого ДПК в желудок. Luk et al. сообщает, что вышеописанный метод позволяет поставить диагноз в 98% случаев кровотечения из язвы ДПК [19]. Cuellar et al. обнаружил язву ДПК с кровотечением только у одного пациента с аспиратом не содержащим кровь, но с присутствием желчи [6].
Дальнейшие действия должны быть направлены на выявления источника кровотечения в нижних отделах ЖКТ. Однако необходимо помнить, что по данным некоторых авторов в 20 % случаев точный источник кровотечения установить невозможно [26].
Из основных источников кровопотери встречаются:
- Дивертикулы толстой кишки 17- 40 % [14, 27]. Их чаще можно ожидать у пожилых людей. Кровотечение артериальное, безболезненное и часто останавливается самостоятельно. Дивертикулы обычно локализуются в левой половине толстой кишки. Однако при большом количестве крови и сгустков в кишке и множестве дивертикулов иногда определить "виновный" в кровотечении дивертикул практически не возможно.
- Сосудистые эктазии 2-30 % [14, 27]. Наиболее часто встречаются в проксимальном отделе толстой кишки (слепая кишка и правая половина ободочной в 70 % случаев [11]). Наблюдаются преимущественно у пожилых больных. Их появление обусловлено эктазией вен и капилляров обычного строения с наличием артерио-венозных анастомозов. При эндоскопическом исследовании они выглядят как плоские образования ярко-красного цвета.
- Различные виды колитов 9-21 % [14, 27]. Кровотечение редко бывает первым и единственным симптомом колитов (НЯК, болезнь Крона, инфекционные колиты, ишемический и радиационный колит). Чаще пациенты также жалуются на боли в животе, поносы, иногда тенезмы. Кроме того, на колит как причину кровотечения часто указывает анамнез.
- Неоплазия толстой кишки (в том числе состояние после полипэктомии) 11-14 % [14, 27]. Рак толстой кишки редко впервые проявляется кишечным кровотечением, такие сопутствующие симптомы как изменение характера и частоты стула, боли в животе, изменение веса, лихорадка, как правило сопровождают этот симптом или предшествуют ему.
- Аноректальные источники 4-10 % [14, 27]. При геморрое кровь чаще светлая, но может быть и со сгустками, не смешанна со стулом, часто замечается пациентом "на бумаге". Так по данным Воробьева Г.И. в 81 % случаев геморроидальное кровотечение проявлялась выделением алой крови без сгустков, у 17 % пациентов была темная кровь и только в 2 % наблюдений выделялась темная кровь со сгустками[1]. Анальная трещина дает похожую картину кровотечения, но, как правило, сопровождается выраженной болезненностью при дефекации.
- Источники в тонкой кишке 2-9 % [14, 27]. Как возможные источники можно назвать дивертикул Меккеля, болезнь Крона, сосудистые эктазии, туберкулез и опухоли тонкой кишки.
Рентгенологическое обследование (ирригография) при кровотечении не показана в связи с ее низкой информативностью и большими сложностями, которыми она создает для дальнейшего обследования [20].
В настоящее время основная роль в диагностике кровотечения отводится колоноскопии. До ее выполнения разумно выполнить аноскопию для исключения возможного источника кровотечения в анальном канале (геморрой, анальная трещина). Однако необходимо помнить, что обнаружение потенциального источника кровотечения не исключает возможности существования основного патологического очага в проксимальных отделах кишки.
Подготовка.
Вопрос о необходимости подготовки пациента с кровотечением часто ставит врачей в тупик из-за страха его усиления или возобновления. При продолжающемся активном кровотечении время дорого и необходимо предпринять попытку осмотра без затрат времени на подготовку, при остановившимся кровотечении вначале лучше очистить кишку. Осмотр без подготовки более сложен и связан с риском "пропуска" патологии (хотя кровь сама по себе хорошее слабительное и в ряде случаев кишка вполне доступна для исследования). Клизма связанна с ретроградным забросом крови в проксимальные отделы кишки, что может затруднить диагностику, кроме того она крайне тяжела для пациента с кровотечением (для адекватной очистки обычно выполняется 4-5 клизм). В связи с этим мы предпочитаем пероральное очищение препаратом "Фортранс" в количестве 4 литра за 3-4 часа. Иностранные авторы используют раствор полиэтиленгликоля перорально (в ряде случаев через назогастральный зонд) до "чистых вод". В одной из работ использовалась пероральная подготовка препаратом Golytely и было отмечено, что на подготовку в среднем требовалось 5-6 литров раствора и 3-4 часа времени [8] .
Некоторые исследователи выполняют колоноскопию и при остановившемся кровотечении без подготовки. Если сравнить уровень диагностики при колоноскопии выполнявшейся с и без подготовки то он сходен, 76-80 [9, 22] и 69-74 % [4, 15]. соответственно, однако единственный случай осложнения (перфорации) имел место в группе пациентов осмотренных без подготовки. В любом случае данных свидетельствующих о возможном усилении или рецидивe кровотечения в связи с подготовкой получено не было. Необходимо сказать, что ряд авторов отмечают и более высокую (до 90 %) диагностическую ценность колоноскопии [14].
Эндоскопическое лечение.
Эндоскопическое лечение включает коагуляцию биполярным (что предпочтительней) или монополярным электродом (или высокоэнергетическим лазером). Так же можно использовать местное введение вазоспастиков или склерозантов. Например, дивертикулярное кровотечение можно остановить введением 1-2 мл эпинефрина в разведении 1:20 000 в 4 квадрата вокруг дивертикула (этот метод может использоваться только при не глубоких дивертикулах с широким устьем) в сочетании с последующей коагуляцией видимого сосуда. В случае глубокого дивертикула с узким устьем его можно попытаться тампонировать кусочком гемостатической губки. Видимый сосуд коагулируется путем компрессии сосуда электродом и подачи коротких коагулирующих импульсов до его спадения. Такой подход позволяет добиться стойкого эндоскопического гемостаза в подавляющем большинстве случаев [8]. Подобный подход можно применять и при лечении ангиоэктазий. Однако данные об эффективности эндоскопического лечения ангиоэктазий широко варьируют. В одном исследовании у 5 из 16 пациентов с ангиоэктазиями пролеченными эндоскопически кровотечение рецидивировало [11]. Vernava et al. сообщая о 94 % случаев достижения успешного эндоскопического гемостаза отмечает уровень возникновения повторного кровотечения в 31 % [27]. В тоже время Santos et добился эндоскопического гемостаза в 76 % случаев и не наблюдал повторных кровотечений [24]. Применение высокоэнергетического лазера в терапии данной патологии по данным одних авторов высокоэффективно и безопасно, так Rosa et al., сообщает о 23 пациентов с ангиоэктазиями успешно пролеченных с помощью Nd:YAG лазера без каких либо осложнений [21]. В то же время по данным других исследователей это методика ассоциируется с высоким риском осложнений - до 10 % [23].
Фиксированный сгусток можно также обколоть раствором эпинефрина, снять диатермической петлей с последующей коагуляцией видимого сосуда. Подход к кровотечению из язв толстой кишки сходен - обкалывание с коагуляцией. Кровоточащий полип просто должен удаляться эндоскопически. При кровотечении из больших поверхностей (чаще при различных видах колитов) можно попытаться выполнить орошение спиртом, или 4 % формалином, бесконтактную (искровую) коагуляцию, возможно использование криотерапии, хотя необходимость в попытках эндоскопической остановки таких кровотечений возникает редко.
Ангиография.
Ангиография (с селективной канюляцией мезантариальной артерии) является альтернативным диагностическим методом у пациентов с кровотечением из нижнего отдела ЖКТ. По данным различных исследований диагностическая эффективность ангиографии колеблется в пределах 40-78 % [2, 3, 5, 16, 17]. Обязательным условием выполнением ангиографии является продолжающееся кровотечение, со скоростью, по крайней мере, 1мл в минуту. Хотя даже при отсутствии экстравазации контраста ангиография может указать на возможные источники кровотечения - например сосудистые эктазии. В качестве лечебных мероприятий направленных на остановку кровотечения применяется введение вазопресина (или других вазоконстрикторов), что приводит к остановки кровотечения в 90 % случаев, хотя его рецидив и достигает 50-70 % после прекращения введения препарата [31]. Отсутствие долговременного эффекта (да и высокий уровень осложнений - до 35 % [10]) привело к тому, что этот метод в последние годы применяется все реже и реже. Альтернативой является суперселективная эмболизация кровоточащего сосуда. Guy et al. сообщает о 90 % успеха при применении данной методики. По сообщениям ряда других авторов это методика позволяет обеспечить высокий процент устойчивого гемостаза при низком уровне осложнений [12].
Синцитография.
Синцитография с меченными эритроцитами. Чаще всего применяются эритроциты меченные технецием 99m. В отличии от ангиографии данная методика позволяет выявить незначительное кровотечение (минимальная скорость 0,1-0,4 мл в минуту [30]). При правильном выполнении чувствительность метода в определении места кровотечения достигает 97 % [25], хотя некоторые авторы сообщают об уровне неправильной локализации кровотечения в 25 % случаев [13]. Синцитография является хорошим методом для диагностики кровотечения из дивертикула Меккеля, чувствительность достигает 85-95 % [26]. Большим недостатком методики по сравнению с колоноскопией и ангиографией является невозможность проведения терапевтического вмешательства.
УЗИ, КТ и МРТ самостоятельной роли в диагностики кровотечения не играют, но их выполнение может помочь выявить образования, инфильтраты и аневризмы в брюшной полости, что может косвенно помочь в диагностике.
Медикаментозное лечение традиционно используется. Однако его эффективность в остановке кровотечения и особенно профилактики рецидива кровотечения весьма сомнительна. Введение свежезамороженной плазмы и тромбомассы и переливание эритроцитарной массы проводится по показаниям.
Оперативное лечение.
При массивном продолжающемся кровотечении и невозможности установить его источник применяется тотальная колэктомия в "слепую", которая, однако ассоциируется с неприемлемо высоким уровнем летальности. Гораздо лучшие результаты имеет отсроченная операция направленная на ликвидацию известного источника кровотечения [29].
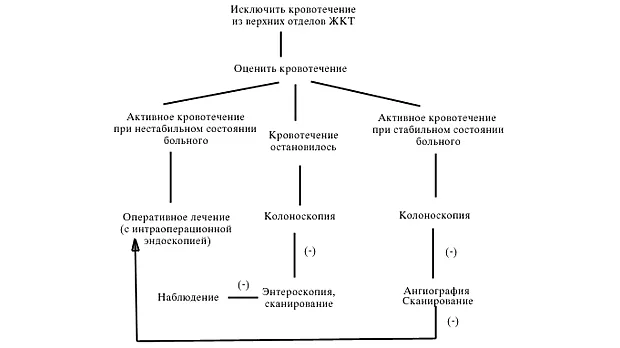
Основные этапы ведения больного с кровотечением из нижних отделов ЖКТ могут быть представлены в виде алгоритма (рис. 1).
Основной проблемой ведения таких больных в нашей клинике является труднодоступность методов обследования тонкой кишки (энтероскопии и радионуклеидного сканирования). Колоноскопия хотя и позволяет осмотреть часть подвздошной кишки не может заменить эти исследования. В последнее время широко обсуждается роль капсульной эндоскопии в диагностики кровотечения из тонкой кишки.
Вывод:
Список литературы:
- Воробьев Г.И. Шелыгин Ю.А. Благодарный Л.А. Геморрой. М: "Мирра-Пресс", 2002 -192 с.
- Britt L.G. , Warren L. and Moore O.F. (1983) Selective management of lower gastrointestinal bleeding. Am Surg 49:121-125
- Browder W. , Cerise E.J. and Litwin M.S. (1986) Impact of emergency angiography in massive lower gastrointestinal bleeding. Ann Surg 204:530-536.
- Caos A. , Benner K.G. and Manier J. et al. (1986) Colonoscopy after Golytely preparation in acute rectal bleeding. J Clin Gastroenterol 8:46-49.
- Colacchio TA, Forde KA, Patsos TJ, et al. Impact of modern diagnostic methods on the management of active rectal bleeding. Am J Surg 143;607-10.
- Cuellar R.E. , Gavaler J.S. and Alexander J.A. et al. (1990) Gastrointestinal tract hemorrhage. The value of a nasogastric aspirate. Arch Intern Med 150:1381-1384
- DeMarkles MP, Murphy JR. Acute lower gastrointestinal bleeding. Med Clin North Am 1993; 77: 1085-1100.
- Dennis M. Jensen, M.D., Gustavo A. Machicado, M.D., Rome Jutabha, M.D., and Thomas O.G. Kovacs, M.D. Urgent Colonoscopy for the Diagnosis and Treatment of Severe Diverticular Hemorrhage. The New England Jornal of Medicine, 2000. Vol.342:78-82.
- Forde K.A. (1981) Colonoscopy in acute rectal bleeding. Gastrointest Endosc 27:219-220.
- Gomes A.S. , Lois J.F. and McCoy R.D. (1986) Angiographic treatment of gastrointestinal hemorrhage: Comparison of vasopressin infusion and embolization. AJR 146:1031-1037.
- Gupta N; Longo WE; Vernava AMAngiodysplasia of the lower gastrointestinal tract: an entity readily diagnosed by colonoscopy and primarily managed nonoperatively. Dis Colon Rectum 1995 Sep;38(9):979-82.
- Guy G.E. , Shetty P.C. and Sharma R.P. et al. (1992) Acute lower gastrointestinal hemorrhage: Treatment of superselective embolization with polyvinyl alcohol particles. AJR 159:521-526.
- Hunter J.M. and Pezim M.E. (1990) Limited value of technetium 99m-labeled red cell scintigraphy in localization of lower gastrointestinal bleeding. Am J Surg 159:504-506.
- Jensen D.M. and Machicado G.A. (1997) Colonoscopy for diagnosis and treatment of severe lower gastrointestinal bleeding. Gastrointest Endosc Clin North Am 7:477-498.
- Jensen DM, Machicado GA. Diagnosis and treatment of severe hematochezia. The role of urgent colonoscopy after purge. Gastroenterology 1988; 95: 1569-1574.
- Koval G. , Genner K.G. and Rosch J. et al. (1987) Aggressive angiographic diagnosis in acute lower gastrointestinal hemorrhage. Dig Dis Sci 32:248-253.
- Leitman I.M. , Paul D.E. and Shires G.T. III (1989) Evaluation and management of massive lower gastrointestinal hemorrhage. Ann Surg 209:175-180.
- Longstreth GF: Epidemiology and outcome of patients hospitalized with acute lower gastrointestinal hemorrhage: a population-based study. Am J Gastroenterol 1997, 92: 419-424.
- Luk G.D. , Bynum T.E. and Hendrix T.R. (1979) Gastric aspiration in localization of gastrointestinal hemorrhage. JAMA 241:576-578.
- Richter JM, Christensen MR, Kaplan LM, Nishioka NS. Effectiveness of current technology in the diagnosis and management of lower gastrointestinal hemorrhage. Gastrointest Endosc 1995; 41: 93-98.
- Rosa I, Gordin J, Hagege Hetal. Endoscopic laser YAG treatment of recto-colic angiodysplasia: safety and efficacy [abstract]. Gastroenterology 2001; 120.
- Rossini F.P. , Ferrari A. and Spandre M. et al. (1989) Emergency colonoscopy. World J Surg 13:190-192.
- Rutgeerts P. , Van Gompel F. and Geboes K. et al. (1985) Long term results of treatment of vascular malformations of the gastrointestinal tract by Nd:YAG laser photocoagulation. Gut 26:586-593.
- Santos JC, Aprilli F, Guimaraes AS, Rocha JJ. Angiodysplasia of the colon: endoscopic diagnosis and treatment. Br J Surg 1988; 75: 256-258.
- Suzman M.S. , Talmor M. and Jennis R. et al. (1996) Accurate localization and surgical management of active lower gastrointestinal hemorrhage with technetium-labeled erythrocyte scintigraphy. Ann Surg 224:29-36
- Terdiman JP Colonoscopic management of lower Gastrointestinal Hemorage Current gustroenterology reports. Volume 3 (N5), October 2001.
- Vernava AM III, Moore BA, Longo WE, Johnson FE: Lower gastrointestinal bleeding. Dis Colon and Rectum 1997, 40: 846-858.
- Wilcox CM, Alexander LN, Clark WS: Prospective evaluation of the gastrointestinal tract in patients with iron deficiency and no systemic or gastrointestinal symptoms or signs. Am J Med 1997, 103: 405-409.
- Zuccaro G. Management of the adult patient with acute lower gastrointestinal bleeding. The Amer Journal of Gastroenterology, Volume 93 , Issue 8 , P. 1202-1208.
- Zuckerman D.A. , Bocchini T.P. and Birnbaum E.H. (1993) Massive hemorrhage in the lower gastrointestinal tract in adults: Diagnostic imaging and intervention. AJR 161:703-711.
- Zuckerman GR, Prakash C: Acute lower intestinal bleeding. Part II: etiology, therapy, and outcomes. Gastrointest Endosc 1999, 49: 228-238.
Статьи по теме
Рекомендуемые статьи
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.















.jpg)




.png)















Комментарии 1