- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Статьи: Инфекционный эзофагит: Клинические рекомендации РГА по диагностике и лечению
Более детально о каждом из инфекционных эзофагитов читайте по ссылкам:

Полный текст статьи:
Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению инфекционного эзофагита
В.Т. Ивашкин1, Н.Д. Ющук2, И.В. Маев2, А.С. Трухманов1, О.П. Алексеева3, Т.Л. Лапина1, С.С. Пирогов4, А.В. Ткачев5, А.А. Шептулин1
1ГБОУ ВПО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава РФ, Москва, Российская Федерация
2ГБОУ ВПО «Московский государственный медикостоматологический университет им. А.И. Евдокимова» Минздрава РФ, Москва, Российская Федерация 3Гастроэнтерологический центр Нижегородской областной клинической больницы им. Н.А. Семашко, Нижний Новгород, Российская Федерация
4Московский научноисследовательский онкологический институт им. П.А. Герцена, филиал ФГБУ «Национальный медицинский исследовательский радиологический центр» Минздрава РФ, Москва, Российская Федерация
5ГБОУ ВПО «Ростовский государственный медицинский университет», РостовнаДону, Российская Федерация
Diagnostics and treatment of infectious esophagitis:
clinical guidelines of the Russian gastroenterological association
V.T. Ivashkin1, N.D. Yuschuk2, I.V. Mayev2, A.S. Trukhmanov1, O.P. Alekseyeva3,
T.L. Lapina1, S.S. Pirogov4, A.V. Tkachev5, A.A. Sheptulin1
1 State educational governmentfinanced institution of higher professional education
«Sechenov First Moscow state medical university», Ministry of Healthcare of the Russian Federation, Moscow, the Russian Federation
2 State educational governmentfinanced institution of higher professional education «Yevdokimov Moscow State University of Medicine and Dentistry», Ministry of Healthcare of the Russian Federation, Moscow,
the Russian Federation
3 Gastroenterology center, Semashko Nizhny Novgorod regional clinical hospital, Nizhni Novgorod, the Russian Federation
4 Gertsen Moscow oncological research institute, branch Federal governmentfinanced institution
«National Medical Research Radiological Centre», Ministry of healthcare of the Russian Federation, Moscow, the Russian Federation
5 State educational governmentfinanced institution of higher professional education
«Rostov state medical university», Ministry of healthcare of the Russian Federation, RostovonDon, the Russian Federation
Методология
Методы сбора/селекции доказательств, использованные для разработки настоящих рекомендаций:
– поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
– доказательной базой для рекомендаций служили публикации, вошедшие в Кохрановскую библиотеку, базы данных EMBASE и MEDLINE. Глубина поиска составляла 5 лет.
Методы, использованные для оценки уровня и силы доказательств:
– консенсус экспертов;
– оценка значимости в соответствии с рейтинговой схемой и классификацией Оксфордского центра доказательной медицины (табл. 1 и 2).
Методы, использованные для анализа доказательств:
– обзоры опубликованных метаанализов;
– систематические обзоры с таблицами доказательств.
Таблица 1
Уровни доказательности (классификация Оксфордского центра доказательной медицины)
|
Уровень |
Тип данных |
|
1a |
Доказательства, полученные в метаанализах рандомизированных исследований |
|
1b |
Доказательства, полученные как минимум в одном рандомизированном исследовании |
|
2a |
Доказательства, полученные как минимум в одном хорошо спланированном контролируемом исследовании без рандомизации |
|
2b |
Доказательства, полученные как минимум в одном хорошо спланированном полуэкспериментальном исследовании другого типа |
|
3 |
Доказательства, полученные в хорошо спланированных не экспериментальных исследованиях, таких как сравнительные, корреляционные исследования и описания клинических случаев (случай–контроль) |
|
4 |
Доказательства, полученные из отчетов экспертных комиссий, на основе мнений или клинического опыта авторитетных специалистов |
Таблица 2
Рейтинговая схема для оценки силы рекомендаций
|
Сила |
Описание |
|
A |
По меньшей мере один метаанализ, систематический обзор или рандомизированное контролируемое исследование, оцененные как 1++, напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
|
B |
Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
|
C |
Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 2++ |
|
D |
Доказательства уровня 3 или 4 или экстраполированные доказательства из исследований, оцененных как 2+ |
Методы, использованные для формулирования рекомендаций:
– консенсус экспертов.
Экономический анализ:
– анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Методы валидизации рекомендаций:
– внешняя экспертная оценка;
– внутренняя экспертная оценка.
Описание методов валидизации рекомендаций
Предлагаемые рекомендации в предварительной версии были рецензированы независимыми экспертами, которым предложили прокомментировать прежде всего то, насколько интерпретация доказательств, лежащих в основе рекомендаций, доступна для понимания.
Получены комментарии со стороны врачей первичного звена и участковых терапевтов в отношении важности рекомендаций как рабочего инструмента повседневной практики с оценкой доходчивости их изложения.
Комментарии экспертов тщательно систематизировались и обсуждались председателем и членами рабочей группы. Каждый пункт анализировался и вносимые коррективы регистрировались. В случае их отсутствия указывались причины отказа от внесения изменений.
Консультация и экспертная оценка
Последние изменения в рассматриваемых рекомендациях были представлены для дискуссии в качестве предварительной версии на Российской гастроэнтерологической неделе в 2015 г.
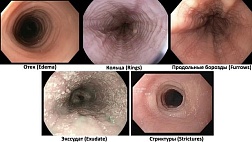
Инфекционный эзофагит (К20 по МКБ) может быть вызван грибковыми, вирусными, бактериальными или даже паразитарными агентами. К фактором риска относятся: применение антибиотиков и стероидов, химиотерапия и/ или лучевая терапия, злокачественные новообразования и синдромы иммунодефицита, включая синдром приобретенного иммунодефицита [1, 5, 9]. Характерно острое начало с появлением таких симптомов, как дисфагия и одинофагия. Возможны изжога, ощущение дискомфорта за грудиной, тошнота и рвота. Иногда наблюдаются боли в животе, анорексия, потеря веса и даже кашель. Этиология инфекционного эзофагита — преимущественно грибки рода Candida. Другие этиологические факторы включают цитомегаловирус и вирус герпеса [12].
Кандидозный эзофагит
Как правило, большинство случаев эзофагита связано с неинфекционными причинами, в основном с гастроэзофагеальной рефлюксной болезнью. Если выявляется инфекционный эзофагит, то следует прежде всего думать, что у данного пациента имеется то или иное нарушение иммунитета.
Хотя Candida считается представителем нормальной микрофлоры желудочнокишечного тракта человека, этот микроорганизм может стать причиной эзофагита. Связано это с нарушением защитных сил макроорганизма. В целом многие виды рода Candida могут вызывать развитие клинических синдромов, но чаще всего называют
C. albicans. Считается, что следует точно идентифицировать вид Candida, так как существуют межвидовые отличия, заключающиеся в большей или меньшей устойчивости к антигрибковой терапии.
Местный орофарингеальный кандидоз — это часто встречающаяся инфекция, регистрируемая преимущественно у детей и пожилых пациентов, лиц, имеющих зубные протезы, больных, получающих антибиотики, химиотерапевтическое лечение и/или лучевую терапию на область головы и шеи, у страдающих иммунодефицитными состояниями, такими как синдром приобретенного иммунодефицита (СПИД). Повышенный риск развития кандидоза имеется и у пациентов, применяющих ингаляционные стероиды [9].
Обычно к симптомам орофарингеального кандидоза относят потерю вкуса, боль при жевании и глотании, а также при попытке надеть зубные протезы. У некоторых больных симптомы отсутствуют.
Диагноз устанавливается главным образом при осмотре полости рта, в процессе которого обнаруживаются бляшки белого цвета, иногда творожистый налет, а под съемными зубны ми протезами — зоны гиперемии без бляшек. Подтверждением клинического диагноза служит выявление в соскобах со слизистой оболочки дрожжевых грибов обычно с псевдогифами при окраске по Граму или после обработки гидроксидом калия.
Кандидоз пищевода наиболее часто диагностируется у больных с гемобластозами, СПИДом, после трансплантации органов и у получающих стероидную терапию [4, 11]. При этом может наблюдаться и кандидоз полости рта, однако его отсутствие не исключает самостоятельный кандидоз пищевода. Кандидозный эзофагит встречается у больных общего профиля в 1–2% случаев, у страдающих сахарным диабетом 1го типа — в 5–10%, у больных СПИДом — в 15–30% [2].
Наиболее характерным симптомом кандидоза пищевода является одинофагия, т. е. боль по ходу пищевода при проглатывании пищи. Диагноз кандидозного эзофагита устанавливается, как правило, при эзофагоскопии, когда выявляются белые и белесоватожелтые бляшки и бляшкоподобные налеты на слизистой оболочке пищевода.
Зачастую участки белесоватого налета носят диффузный характер, и покрывают всю поверхность слизистой оболочки пищевода. Патогномоничным признаком кандидозного эзофагита является тот факт, что налет с трудом снимается биопсийными щипцами и после его удаления остаются участки осаднения слизистой оболочки.
При гистологическом исследовании биопсийного материала из пораженных участков видны дрожжевые грибы с псевдогифами, проникающими в эпителиальный слой слизистой оболоч ки. Иногда отмечается проникновение микроорганизма в глубокие слои стенки органа. Существует альтернативный способ диагностики — ex juvantibus, применяющийся, в частности, у больных СПИДом и заключающийся в пробном лечении системными противогрибковыми препаратами [2, 3].
Одинофагия, если она вызвана кандидозом, должна существенно уменьшиться или исчезнуть в течение 2–3 дней. Если симптомы не исчезают через 3–5 дней, необходимо провести эндоскопическое исследование со взятием биоптата для исключения коинфекции. Вероятность вирусной коинфекции составляет почти 50%. Цитомегаловирусная инфекция и инфекция вируса простого герпеса развиваются у ВИЧинфицированных пациентов в стадии СПИДа, когда количество CD4 составляет <200 клеток/ml [13]. Как было сказано, наиболее часто встречающийся вид грибов рода Candida, вызывающий кандидозный эзофагит, это C. albicans, хотя иногда могут выявляться и другие виды. Имеются единичные описания криптококкоза, гистоплазмоза, бластомикоза и аспергиллеза. Дифференциальную диагностику кандидозного эзофагита, помимо эзофагитов вирусной этиологии, следует проводить прежде всего с лекарственным эзофагитом, а последнее время и с эозинофильным эзофагитом.
Кандидоз пищевода — в основном вторичное местное проявление инфекции C. albicans. Риск заболевания увеличивается у пациентов с выраженным иммунодефицитом, у больных, принимающих ингаляционные кортикостероиды, и лиц с онкологическими заболеваниями. Данный вид эзофагита требует системной, но не местной противогрибковой терапии. В этой группе пациентов с симптомами одинофагии или дисфагии уместна эмпирическая противогрибковая терапия.
Эзофагогастродуоденоскопия (ЭГДС) может быть выполнена, если симптомы не стихают примерно после 3 дней лечения, его продолжительность составляет 2–3 недели. Внутривенная терапия может оказаться необходимой у пациентов с тяжелой формой заболевания, которые не могут принимать препараты перорально [2].
Рекомендуемый пероральный препарат флуконазол следует назначать с начальной дозы 400 мг, затем по 200–400 мг один раз в день в течение 2–3 недель, но в упорных случаях применяют и другие азолы, такие как позаконазол, вориконазол или итраконазол в виде раствора. Иные лекарства, в том числе эхинокандины или амфотерицин B, также весьма эффективны [2, 5]. Амфотерицин может использоваться для лечения кандидозного эзофагита в период беременности, что специально отражено в показаниях к клиническому применению препарата. Надо подчеркнуть, что азолы являются тератогенными и не должны использоваться особенно в течение первого триместра беременности. К сожалению, нет данных относительно применения эхинокандинов во время беременности.
В общем, короткий курс терапии азолами при кандидозе пищевода редко приводит к значительным неблагоприятным последствиям. Отмечаются главным образом желудочнокишечные симптомы, в том числе боль в животе, тошнота, рвота и диарея.
Эзофагит, вызванный вирусом простого герпеса
Поражение пищевода вирусом простого герпеса (ВПГ) обычно наблюдается при нарушениях иммунитета, но иногда возможно у здоровых лиц. Как правило, оно обусловлено ВПГ типа 1, хотя сообщалось и о ВПГ типа 2. ВПГэзофагит наиболее часто встречается у реципиентов при трансплантации органов и пересадке костного мозга [5, 10].
Герпетический эзофагит является в основном следствием реактивации ВПГ с распространением вируса в пищевод через блуждающий нерв или путем прямого проникновения инфекции из полости рта в пищевод. Многие больные жалуются на одинофагию и/или дисфагию. Лихорадка и загрудинная боль возможны примерно в 50% случаев. Пациенты могут иметь также сопутствующий herpes labialis или язвы ротоглотки.
Диагноз герпетического эзофагита основывается, как правило, на заключении эндоскопического исследования, выводы которого подтверждаются гистологически. Поражения, обычно в виде неглубоких изъязвлений менее 2 см в диаметре, вовлекают слизистую оболочку среднеи нижнегрудного отделов пищевода. Эти язвы четко отграничены от окружающей слизистой оболочки и имеют вид «кратера», покрытого желтоватым налетом, могут располагаться цепочкой; кроме того, может выявляться циркулярный эрозивный эзофагит. Биоптаты должны быть взяты из края изъязвления, где скорее всего будут наблюдаться признаки вирусного цитопатического действия.
При гистологическом исследовании отмечаются многоядерные гигантские клетки с ядрами в виде «матового стекла» и эозинофильными включениями. Дополнительное обследование может предусматривать иммуногистохимический анализ на гликопротеины ВПГ [6].
Лечение при ВПГэзофагите зависит от патологии, лежащей в основе иммунного дефицита. Спонтанное выздоровление чаще всего наблюдается в течение 1–2 недель у больных без нарушения иммунитета, хотя некоторые из них могут реагировать более быстро, если приступить к терапии с короткого курса перорального применения ацикловира 200 мг 5 раз в сутки или по 400 мг 3 раза в день в течение 1–2 недель [6, 11]. Пациенты с нарушениями иммунитета должны получать лечение начиная с курса перорального приема ацикловира 400 мг 5 раз в день в течение 2–3 недель. Может быть также назначен фамицикловир 500 мг 3 раза в день или валацикловир по 1 г 3 раза в сутки. Больным с тяжелой одинофагией может потребоваться госпитализация для парентерального введения ацикловира 5 мг/кг
3 раза в день в течение 1–2 недель. Тех, кто демонстрирует быстрое улучшение, можно перевести на пероральную терапию. Пациенты, которые не реагируют на лечение, вероятно, заражены штаммом вируса, устойчивого к воздействию ацикловира в результате мутаций в генах тимидинкиназы или ДНКполимеразы ВПГ. Вирусы с мутациями тимидинкиназы, как правило, обладают перекрестной устойчивостью к другим препаратам этого класса. В этом случае вариантом может быть терапия фоскарнетом [6].
Цитомегаловирусный эзофагит
Цитомегаловирус (ЦМВ) — это, как и вирус простого герпеса, член семейства Herpesviridae. ЦМВэзофагит наблюдается у пациентов, перенесших трансплантацию, находящихся на длительном диализе, ВИЧинфицированных или у тех, кто находится на длительной стероидной терапии. До сих пор не описано ни одного случая ЦМВэзофагита у лиц без иммунных нарушений. Среднее время развития заболевания после трансплантации органов составляет около 6 месяцев [10]. У больных, перенесших трансплантацию костного мозга, ЦМВинфекция может развиться в среднем через 3 месяца или даже гораздо раньше. Исследования показывают, что около 80% жителей Земли являются ЦМВположительными [5].
Патогенез цитомегаловирусной инфекции может включать три механизма. Около 60% случаев представляет первичная инфекция, которая у пациентов с нормальным иммунитетом не вызывает вообще или вызывает минимально выраженные симптомы и, таким образом, ЦМВ может сохраняться в латентной форме в большинстве органов. Примерно в 10–20% в группе с латентно существующей вирусной инфекцией, когда иммунная система хозяина оказывается под угрозой, наблюдается реактивация вируса. Также в 10–20% имеет место суперинфекция [7, 8].
ЦМВэзофагит характеризуется такими симптомами, как лихорадка, одинофагия, тошнота, и иногда жгучая загрудинная боль. ЭГДС обычно выявляет большие одиночные изъязвления или эрозивные участки слизистой оболочки в средне и нижнегрудном отделах пищевода. Язвы пищевода при ЦМВинфекции, как правило, оказываются линейными или продольными и достаточно глубокими.
Дополнительное обследование предусматривает гистологический анализ биопсийного материала и демонстрирует разрушение ткани и наличие внутриядерных или внутриклеточных включений вируса.
Лечение при ЦМВ-эзофагите включает основной курс в течение 3–6 недель, оптимальная продолжительность не определена. Необходимость и длительность поддерживающей терапии являются предметом дальнейшего обсуждения. В общем для достижения ремиссии применяют внутривенное введения ганцикловира 5 мг/кг или фоскарнета 90 мг/кг. В схему поддерживающего лечения у пациентов с рецидивирующим характером заболевания входит пероральный прием 900 мг валганцикловира 2 раза в день. При рецидиве перед поддерживающей терапией вновь требуется провести основной курс лечения [7, 10].
Список литературы:
Статьи по теме
Рекомендуемые статьи
Гематохезия
наличие неизмененной крови в стуле
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.















.jpg)




.png)















Комментарии