- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Статьи: РЕЗУЛЬТАТЫ ЭНДОСКОПИЧЕСКОЙ ОЦЕНКИ ПИЩЕВОДНОЖЕЛУДОЧНОГО ПЕРЕХОДА ПРИ ГАСТРОЭЗОФАГЕАЛЬНОЙ РЕФЛЮКСНОЙ БОЛЕЗНИ ДО И ПОСЛЕ АНТИРЕФЛЮКСНЫХ ОПЕРАЦИЙ
| Авторы: | О.Б. Оспанов, И.С. Волчкова 1 2011г. |
| Об авторах: |
1. Национальный научный медицинский центр МЗ РК (г. Астана) |
Полный текст статьи:
14.00.00 медицинские и фармацевтические науки
УДК 616.329-002-072.1-089
РЕЗУЛЬТАТЫ ЭНДОСКОПИЧЕСКОЙ ОЦЕНКИ ПИЩЕВОДНОЖЕЛУДОЧНОГО ПЕРЕХОДА ПРИ ГАСТРОЭЗОФАГЕАЛЬНОЙ РЕФЛЮКСНОЙ БОЛЕЗНИ ДО И ПОСЛЕ АНТИРЕФЛЮКСНЫХ
ОПЕРАЦИЙ
О.Б. Оспанов, И.С. Волчкова Национальный научный медицинский центр МЗ РК (г. Астана)
Авторы произвели сравнение результатов эндоскопического исследования у больных до и после антирефлюксных операций. В результате исследования установлено, что через 1 месяц после антирефлюксных операций явления рефлюкс-эзофагита у пациентов с эрозивной формой гастроэзофагеальной рефлюксной болезни наблюдаются у 17,4 % пациентов основной группы и у 20,6 % контрольной группы, а через 6 месяцев признаков эзофагита в основной группе не наблюдали, в то время как в контрольной группе наблюдали явления эзофагита у 17,6 % пациентов.
Ключевые слова: эндоскопическое исследование, гастроэзофагеальная рефлюксная болезнь, антирефлюксные операции, оценка результатов.
Оспанов Орал Базарбаевич — доктор медицинских наук, профессор, руководитель научно-исследовательского отдела реконструктивной хирургии и интенсивной терапии ННМЦ МЗ РК, e-mail: VolchkovaIS@mail.ru
Волчкова Ирина Сергеевна — кандидат медицинских наук, ассистент кафедры общей хирургии АО «Медицинский университет Астана», e-mail: VolchkovaIS@mail.ru
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) в настоящее время считают одной из наиболее распространенных заболеваний желудочно-кишечного тракта [1]. Эндоскопические методы оценки слизистой оболочки пищевода и замыкательной функции пищеводно-желудочного перехода остаются наиболее информативными для выбора метода лечения и оценки результатов антирефлюксных операций.
Цель исследования: эндоскопически оценить результаты выполненных антирефлюксных операций.
Материалы и методы. Сравнительному анализу подлежали больные, которым была выполнена лапароскопическая тотальная фундопликация. Все больные (n = 72) по использованному методу фундопликации были разделены на две группы: первая — основная группа (А) (n = 30), где использовался разработанный метод лапароскопической тотальной фундопликации с миотоническим компонентом манжетки (ЛТФМК), вторая — контрольная группа_(Б) (n = 42), в которой применялась лапароскопическая тотальная фундопликация (ЛТФН) типа Ниссена.
Эндоскопическое исследование уточняло диагноз путем оценки состояния слизистой оболочки, определения границы слизистой оболочки пищевода и желудка. При эзофагоскопии пищеводно-желудочное соединение обнаруживали выше диафрагмы, выявляли недостаточность замыкательного аппарата кардии и заброс желудочнокишечного содержимого в пищевод. При осмотре кардии эндоскопом на инверсии (ретрофлексии — ретроградно со стороны дистальных отделов желудка) возможна точная оценка вида грыжи и ее особенностей.
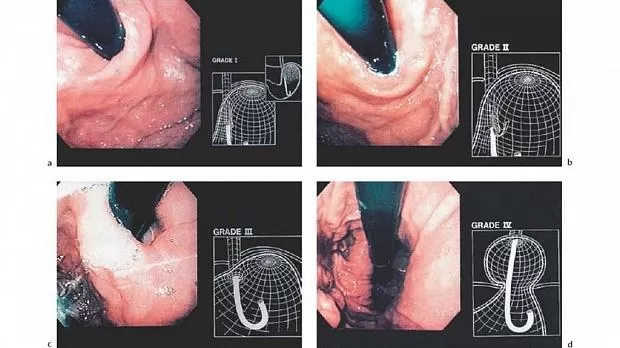
При этом определяли до фундопликации и после неё состояние гастроэзофагеального створчатого клапана (ГЭСК) Губарева (Gastroesophageal flap valve — GEFV) по классификации Hill L. D. и соавт. [2].
По этой классификации определяли 4 градации: I и II степень оценивали как норму, а III и IV степени определяли как патологию.
При I степени складка-створка на малой кривизне желудка была рядом с эндоскопом и плотно охватывала его. При II степени складка-створка также определялась, но наблюдались периоды открытия и быстрого закрытия отверстия вокруг эндоскопа. При III степени складки-створки не было видно, и эндоскоп не был обжат тканями — отмечалось зияющее отверстие пищевода, ось которого была не параллельна, а чаще перпендикулярна малой кривизне, со смещением ближе к дну желудка. Для IV степени GEFV было характерно отсутствие складки-створки, просвет пищевода постоянно зиял рядом с эндоскопом и находился в самой верхней части желудка, которая, как правило, была выше контурирующих через стенку желудка ножек диафрагмы.
Состояние эпителия и степень эзофагита мы определяли по старой и новой классификации. Это было связано с тем, что классификация Савари-Миллера отражала преимущественно глубину поражения эпителия, а Лос-Анджелесская классификация — преимущественно распространенность поражения. По Лос-Анджелесской классификации пищевод Барретта мог быть при любой степени эзофагита. Различный тип шрифта и терминов (стадия и степень) позволяли не путать данные классификации при описании.
Стадии по Савари-Миллеру:
• I стадия — округлые и продольные поражения, которые не сливаются
и распространяются от Z-линии к слизистой оболочке пищевода;
• II стадия — сливающиеся транзиторные поражения в зоне Z-линии,
не захватывающие всю поверхность слизистой оболочки;
• III стадия — язвенные поражения, сливающиеся в нижней части пищевода
и охватывающие всю поверхность слизистой оболочки;
• IV стадия — хронические язвенные поражения пищевода, фиброзный
стеноз, укорочение пищевода, пищевод Барретта.
По Лос-Анджелесской классификации различали:
• степень А — одно (или более) поражение слизистой оболочки менее 5 мм, ограниченное пределами складки слизистой оболочки;
• степень В — одно (или более) поражение слизистой оболочки более 5 мм, ограниченное пределами складки слизистой оболочки;
• степень С — одно (или более) поражение слизистой оболочки,
распространяющееся на 2 и более складки слизистой оболочки, но занимает менее 75 % окружности пищевода;
• степень D — одно (или более) поражение слизистой оболочки,
распространяется на 75 % и более окружности пищевода.
Для ГЭРБ и грыжи пищеводного отверстия диафрагмы (ГПОД) были характерны следующие эндоскопические данные:
1. уменьшение расстояния от передних резцов до кардии (укорочение пищевода);
2. наличие грыжевой полости;
3. наличие «второго входа» в желудок;
4. зияние или неполное смыкание кардии;
5. транскардиальные миграции (пролапс) слизистой оболочки;
6. гастроэзофагеальный и дуоденогастроэзофагеальный рефлюкс;
7. признаки грыжевого гастрита и рефлюкс-эзофагита (РЭ);
8. наличие контрактильного кольца (Шацкого);
9. наличие очагов эктопии эпителия — «пищевод Баррета».
Эзофагоскопия давала возможность получения сведений морфологического порядка и была особенно полезна для оценки выраженности рефлюкс-эзофагита. Прямые визуальные свидетельства его наличия (гиперемия и эрозия слизистой оболочки пищевода, зияние кардии и т. д.) были более достоверны, чем рентгенологические признаки. В сомнительных случаях при подозрении на рак пищевода взятие и исследование биопсийного материала позволяло установить диагноз.
В результате исследования оценивалось состояние слизистой оболочки пищевода, желудка, 12-перстной кишки, диагностировали степень тяжести эзофагита, а также осложнения ГЭРБ. Констатировали наличие язв, эрозий, опухолей пищевода, желудка и 12-перстной кишки, определяли их вид, размеры, локализацию. Проводили косвенную диагностику недостаточности кардии, ахалазии и аномалии пищевода, грыжи пищеводного отверстия диафрагмы, дуоденогастрального и гастроэзофагеального рефлюксов. Во время фиброгастродуоденоскопии проводили прицельную биопсию из слизистой оболочки кардиального отдела пищевода для верификации диагноза эзофагита, пищевода Баретта и опухоли пищевода.
Результаты и обсуждение. Эндоскопические методы позволили довести процент выявления ГЭРБ до 90,28 %. В 9,72 % был установлен эндоскопически негативный ГЭРБ, который подтвержден при проведении суточной рН-метрии.
Ценные сведения об эффективности антирефлюксных операций мы получали из рутинного внутрипросветного эндоскопического обследования пищеводножелудочного перехода. На рис. 1 показана эндоскопическая картина до и после оперативного вмешательства.
Рис. 1. Эндоскопическая картина состояния функциональной кардии: а) до антирефлюксной операции, б) после антирефлюксной операции через 6 месяцев. Стрелка показывает дополнительное сужение на желудке за счет ножек диафрагмы
На рис. 1а при эндоскопии через постоянно зияющее кольцо пищеводно-желудочного соединения видна дооперационная аксиальная кардиальная грыжа, которая определяется в виде дополнительного сужения, обусловленного сдавлением стенки желудка ножками диафрагмы. После операции (б) — кардия находится в сомкнутом состоянии, но легко открывается при дополнительной инсуфляции воздуха.
При фиброэзофагогастродуоденоскопии через 4 недели после операции наблюдали снижение частоты и тяжести эзофагита в обеих группах (табл. 1).
Таблица 1
Эндоскопические данные у больных с эрозивной формой ГЭРБ после
антирефлюксных операций*
Форш ГЭРБ показатели СЇЄПІНИ повреждений Через 1мес Через 6 мес
Основная гр'уппа. и = 30 Контрольная труппа п = 42 Основная группа п = 30 Контрольная группа а = 42
Эрозивная фор>іа (до операинн) 23 (76.7 %) 34 (30.90 о) 23 (76,7%) 34 («0,9%)
Нет признаков повреждения слизистой ооолочки пищевода после операции 22(73,3%) 51 (73,8%) 26 (£6,7 %) 32(76,2%)
[ степень 4 (17,4 %) 7 (20г6 %} 0 6(17.6 %)
II степ-ень 0 0 0 0
III степень 0 0 0 0
IV степень** 4 4 4 4
Пищевод Барретта 4(13.3 %) 4 (9.5 %) 4(13.3%) 4(9.5%)
Примечание. * Пациенты с неэрозивной (эндоскопически негативной) формой не включены; ** ГУстепень эзофагита включала после операции только пациентов с пищеводом Барретта.
Через 1 месяц среди пациентов с эрозивной формой ГЭРБ эзофагит 1 стадии ^М) или А) степени (ЬА) выявлен у 4 (17,4 %) в первой и у 7 (20,6 %) второй группы (Р > 0,05). Через 6 месяцев в основной группе явлений эрозивного эзофагита не было выявлено, что
свидетельствовало об устранении рефлюкс-эзофагита и полном заживлении дефектов в слизистой оболочке пищевода. В контрольной группе также отмечалась явная положительная динамика в состоянии пищеводного эпителия, но у 6 (17,6 %) пациентов через 6 и 12 месяцев мы наблюдали остаточные явления эрозивного эзофагита 1 стадии ^М) или А) степени (ЬА). Но данные проявления были значительно меньшие, чем до операции, когда наблюдали 3-4 стадию ^М) или С—D) степени (ЬА).
При контрольном обследовании пациентов в слизистой оболочке полностью исчезал воспалительный компонент, который выявлялся до операции по яркой гиперемии слизистой с языками метаплазированного эпителия (рис. 2), а зона метаплазии явно выявлялась по характерному рисунку в слизистой оболочке.
Рис. 2. Дооперационный макроскопический вид участков кишечной метаплазии, на фоне гиперемии слизистой, в виде подъема Z-линии в виде «языков» более 3 см
В отдаленном послеоперационном периоде также отсутствовали случаи развития дисплазии пищеводного эпителия.
Эндоскопические данные у пациентов с пищеводом Барретта, который был выявлен и подтвержден морфологически у четырех пациентов в основной и четырех в контрольной группах, указывали на положительный эффект выполненных фундопликаций. Всем больным с пищеводом Барретта была выполнена аргоноплазменная коагуляция в течение 1-3 месяцев после операции.
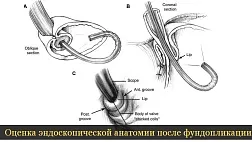
Оценивали после антирефлюксных операций восстановление нормального состояния ГЭСК по Hill L. D. (рис. 3). При этом, если в основной группе у 30-ти (100 %) пациентов наблюдали 1-2 степень состояния ГЭСК, то в контрольной группе у двух (4,8 %) пациентов через 6 месяцев и через 1 год наблюдали 3 степень состояния ГЭСК, что было связано с чрезмерно свободным наложением манжетки. По нашему мнению, отсутствие регулирующего механизма натяжения манжетки и относительно слабый мышечный слой дна желудка по сравнению с мышечным компонентом разработанной антирефлюксной манжетки приводит через несколько месяцев, к «болтающейся» на пищеводе фундопликационной манжетке и является причиной рецидива изжоги.
Рис. 3. Состояние ГЭСК после фундопликации при эндоскопии в положении ретрофлексии эндоскопа а) до операции, б) после операции
По рис. 3 определяется до операции (а) отсутствие складки-створки, зияние кардии выше контурирующих диафрагмальных ножек (аксиальная грыжа), а после операции (б) видно, что аксиальная грыжа устранена, эндоскоп плотно обжимают ткани кардии и как в норме отверстие пищевода впадает значительно ниже дна желудка.
Выводы
1. Через 1 месяц после антирефлюксных операций явления рефлюкс-эзофагита у пациентов с эрозивной формой ГЭРБ наблюдаются у 17,4 % пациентов основной группы и у 20,6 % контрольной группы, а через 6 месяцев признаков эзофагита в основной группе не наблюдали, в то время как в контрольной группе наблюдали явления эзофагита у 17,6 % пациентов.
2. Признаками, свидетельствующими о восстановлении анатомических взаимоотношений в области НПС после операции, являлось выявление 1-2 степени эндоскопического состояния ГЭСК, по Hill L. D., у 100 % оперированных по разработанной методике и у 95,2 % — в контрольной группе..
Список литературы:
Рекомендуемые статьи
Эластография при эндосонографии (ЭУС или эндоУЗИ)
Эластография (эластосонография) – метод виртуальной пальпации (технология улучшенной визуализации при ЭУС диагностике), позволяющий дифференцировать злокачественные и доброкачественные поражения лимфоузлов. Основана на принципе, что более мягкие ткани при сжатии легче деформируются, это позволяет объективно оценить консистенцию ткани, показать различия в плотности между нормальными и патологически измененными тканями.
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.


.jpg)




.png)

















Комментарии