- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы

Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Статьи: Система поддержки принятия врачебных решений. Гастроэнтерология: Клинические протоколы лечения / Составители: Д.С. Бордин, К.А. Никольская, Бакулин И.Г. ГБУ «НИИОЗММ ДЗМ», 2021
| Авторы: | Бордин Д. С., Бакулин И. Г., Березина О. И., Быкова С. В., Винницкая Е. В., Гуляев П. В., Дубцова Е. А., Князев О. В., Кучерявый Ю. А., Ливзан М. А., Маев И. В., Никонов Е. Л., Никольская К. А., Осипенко М. Ф., Сабельникова Е. А., Селезнева Э. Я., Скворцова Т. А., Эмбутниекс Ю. В. 2021г. |

Полный текст статьи:
- Хронический гепатит и циррозы
- Гастроэзофагеальная рефлюксная болезнь
- Другие формы холецистита
- Желчнокаменная болезнь
- Неинфекционный энтерит и колит
- Хронический гастрит
- Хронический панкреатит
- Язвенная болезнь желудка и/или двенадцатиперстной кишки
СИСТЕМА ПОДДЕРЖКИ ПРИНЯТИЯ ВРАЧЕБНЫХ РЕШЕНИЙ
ГАСТРОЭНТЕРОЛОГИЯ
Клинические протоколы лечения
Согласовано: Бордин Д.С., д. м. н., профессор, главный внештатный специалист гастроэнтеролог Департамента здравоохранения города Москвы, руководитель отдела патологии поджелудочной железы, желчных путей и верхних отделов пищеварительного тракта ГБУЗ МКНЦ имени А.С. Логинова ДЗМ
Правительство Москвы
Комплекс социального развития города Москвы Департамент здравоохранения города Москвы
АНО «Центр аналитического развития социального сектора»
Бордин Д. С., Бакулин И. Г., Березина О. И., Быкова С. В., Винницкая Е. В., Гуляев П. В., Дубцова Е. А., Князев О. В., Кучерявый Ю. А., Ливзан М. А., Маев И. В.,
Никонов Е. Л., Никольская К. А., Осипенко М. Ф., Сабельникова Е. А., Селезнева Э. Я., Скворцова Т. А., Эмбутниекс Ю. В.
СИСТЕМА ПОДДЕРЖКИ ПРИНЯТИЯ ВРАЧЕБНЫХ РЕШЕНИЙ
ГАСТРОЭНТЕРОЛОГИЯ
Клинические протоколы лечения
Москва 2021
УДК 616-082:616.3-008.1 ББК 53.0/57.8
С 34
Организация-разработчик:
АНО «Центр аналитического развития социального сектора»
Рецензенты:
Бакулин И. Г., Кучерявый Ю. А., Ливзан М. А., Маев И. В., Осипенко М. Ф.
С 34 Система поддержки принятия врачебных решений. Гастроэнтерология: Клинические протоколы лечения / Составители: Д.С. Бордин, К.А. Никольская, Бакулин И.Г. [и др.]. – М.: ГБУ «НИИОЗММ ДЗМ», 2021. – 136 с.
Данные методические рекомендации предназначены для врачей общей практики и врачей-терапевтов.
Данный документ является собственностью Департамента здравоохранения города Москвы, не подлежит тиражированию и распространению без соответ- ствующего разрешения.
ISBN 978-5-907404-18-2 УДК 616-082:616.3-008.1 ББК 53.0/57.8
ISBN 978-5-907404-18-2
© Департамент здравоохранения города Москвы, 2021
© АНО «Центр аналитического развития социального сектора», 2021
© ГБУ «НИИОЗММ ДЗМ», 2021
Составители:
Бордин Дмитрий Станиславович – д.м.н., главный внештатный специалист гастроэнтеролог Департамента здравоохранения города Москвы, заведующий отделом патологии поджелудоч- ной железы, желчных путей и верхних отделов пищеварительного тракта МКНЦ имени А.С. Логи- нова, профессор кафедры пропедевтики внутренних болезней и гастроэнтерологии, ФГБОУ ВО Московский государственный медико-стоматологический университет им. А.И. Евдокимова, Москва, профессор кафедры поликлинической терапии и семейной медицины ФПДО, ФГБОУ ВО Тверской государственный медицинский университет Минздрава России, Тверь;
Бакулин И. Г. – д. м. н., профессор, заведующий кафедрой пропедевтики внутренних болезней, гастроэнтерологии и диетологии Федерального государственного бюджетного образователь- ного учреждения высшего образования «Северо-Западный государственный медицинский университет имени И. И. Мечникова» Министерства здравоохранения Российской Федерации;
Березина О. И. – к. м. н., старший научный сотрудник лаборатории функциональной диагно- стики заболеваний пищевода и желудка ГБУЗ МКНЦ имени А. С. Логинова ДЗМ;
Быкова С. В. – к. м. н., заведующий отделением лечения невоспалительных заболеваний кишеч- ника ГБУЗ МКНЦ имени А. С. Логинова ДЗМ; ведущий специалист НИИОЗММ;
Винницкая Е. В. – д. м. н., заведующий отделом заболеваний печени ГБУЗ МКНЦ имени А. С. Логинова ДЗМ;
Гуляев П. В. – д. м. н., главный врач Государственного бюджетного учреждения здравоохране- ния города Москвы «Консультативно-диагностический центр № 5 Департамента здравоохра- нения города Москвы»
Дубцова Е. А. – д. м. н., заведующий отделением патологии поджелудочной железы и желчевы- водящих путей ГБУЗ МКНЦ имени А. С. Логинова ДЗМ;
Князев О. В. – д. м. н., заведующий отделением лечения воспалительных заболеваний кишеч- ника ГБУЗ МКНЦ имени А. С. Логинова ДЗМ;
Кучерявый Ю. А. – к. м. н., доцент кафедры пропедевтики внутренних болезней и гастроэнтерологии Федерального государственного бюджетного образовательного учреж- дения высшего образования «Московский государственный медико-стоматологический уни- верситет имени А. И. Евдокимова» Министерства здравоохранения Российской Федерации, заведующий отделением гастроэнтерологии, Ильинская больница;
Ливзан М. А. – д. м. н., профессор, заведующий кафедрой факультетской терапии, ректор Феде- рального государственного бюджетного образовательного учреждения высшего образова- ния «Омский государственный медицинский университет» Министерства здравоохранения Российской Федерации;
Маев И. В. – д. м. н., профессор, заведующий кафедрой пропедевтики внутренних болезней и гастроэнтерологии лечебного факультета, проректор по учебной работе Федерального госу- дарственного бюджетного образовательного учреждения высшего образования «Московский государственный медико-стоматологический университет имени А. И. Евдокимова» Министер- ства здравоохранения Российской Федерации, академик РАН;
Никонов Е. Л. – д.м.н., профессор, заведующий кафедрой гастроэнтерологии Факультета допол- нительного профессионального образования (ФДПО) Российского национального исследова- тельского медицинского университета (РНИМУ) им. Н.И. Пирогова;
Никольская К. А. – к. м. н., старший научный сотрудник отделения патологии поджелудочной железы и желчевыводящих путей ГБУЗ МКНЦ имени А.С. Логинова ДЗМ;
Осипенко М. Ф. – д. м. н., профессор, заведующий кафедрой пропедевтики внутренних болезней Федерального государственного бюджетного образовательного учреждения высшего образо- вания «Новосибирский государственный медицинский университет» Министерства здравоох- ранения Российской Федерации;
Сабельникова Е. А. – д. м. н., заместитель директора по научной работе ГБУЗ МКНЦ имени А. С. Логинова ДЗМ;
Селезнева Э. Я. – д. м. н., заведующий дневным стационаром ГБУЗ МКНЦ имени А. С. Логинова ДЗМ;
Скворцова Т. А. – к. м. н., главный внештатный детский специалист гастроэнтеролог Департа- мента здравоохранения города Москвы, заведующий отделением гастроэнтерологии Государ- ственного бюджетного учреждения здравоохранения города Москвы «Морозовская детская городская клиническая больница Департамента здравоохранения города Москвы»;
Эмбутниекс Ю. В. – д. м. н., заведующий отделением патологии верхних отделов пищеваритель- ного тракта ГБУЗ МКНЦ имени А. С. Логинова ДЗМ.
ХРОНИЧЕСКИЙ ГЕПАТИТ И ЦИРРОЗЫ 05
ГАСТРОЭЗОФАГЕАЛЬНАЯ РЕФЛЮКСНАЯ БОЛЕЗНЬ 25
ДРУГИЕ ФОРМЫ ХОЛЕЦИСТИТА 41
ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ 50
НЕИНФЕКЦИОННЫЙ ЭНТЕРИТ И КОЛИТ 62
ХРОНИЧЕСКИЙ ГАСТРИТ 80
ХРОНИЧЕСКИЙ ПАНКРЕАТИТ 94
ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКА И/ИЛИ
ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ 116
ХРОНИЧЕСКИЙ ГЕПАТИТ И ЦИРРОЗЫ
1 Заболевание 7
2 Диагностика 8
2.1. Жалобы и анамнез заболевания 8
2.2. Осмотр врача 11
2.3. Предварительный диагноз и дифференциальный
диагноз 11
2.4. Критерии направления на срочную
госпитализацию 12
2.5. Обследования 12
2.6. Консультации специалистов 13
2.7. Постановка клинического диагноза 13
2.8. Показания для направления (для дальнейшего
ведения пациента) 13
2.9. Критерии оценки качества и сроков постановки диагноза 14
3 Лечение 14
3.1. Немедикаментозное лечение 14
3.2. Медикаментозное лечение 15
3.3. Показания к хирургическому лечению 15
4 Наблюдение и ведение 15
4.1. Хроническое течение гепатита и цирроза печени 15
4.2. Обострение хронического заболевания 18
4.3. Критерии оценки качества наблюдения и ведения 18
5 Приложения 19
5.1. Литература 19
5.2. Список сокращений 21
5.3. Термины и определения 22
5.4. Другие приложения 22
Хронический гепатит – полиэтиологическое диффузное заболевание печени, обусловленное первичным поражением гепатоцитов, продолжа- ющееся без улучшения не менее 6 месяцев и характеризующееся вос- палительно-дистрофическими, фиброзными и некротическими измене- ниями ткани и клеток печени без нарушения дольковой архитектоники печени и признаков портальной гипертензии.
Код/коды по МКБ10, диагноз/диагнозы
• К71.9 Токсическое поражение печени неуточненной этиологии
• K73.9 Хронический гепатит неуточненный
• K70.1 Хронический гепатит алкогольный
• K71.3 Хронический гепатит лекарственный
• K75.3 Хронический гепатит гранулематозный
• K75.2 Хронический гепатит реактивный неспецифический
• К18.0 Хронический вирусный гепатит В
• К18.2 Хронический вирусный гепатит С
• К73.0 Хронический персистирующий гепатит, не классифицированный в других рубриках
• К73.1 Хронический лобулярный гепатит, не классифицированный в других рубриках
• К73.2 Хронический активный гепатит, не классифицированный в других рубриках
• К73.8 Другие хронические гепатиты, не классифицированные в других рубриках
• К75.4 Аутоиммунный гепатит
• К76.0 Неалкогольная жировая болезнь печени
Цирроз печени – хроническое заболевание печени, различной этиологии, характеризующееся перестройкой печеночной ткани и сосудов, умень- шением количества функционирующих печеночных клеток (гепатоцитов), разрастанием соединительной или жировой ткани.
Код/коды по МКБ10, диагноз/диагнозы
• К74.3 Первичный билиарный цирроз (первичный билиарный холангит)
• К74.4 Вторичный билиарный цирроз
• К74.5 Билиарный цирроз неуточненный
• К74.6 Другой и неуточненный цирроз печени
• К.70.3 Цирроз печени алкогольный
• К.71.7 Цирроз печени в исходе токсического поражения печени. Цирроз печени смешанной этиологии
2.1. Жалобы и анамнез заболевания
Жалобы пациента:
• Общая слабость
• Усталость
• Дискомфорт или ноющие боли в правом подреберье, не связанные с приемом пищи
• Желтуха
• Кожный зуд
• Увеличение живота в объеме
• Сонливость днем, бессонница ночью
Симптомы, синдромы, синдромокомплексы:
1. Клинические симптомы: астенический, диспепсический, отечно-асцитический, синдром желтухи, кожного зуда.
2. Лабораторные синдромы:
• синдром цитолиза – АЛТ АСТ. ГГТП
• синдром холестаза – ГГТП ЩФ, о. билирубин/прямой; холестерин (повышение)
• гипербилирубинемии – о. билирубин/прямой
• гепатодепрессии – снижение альбумин ПТИ, холестерин (снижение)
• мезенхимально-воспалительный – IgG IgM, гамма-глобулин, СОЭ, СРБ
• коагулопатии – МНО ПТИ
• цитопении – эритроциты, лейкоциты, тромбоциты
• синдром перегрузки железом (сыв. железо, ферритин,
% насыщения трансферрина)
• синдром шунтирования печени (аммиак)
3. Инструментальные:
• гепатомегалии
• спленомегалии
• портальной гипертензии: расширение воротной
И селезеночной вены, спленомегалии, наличие ВРВП
4. Синдромокомплексы:
• острая печеночная недостаточность
• портосистемная энцефалопатия
• портальная гипертензия (кровотечение из ВРВП или желудка)
• отечно-асцитический
• гипонатриемия
• гепаторенальный синдром
• спонтанный бактериальный перитонит
• гепато-пульмональный
• гепатокардиальный синдром
• гиперспленизм
Анамнез заболевания:
• Уточнить длительность жалоб, изменения б/х показателей
• Употребление алкоголя
• Обнаружение вирусов: HVB, HCV, HAV, HEV, Эпштейна-Барр, цитомегаловирус
• Наличие аутоиммунных заболеваний
• Наличие факторов метаболического синдрома: СД, ожирения, ГБ, МКБ
Анамнез жизни (наследственный анамнез, аллергоанамнез, др. виды анамнеза).
Перечислить
Заболевания, имеющиеся у пациента
(выявленные ранее и подтвержденные, со слов пациента):
• аутоиммунный тиреоидит
• псориаз
• витилиго
• СД2
• ожирение
• ГБ
• артриты
• язвенный колит
• кожный васкулит
• синдром Шегрена
• иммунная цитопения
• хронический гломерулонефрит
• смешанная криоглобулинемия
• системная склеродермия
• красная волчанка
• синдром Рейно
• лимфопролиферативные заболевания
2.2. Осмотр врача:
• Кожные покровы: телеангиоэктазии, бледность, желтушность кожных покровов, «голова медузы», пальмарная эритема
• Иктеричность склер
• Увеличение живота за счет асцита избыточно-развитой подкожно-жировой клетчатки
• Следы расчесов
• Увеличение печени, селезенки
2.3. Предварительный диагноз и дифференциальный диагноз
Дифференциальный ряд со следующими циррозами и гепатитами:
• вирусный
• алкогольный
• лекарственный
• метаболический
• болезни накопления (ферритин, медь)
2.4. Критерии направления на срочную госпитализацию
Высокий синдром цитолиза (АЛТ выше на 10 от верхней границы нормы (ВГН), холестаза (ГГТП выше 10 ВГН, ЩФ выше 5ВГН), желтуха, печеноч- ная энцефалопатия, острая печеночная недостаточность, гепатореналь- ный синдром, резистентный асцит
2.5. Обследования
Лабораторные:
• Клинический анализ крови
• Глюкоза
• Билирубин общий
• Билирубин прямой
• АЛТ
• АСТ
• Щелочная фосфатаза
• ГГТ
• Альбумин
• Коагулограмма
• Гепатит В
• Гепатит С
• Сифилис
• ВИЧ
• Альфафетопротеин
Инструментальные:
• УЗИ органов брюшной полости
• Пункционная биопсия печени (по показаниям)
• ЭКГ
2.6. Консультации специалистов
• Гастроэнтеролог
• Инфекционист
• Хирург
• Онколог – по показаниям (при подозрении на цирроз – рак печени)
2.7. Постановка клинического диагноза
• Основной диагноз: цирроз печени алкогольной этиологии. Класс С по Чайлд-Пью 11 баллов (см. Приложение 1).
Осложнения: портальная гипертензия, варикозное расширение вен пищевода II cт., асцит III ст., печеночная энцефалопатия II ст.
Сопутствующая патология: сахарный диабет 2 типа.
• Неалкогольный стеатогепатит, низкой биохимической активности, сте- пень фиброза – F2 по METAVIR по данным фиброэластометрии (см. Приложение 2).
2.8. Показания для направления (для дальнейшего ведения пациента)
К ВОПу:
• УЗИ признаки стеатоза печени, гепатомегалии
• Динамическое наблюдение пациента с хроническим заболеванием печени (согласно рекомендациям из стационара)
К специалисту второго уровня в амбулаторном центре / в референс- центре:
• Синдромы цитолиза, холестаза, гепатодепрессии, коагулопатии, пече- ночной энцефалопатии, асцита, желтухи
• УЗИ – признаки портальной гипертензии (спленомегалия, расширение воротной и селезеночной вены), УЗИ – признаки внутрипеченочной билиарной гипертензии, наличие ВРВП
• Динамическое наблюдение пациента с хроническими заболеваниями печени (согласно рекомендациям из стационара)
2.9. Критерии оценки качества и сроков постановки диагноза
• Сроки постановки диагноза – 10 дней1
• Доля исследований, проведенных в установленный срок: 100%
3.1. Немедикаментозное лечение
(изменение образа жизни, лечебная физкультура, физиотерапия, вспомогательные приспособления и устройства, показания к их использованию; обучение, образование пациентов)
• Диета: с исключением алкоголя; с ограничением жиров за счет живот- ных жиров, поваренной соли; исключением рафинированных углево- дов (сахара), углеводов с высоким гликемическим индексом, острого, копченого, жирного, жареного; отказ от алкоголя. Режим питания дробный: 5 раз в день, малыми порциями. Все блюда готовят в отвар- ном, запеченном виде или на пару. Диета (по показаниям) с ограни- чением жидкости, соли, белка (асцит, печеночная энцефалопатия).
• Повышение физической активности (шагомер 7–10 тысяч шагов + аэробные нагрузки 3 р. в неделю по 45–60 мин. (плаванье), по пере- носимости (пациентам с НАЖБП).
• Снижение веса – медленно! Не более чем на 5–7–10% от исходного за 6 мес.
1 Приказ Минздрава России от 10.05.2017 № 203н «Об утверждении критериев оценки качества медицинской помощи» (Зарегистрировано в Минюсте России 17.05.2017 № 46740):
• установление предварительного диагноза лечащим врачом в ходе первичного приема пациента;
• установление клинического диагноза на основании данных анамнеза, осмотра, данных лабораторных, инструментальных и иных методов исследования, результатов консультаций врачей-специалистов, предусмотренных стандартами медицинской помощи, а также клини- ческих рекомендаций (протоколов лечения) по вопросам оказания медицинской помощи (далее – клинические рекомендации) в течение 10 дней с момента обращения.
• Исключить прием гепатотоксичных препаратов (нестероидные про- тивовоспалительные средства, транквилизаторы, седативные препа- раты, все фитопрепараты, биодобавки, настойки).
3.2. Медикаментозное лечение
Лечение назначается узкими специалистами
3.3. Показания к хирургическому лечению
• ВРВП 3 ст, резистентный асцит, желтуха, печеночная недостаточность, гепатоцеллюлярный рак, холангиокарцинома
4.1. Хроническое течение гепатита и цирроза печени
Диспансерное наблюдение. Гепатиты
• Срок: до выздоровления.
• Кратность осмотра: 1 раз в 3-6 месяцев.
• Обследования:
• Лабораторные: ОАК, ОАМ, биохимический анализ крови (глюкоза, общий холестерин, билирубин – общий и прямой, АЛТ, АСТ, ГГТП, щелочная фосфатаза, общий белок, альбумин), иммуноглобулины, МНО, протромбин по Квику, анализ крови на ВИЧ, сифилис, гепа- титы В и С.
• Инструментальные: УЗИ ОБП, ЭГДС.
• Медикаментозное лечение.
• Базовая схема:
Гепатопротективная (препараты УДХК – 750–1500 мг/сут. после еды, разделить на 3–4 приема; адеметионин – по 800–1600 мг в сут. Курсами до 1–3–6 мес., или постоянно, препараты расто- ропши – 70–210 мг/сут.
Преднизолон/метипред 30–60–100 в сут. с постепенным сниже- нием до полной отмены, азатиоприн 50–100 мг/сут. (по схемам, рекомендованным специалистами).
Доза подбирается индивидуально, начиная с самой низкой эффек- тивной.
• Критерии коррекции базовой схемы:
Лабораторные: АЛТ, ГГТП, ЩФ, общ. билирубин/фракции, альбу- мин, IgG.
Профилактика: адекватное питание, ограничение алкоголя, нор- мальный вес.
• Маркеры критических состояний и условия передачи на следующий уровень ведения:
• Клинические: желтуха, энцефалопатия, асцит
• Лабораторные: АЛТ выше 5–10 ВГН, общ. билирубин – выше
3 норм, ГГТП – выше 5 ВГН, ЩФ выше 3ВГН, альбумин – ниже 27 г/л.
Диспансерное наблюдение. Циррозы печени
• Сроки: постоянно
• Кратность осмотра: 1 р. в 3–6 месяцев
• Исследования:
• лабораторные: ОАК, ОАМ. биохимический анализ крови (глюкоза, общий холестерин, билирубин – общий и прямой, АЛТ, АСТ, ГГТП, щелочная фосфатаза, общий белок, альбумин, креатинин, натрий, калий), альфа-фетопротеин, МНО, протромбин по Квику, анализ крови на ВИЧ, сифилис, гепатиты В и С
• инструментальные: УЗИ ОБП, ЭГДС, ЭКГ
• Медикаментозное лечение
• Базовая схема:
Гепатопротективная (препараты УДХК – 750–1000 мг/сут. после еды, разделить на 3–4 приема; адеметионин – по 800 мг х 2 р. в день в первой половине дня. Курсами до 1–3–6 мес., или посто- янно)
Диуретическая терапия (спиронолактон (от 50 до 400 мг/сут., раз- делить на 3–4 приема, фуросемид (от 40 до 80 мг) – под строгим контролем К, Na, креатинина, суточного диуреза, АД.)
Коррекция энцефалопатии (лактулоза (5,0–10,0–20,0 х 1–3 р. /сут. – под контролем стула (не чаще 3 р. в стуки) – длительно, L-орнитин L-аспартат (по 1 пакетику х 3 р. в стуки – курсами 1 мес; рифаксимин (по 400 мг х 4 р/ сут., курсами до 10 дней)
Антибактериальная (ципрофлоксацин по 500 мг х 2 р./сут. до 10 дней или офлоксацин по 400 мг/сут)
Иммуносупрессивная терапия (системные или топические ГКС и/ или азатиоприн (по схемам, рекомендованным специалистами).
• Критерии коррекции базовой схемы:
Клинические: купирование/уменьшение асцита, купирование жел- тухи, купирование/снижение астенического синдрома, купирова- ние /снижение болевого синдрома
Лабораторные: АЛТ, ГГТП, ЩФ, общ. билирубин/фракции, креати- нин, калий, натрий, глюкоза, холестерин (его фракции), триглице- риды, ферритин, медь (в моче), альбумин, IgG IgM, МНО ПТИ; коли- чество тромбоцитов, лейкоцитов, гемоглобина, эритроцитов (при циррозе и цитопениях), СОЭ
Инструментальные: проведение ЭГДС, УЗИ ОБП, R-графия ОГК
• Профилактика: адекватное питание, исключение алкоголя, ограниче- ние соли, нормализация массы тела.
• Маркеры критических состояний и условия передачи на следующий уровень ведения:
• Клинические: желтуха, асцит, энцефалопатия.
• Лабораторные: АЛТ выше 5–10 ВГН, общ. билирубин – выше 3 норм, ГГТП – выше 5 ВГН, ЩФ выше 3ВГН, альбумин – ниже 27.
4.2. Обострение хронического заболевания
• Причины: прием гепатотоксических препаратов и алкоголя, инсоляция, низкая комплаентность.
• Обследование: АЛТ, общ. билирубин, ГГТП, ЩФ, альбумин.
• Схема лечения: отмена гепатотоксических препаратов, устранение ток- сических факторов.
4.3. Критерии оценки качества наблюдения и ведения
Достижение целевых количественных показателей лечения и состояния пациента
• Купирование клинических симптомов и улучшение качества жизни, отсутствие необходимости хирургического лечения; снижение частоты госпитализаций, инвалидизации
• Профилактика рецидива заболевания и возникновения осложнений
5.1. Литература
1. Гастроэнтерология и гепатология: диагностика и лечение: рук-во для врачей / под ред. А.В. Калинина, А.В. Логинова, А.И. Хазанова – 3-е изд., перераб. и доп. – М., «МЕДпресс-информ», 2013.
2. Болезни печени: Руководство для врачей / С.Д. Подымова. – Изд. 5-е, перераб. и доп. – Москва: ООО «Медицинское информационное агентство», 2018. – 984 с.
3. Лейшнер У. Аутоиммунные заболевания печени и перекрестный син- дром / пер. с нем. А. Шептулин. М.: 2005; 176.
4. Гастроэнтерология. Национальное руководство. Под ред. Ивашкина В.Т., Лапиной Т.А. М.: Гэотар-Медиа, 2008. – 704 с.
5. Ройтберг Г.Е., Струтынский А.В. Внутренние болезни. Система органов пищеварения: учебное пособие. 2-е изд. – Медпресс-информ, 2011.
6. Блум С., Вебстер Дж. Справочник по гастроэнтерологии и гепатологии
/ пер. с англ. / Под ред. В.Т. Ивашкина, И.В. Маева, А.С.Трухманова. – Гэотар-Медиа, 2010.
7. Шифф Ю.Р., Соррел М.Ф., Мэддрей У.С. Введение в гепатологию. Гэо- тар-Медиа, 2011. – 704 с.
8. Шифф Ю.Р., Соррел М.Ф., Мэддрей У.С. Цирроз печени и его осложне- ния. Трансплантация печени. «Гэотар-Медиа», 2012. – 592 с. (серия
«Болезни печени по Шиффу»).
9. Шифф Ю.Р., Соррел М.Ф., Мэддрей У.С. Алкогольные, лекарственные, генетические и метаболические заболевания. Гэотар-Медиа, 2011. – 480 с. (серия «Болезни печени по Шиффу»).
10. Шифф Ю.Р., Соррел М.Ф., Мэддрей У.С. Сосудистые, опухолевые, инфек- ционные и гранулематозные заболевания. Гэотар-Медиа, 2010. – 360 с. (серия «Болезни печени по Шиффу»).
11. Шифф Ю.Р., Соррел М.Ф., Мэддрей У.С. Вирусные гепатиты и холестати- ческие заболевания. «Гэотар-Медиа», 2010. – 408 с. (серия «Болезни печени по Шиффу»).
12. Хазанов А.И., Плюснин С.В., Белянин С.А., Бобров А.Н., Павлов А.И. Алкогольная болезнь печени. М., ООО Линс-Принт, 2008. – 318 с.
13. Шерлок Ш., Дули Д. Заболевания печени и желчных путей. М.: Гэо- тар-Мед, 2002. – 859 с.
14. Вирусные гепатиты. Клиника, диагностика, лечение/Под ред. Ющук Н.Д., Климова Е.А., Знойко Н.Н. – Гэотар-Медиа, 2012.
15. Алкогольно-вирусные заболевания печени / В.Т. Ивашкин, М.В. Маев- ская; Моск. мед. акад. им. И.М. Сеченова. – М.: Литтерра, 2007. – 159 с.
16. Аутоиммунные заболевания печени в практике клинициста / В.Т. Ивашкин, А.О. Буеверов. – М.: Издат. Дом «М-Вести», 2001. – 102 с.
17. Билиарные дисфункции: диагностика и лечение. Учебное пособие. Сост.: И.Д. Лоранская, Е.В. Малахова, В.В. Вишневская. М.: РМАПО. 2009. – 20 с.
18. Внутренние болезни. Под. ред. В.Т. Ивашкина, С.Д. Подымовой. М.: Медицина, 2006. 368 с.
19. Гинтер Е.К. Медицинская генетика. М.: Медицина, 2003. – 447 с.
20. Голованова Е.В. Внутрипеченочный холестаз. М.: ИД «МЕДПРАКТИКА
-М», 2011 г. – 148 с.
21. Винницкая Е.В. Спонтанный бактериальный перитонит. М.: ИД «МЕД- ПРАКТИКА-М», 2011 г. – 164 с.
22. Диагностика печеночной энцефалопатии и выбор фармпрепарата для лечения печеночной энцефалопатии. Метод. пособие. Сост.: Минушкин О.Н., Ардатская М.Д., Елизарова Н.А. М.: МЗ РФ 2004. – 31 с.
23. Лазебник Л.Б., Звенигородская Л.А. Метаболический синдром и органы пищеварения. М.: Анахарсис, 2009. – 184 с.
24. Первичный склерозирующий холангит. Взгляд терапевта и хирурга / под. ред. И.Е. Хатькова, Е.В. Винницкой. – М.: Литтерра, 2019. – 184 с.
25. Савоненкова Л.Н., Арямкина О.Л. Абдоминальный туберкулез. Улья- новск, 2007. – 162 с.
Периодическая учебная литература
• Российский журнал гастроэнтерологии, гепатологии, колопроктологии
• Терапевтический архив
• Доктор.Ру
• Экспериментальная и клиническая гастроэнтерология
• Фарматека
• Journal of Hepatology
Клинические рекомендации
1. Ивашкин В.Т, Широкова Е.Н., Маевская М. В., Павлов Ч. С., Шифрин И. В., Маев О.С., Трухманов А.С. Клинические рекомендации Россий- ской гастроэнтерологической ассоциации и Российского общества по изучению печени по диагностике и лечению холестаза. 2015; 2:42-54.
2. Клинические рекомендации. Гастроэнтерология / под ред. В.Т. Иваш- кина. – М.: ГЭОТАР-Медиа, 2008. – 182 с.
3. Лечение осложнений цирроза печени. Метод. рекомендации. Сост.: Ивашкин В.Т., Маевская М.В., Федосьина Е.А. – М.: Литера. – 2011 – 64 с.
5.2. Список сокращений
АИГ – аутоиммунный гепатит
АЛТ – аланиновая аминотрансфераза АСТ – аспарагиновая аминотрансфераза ВГН – верхняя граница нормы
ВРВП – варикозное расширение вен пищевода
ГГТП – гаммаглютамилтранспептидаза
ГКС – глюкокортикостероиды
ГЦК – гепатоцеллюлярная карцинома ЖКК – желудочно-кишечное кровотечение УДХК – урсодезоксихолиевая кислота
5.3. Термины и определения
Хронический гепатит – полиэтиологическое диффузное заболевание печени, обусловленное первичным поражением гепатоцитов, продолжа- ющееся без улучшения не менее 6 месяцев и характеризующееся вос- палительно-дистрофическими, фиброзными и некротическими измене- ниями ткани и клеток печени без нарушения дольковой архитектоники печени и признаков портальной гипертензии.
Цирроз печени – хроническое заболевание печени, различной этиологии, характеризующееся перестройкой печеночной ткани и сосудов, умень- шением количества функционирующих печеночных клеток (гепатоцитов), разрастанием соединительной или жировой ткани.
5.4. Другие приложения
Приложение 1
Классификация печеночной недостаточности по Чайлд-Пью
Параметр Степень патологических изменений Количество баллов
энцефалопатия нет 1
степень 1–2 2
степень 3–4 3
асцит нет 1
умеренный 2
напряженный 3
Параметр Степень патологических изменений Количество баллов
билирубин (мг/дл [мкмоль/л]) при <2 (<35) 1
2–3 (35–50) 2
>3 (>50) 3
альбумин (г/дл) >3,5 1
2,8–3,5 2
<2,8 3
протромбиновое время (выраженное
В секундах, превышающих норму/МНО) <4/<1,7 1
4–6/1,7–2,3 2
>6/>2,3 3
Результат (класс)
Сумма баллов
A
5–6
B
7–9
C
10–15
Интерпретация:
класс А – компенсированный цирроз печени: нет показаний к трансплантации печени
класс В и С – декомпенсированный цирроз печени: показания к трансплантации печени
Приложение 2
Классификация METAVIR
Показатель METAVIR – это система классификации, отображающая актив- ность и выраженность фиброза. Записывается этот показатель в виде двухбуквенной и двухцифровой системы кодирования. Например, «F3- A2», «F1-A3», то есть практически любые комбинации из таблицы, пред- ставленной ниже, разумеется, кроме вариантов, где в начале идет F0, здесь второй частью может быть только A0.
METAVIR шкала тяжести
METAVIR шкала актив- ности
Нет фиброза
F0
Нет активности
A0
Портальный фиброз без вовле- чения перегородок (септ)
F1
Активность умеренная
A1
Портальный фиброз с вовлече- нием нескольких перегородок (септ)
F2
Активность средняя
A2
Портальный фиброз с вовлече- нием множества перегородок, но без цирроза
F3
Активность высокая
A3
Цирроз
F4
ГАСТРОЭЗОФАГЕАЛЬНАЯ РЕФЛЮКСНАЯ БОЛЕЗНЬ
1 Заболевание 27
2 Диагностика 27
2.1. Жалобы и анамнез заболевания 27
2.2. Осмотр врача 29
2.3. Предварительный диагноз
и дифференциальный диагноз 29
2.4. Критерии направления на срочную
госпитализацию 30
2.5. Обследования 30
2.6. Консультации специалистов 32
2.7. Постановка клинического диагноза 33
2.8. Показания для направления
(для дальнейшего ведения пациента) 33
2.9. Критерии оценки качества и сроков постановки диагноза 34
3 Лечение 34
3.1. Немедикаментозное лечение 34
3.2. Медикаментозное лечение 35
3.3. Показания к хирургическому лечению 36
3.4. Критерии оценки качества лечения 36
4 Наблюдение и ведение 37
4.1. Хроническое течение заболевания 37
4.2. Обострение хронического заболевания 38
4.3. Критерии оценки качества наблюдения и ведения 38
5 Регистры по заболеванию 38
5.1. Требования к регистру по заболеванию –
пищевод Барретта 38
6 Приложения 39
6.1. Литература 39
6.2. Список сокращений 39
6.3. Термины и определения 40
6.4. Дополнительные приложения 40
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – хроническое реци- дивирующее заболевание, характеризующееся забросами (рефлюк- сом) в пищевод желудочного или дуоденального содержимого, воз- никающими вследствие нарушений моторно-эвакуаторной функции эзофагогастродуоденальной зоны.
Пищевод Барретта – состояние, при котором специализированный цилиндрический эпителий с бокаловидными клетками замещает нор- мальный неороговевающий многослойный плоский эпителий дистального отдела пищевода.
Код/коды по МКБ10, диагноз/диагнозы
• К21.0 Гастроэзофагеальный рефлюкс с эзофагитом
• К21.9 Гастроэзофагеальный рефлюкс без эзофагита
• К22.7 Пищевод Барретта
2.1. Жалобы и анамнез заболевания
Жалобы пациента:
• изжога (чувство жжения различной интенсивности за грудиной в ниж- ней трети пищевода и/или в эпигастральной области)
• регургитация (отрыжка кислым, горьким, пищей)
• загрудинная боль
Симптомы, синдромы, синдромокомплексы
1. Синдромы, проявляющиеся исключительно симптомами (изжога, регургитация, загрудинная боль):
• классический рефлюксный синдром
• синдром боли в грудной клетке
2. Синдромы с повреждением слизистой пищевода:
• рефлюкс-эзофагит
• пептическая стриктура пищевода
• пищевод Барретта
3. Внепищеводные синдромы:
3.1. Синдромы, связь которых с ГЭРБ установлена:
• бронхолегочные – кашель, приступы удушья
• отоларингологические – осиплость голоса, симптомы ларингита
• стоматологические – кариес, эрозии эмали зуба
3.2. Синдромы, связь которых с ГЭРБ предполагается:
• фарингит
• синусит
• идиопатический фиброз легких
• рецидивирующий средний отит
Анамнез заболевания
Необходимо оценить начало заболевания (острое или постепенное); частота обострений и длительность ремиссий; наличие или отсутствие изменений в характере жалоб.
Проведение теста с ингибиторами протонной помпы – купирование кли- нической симптоматики (изжоги) на фоне приема ингибиторов протонной помпы. Обладает чувствительностью и специфичностью для установления диагноза ГЭРБ, в том числе с внепищеводными проявлениями.
• Анамнез жизни (наследственный анамнез, аллергоанамнез, др. виды анамнеза)
• Наличие факторов риска возникновения ГЭРБ:
• повышение внутрибрюшного или внутрижелудочного давления (абдоминальное ожирение, беременность, запор, метеоризм, нарушение опорожнения желудка (желудочный или дуоденаль- ный стаз функциональной или органической природы)
• наличие грыжи пищеводного отверстия диафрагмы
• наклоны туловища вперед в течение длительного времени и горизонтальное положение тела
• Заболевания, имеющиеся у пациента (выявленные ранее и подтверж- денные, со слов пациента)
• Имеющаяся лекарственная терапия (лекарственный анамнез): спазмо- литики, бета-блокаторы, снотворные и седативные средства, нитраты и антагонисты кальция могут способствовать развитию рефлюкса
2.2. Осмотр врача
Специфических физикальных изменений при ГЭРБ не отмечается
2.3. Предварительный диагноз
И дифференциальный диагноз
Гастроэзофагеальная рефлюксная болезнь
Дифференциальный диагноз с заболеваниями:
• Рефлюкс-эзофагит, сопутствующий другим заболеваниям (ЯБ, БОЖ, ахалазия кардии, системная склеродермия, сахарный диабет, и т.д.)
• Эозинофильный эзофагит
• «Гиперчувствительный пищевод»
• «Функциональная изжога»
• Дискинезия пищевода
• С патологией органов дыхания (хроническим бронхитом, бронхиаль- ной астмой)
• С патологией ЛОР-органов (хронический фарингит)
• Заболевания сердца (ишемическая болезнь сердца, заболевания перикарда)
• Заболевания щитовидной железы, характеризующиеся увеличением органа в объеме
• Рак (опухоль) пищевода
• Дивертикул пищевода
• Хронический некалькулезный холецистит (эзофагалгическая форма)
• Язвенная болезнь и рак желудка
• Распространенный остеохондроз позвоночника
2.4. Критерии направления на срочную госпитализацию
• Наличие «тревожных симптомов»: дисфагия, одинофагия, рвота, поху- дение, признаки анемии
• Осложненное течение ГЭРБ
• Неэффективность адекватной терапии на амбулаторном этапе
• Эндоскопическое лечение по поводу пищевода Барретта с протяжен- ным сегментом и морфологическими признаками дисплазии тяжелой степени; пептической стриктуры пищевода
• Показания к проведению фундопликации по поводу ГПОД, хирургиче- ское лечение по поводу осложнений ГЭРБ: язва, стриктура
2.5. Обследования
Лабораторные исследования: лабораторных признаков, характерных для ГЭРБ, нет. Целесообразно проведение клинического анализа крови и анализа кала на скрытую кровь
Лабораторные:
• Клинический анализ крови
• Анализ кала на скрытую кровь
• Неинвазивная диагностика НР (С13-уреазный дыхательный тест для определения H. pylori, АТ к НР) – не входит в оплату за счет средств ОМС
Инструментальные
• ЭКГ
• ЭГДС
• Рентгенография пищевода и желудка (по показаниям) Диагноз ГЭРБ основывается:
• на характерных жалобах (изжога, отрыжка), «реагирующих» на тера- пию. Диагностическая ценность учета симптомов имеет чувствитель- ность 70% и специфичность 67%;
• инструментальные методы обследования: ЭГДС, суточная или импе- данс рН-метрия, эзофагоманометрия, рентгенологическое исследова- ние верхних отделов ЖКТ, УЗИ брюшной полости.
Оценка выраженности рефлюкс-эзофагита основывается на Лос-Андже- лесской классификации 1984 г.:
• степень А: одно (или более) поражение слизистой оболочки (эро- зия или изъязвление) длиной менее 5 мм, ограниченное пределами складки слизистой оболочки;
• степень В: одно (или более) поражение слизистой оболочки (эро- зия или изъязвление) длиной более 5 мм, ограниченное пределами складки слизистой оболочки;
• степень С: поражение слизистой оболочки распространяется на 2 и более складки слизистой оболочки, но занимает менее 75% окружности пищевода;
• степень D: поражение слизистой оболочки распространяется на 75% и более окружности пищевода.
При осложненном течении ГЭРБ (эзофагит ст. D по LA, язва, стриктура, пищевод Барретта, подозрение на эозинофильный эзофагит) – проведе- ние биопсии слизистой оболочки пищевода.
Установление диагноза «пищевод Барретта» требует эндоскопического и обязательно морфологического подтверждения. Для исключения лож- ных результатов выявления дисплазии эпителия биопсию с участков мета- плазированного эпителия пищевода необходимо проводить после курса антисекреторной терапии с целью купирования воспаления, эпителиза- ции эрозий и рубцевания язв пищевода.
Эндоскопические признаки ПБ основываются на Пражских критериях 2004 г.: оценка циркулярного (С) поражения и максимальной протяжен-
ности (М) по складкам. Выявление сегмента метаплазированного эпите- лия протяженностью более 1 см имеет высокий коэффициент надежности. Данный коэффициент значительно снижен при ультракоротком сегменте кишечной метаплазии.
В настоящее время диагноз ПБ основывается на выявлении специали- зированного цилиндрического эпителия, т.к. возникновение цилиндро- клеточной метаплазии кардиального или фундального типа не повышает риск развития аденокарциномы пищевода.
Морфологический критерий ПБ – метаплазия эпителия слизистой обо- лочки пищевода по кишечному типу, характеризующаяся наличием крупных бокаловидных клеток, цитоплазма которых содержит вакуоли, заполненные слизью, которая при окраске гематоксилином и эозином окрашивается в голубовато-синий цвет. Обнаружение специфических бокаловидных клеток увеличивается при использовании PAS-реакции или окраске альциановым синим при pH раствора 2,5. Для кишечной мета- плазии характерны ворсинчатая архитектоника, появление клеток Панета, энтероэндокринных клеток, энтероцитов со щеточной каемкой.
Кишечная метаплазия пищевода представлена двумя видами: полная (тонкокишечная), содержащая интестинальные эпителиоциты и клетки Панета, и неполная (толстокишечная), содержащая только бокаловидные клетки. Неполная толстокишечная метаплазия обладает наибольшим зло- качественным потенциалом.
2.6. Консультации специалистов
Гастроэнтеролог:
• наличие «тревожных симптомов» (дисфагия, одинофагия, рвота, поху- дение, анемия, боль за грудиной, кашель и удушье, желудочно-кишеч- ное кровотечение)
• рефрактерное течение ГЭРБ
• подозрение на ГЭРБ с внепищеводными проявлениями
• выявление осложнений ГЭРБ: язва пищевода, стриктура пищевода, пищевод Барретта
Кардиолог и невролог (при наличии жалоб на загрудинные боли)
Пульмонолог (при наличии кашля и бронхиальной астмы и подозрении на их рефлюксную этиологию)
Оториноларинголог (фарингит, ларингит, рецидивирующий средний отит – при подозрении на их рефлюксную этиологию)
Стоматолог (стоматит, эрозии зубной эмали – при подозрении на их реф- люксную этиологию)
Хирург (при выявлении ГПОД; при наличии осложнений ГЭРБ (язва, стриктура пищевода, эрозивный эзофагит, осложненный рецидивирую- щим кровотечением)
2.7. Постановка клинического диагноза
Основной диагноз:
• Гастроэзофагеальная рефлюксная болезнь
• Наличие и степень выраженности эзофагита: эндоскопически нега- тивная стадия, в стадии неэрозивного эзофагита, в стадии эрозивного эзофагита (Лос-Анджелесская классификация)
• Осложнения: пептическая язва пищевода, пептическая стриктура, пищевод Барретта (обязательно оценка наличия дисплазии)
Сопутствующая патология/патологии:
• ГПОД (скользящая/фиксированная)
• Дискинезия пищевода
2.8. Показания для направления
(для дальнейшего ведения пациента)
К ВОПу:
• Неосложненное течение ГЭРБ
К специалисту второго уровня в амбулаторном центре:
• При возникновении «симптомов тревоги» (дисфагия, снижение массы тела, анемия, боль за грудиной, кашель и удушье, желудочно-кишеч- ное кровотечение) требуется направить больного на консультацию и обследование к гастроэнтерологу.
В референс-центре (гастроэнтеролог)*
• пищевод Барретта
• пептическая язва, стриктура пищевода, эрозивный эзофагит ст. СD по LA
• ГЭРБ с внепищеводными проявлениями
* Медицинский центр экспертного уровня (например, МКНЦ им А.С. Логинова)
2.9. Критерии оценки качества и сроков постановки диагноза
• Сроки постановки диагноза – 10 дней1
• Доля исследований, проведенных в установленный срок: 100%
3.1. Немедикаментозное лечение
• Избегать переедания.
• Исключить жирные, жареные, маринованные и острые блюда, а также алкоголь, кофе, крепкий чай, шоколад, цитрусовые, томаты, лук, чеснок, газированные напитки.
• Исключить наклон тела вперед и положение лежа в течение часа после еды.
1 Приказ Минздрава России от 10.05.2017 № 203н «Об утверждении критериев оценки качества медицинской помощи» (Зарегистрировано в Минюсте России 17.05.2017 № 46740):
• установление предварительного диагноза лечащим врачом в ходе первичного приема пациента;
• установление клинического диагноза на основании данных анамнеза, осмотра, данных лабораторных, инструментальных и иных методов исследования, результатов консультаций врачей-специалистов, предусмотренных стандартами медицинской помощи, а также клини- ческих рекомендаций (протоколов лечения) по вопросам оказания медицинской помощи (далее – клинические рекомендации) в течение 10 дней с момента обращения.
• Последний прием пищи за 3 часа до сна.
• Спать с приподнятым головным концом кровати.
• Регуляция стула у больных с запором.
• Выявление и лечение синдрома избыточного бактериального роста в тонкой кишке у больных с метеоризмом.
• Отказ от разговоров во время еды (уменьшение аэрофагии).
• Отказаться от курения.
• Нормализация массы тела.
• Не носить тесную одежду и тугие пояса, корсеты.
• Избегать подъема тяжестей и физических нагрузок, связанных с пере- напряжением брюшного пресса.
3.2. Медикаментозное лечение
Схема для ВОПа:
• При эндоскопически негативной стадии ГЭРБ с кратковременными жалобами – соблюдение диеты и режима питания, коррекция образа жизни. Прием в режиме по требованию альгинатов или антацидов.
• При неэрозивной рефлюксной болезни и выявлении эрозивного эзо- фагита ст. А по LA – применение ИПП (омепразол 20 мг, или эзомепра- зол 20 мг, или рабепразол 20 мг, или лансопразол 30 мг) в стандартной дозировке раз в сутки (за 30 мин. до завтрака) – в течение 46 недель. Далее поддерживающая терапия в стандартной или половинной дозе в режиме по «требованию» при появлении изжоги (1 раз в 3 дня).
Схема для специалиста в амбулаторном центре
• ГЭРБ в стадии эзофагита ст. ВD по LA – применение ИПП (омепразол 20 мг, или эзомепразол 20 мг, рабепразол 20 мг, лансопразол 30 мг) 2 раза в день (за 30 мин. до завтрака и ужина) – от 8 недель и более (до эпителизации эрозий). Затем поддерживающая терапия ИПП в стан- дартной или половинной дозе, в течение 26 месяцев.
• В качестве дополнительной терапии: антациды или альгинаты через 30–40 мин. после еды и на ночь – в течение месяца, затем в режиме по требованию.
• При наличии пищевода Барретта – направление в экспертный центр. Назначение приема ИПП в стандартной дозировке утром за 30 мин. до еды – постоянно.
3.3. Показания к хирургическому лечению
• Эндоскопическая абляция по поводу пищевода Барретта с наличием дисплазии тяжелой степени
• Эндоскопическое лечение по поводу стриктуры пищевода
• Антирефлюксная терапия в связи с фиксированной ГПОД, осложнен- ным течением ГЭРБ (язва пищевода, рецидивирующий эрозивный эзо- фагит)
3.4. Критерии оценки качества лечения
• Срок назначения лечения (фактический / в соответствии с утвержден- ными нормами) – 4‒6 недель;
• Показатели качества лечения: купирование клинических симптомов и улучшение качества жизни; эпителизация эрозивно-язвенных дефек- тов слизистой; профилактика рецидива заболевания и возникновения осложнений;
• Временные промежутки оценки эффективности лечения по заболева- нию, в том числе сроки достижения целевых показателей лечения раз в 2 недели, до достижения клинической ремиссии;
• При отсутствии положительной клинической динамики через 2 месяца от начала лечения консультация гастроэнтеролога – дообследование и коррекция лечения – до достижения клинической ремиссии;
• При достижении клиникоэндоскопической ремиссии – диспансерное наблюдение ВОП, терапевт.
Больные с эндоскопически негативной ГЭРБ не нуждаются в наблюдении.
4.1. Хроническое течение заболевания
Диспансерное наблюдение:
• Срок: для больных с ГЭРБ в стадии рефлюкс-эзофагита в течение 5 лет.
• Кратность: 1 раз в 3-6 месяцев (для больных с ГЭРБ в стадии реф- люкс-эзофагита 1 раз в 6 месяцев).
• Консультации специалистов: гастроэнтеролог (при рефрактерном и рецидивирующем течении ГЭРБ) – раз в год. Психотерапевт, невро- лог, ЛОР, пульмонолог – по показаниям.
• Обследования:
• клинический анализ крови;
• анализ кала на скрытую кровь – раз в год;
• ЭГДС (кратность проведения определяется гастроэнтерологом; при эрозивно-язвенной форме ГЭРБ через 4–8 недель от начала терапии).
• Медикаментозное лечение (см. п. 3.2)
Маркеры критических состояний и условия передачи на следующий уровень ведения:
• Пациенты с диагнозом «пищевод Барретта» – необходимо выполнять ЭГДС контроль в NBI режиме с биопсией с участка метаплазирован- ного эпителия через 6 месяцев, далее раз в год, с целью выявления признаков дисплазии и исключения возникновения аденокарциномы пищевода
• При диагностике дисплазии пищевода высокой степени консультация хирурга для решения вопроса об оперативном лечении (эндоскопиче- ская абляция)
«Тревожные симптомы»:
• Рефрактерное течение ГЭРБ
• Осложненное лечение ГЭРБ
• ГЭРБ с внепищеводными проявлениями
4.2. Обострение хронического заболевания
Причины:
• неэффективная терапия ГЭРБ
• отсутствие или низкая приверженность пациента к терапии
• наличие ГПОД и дискинезии пищевода
• факторы риска ГПОД Обследование (см. п. 2.5) Схема лечения (см. п. 3.2)
4.3. Критерии оценки качества наблюдения и ведения
• Купирование клинических симптомов и улучшение качества жизни
• Эпителизация эрозивно-язвенных дефектов слизистой
• Профилактика рецидива заболевания и возникновения осложнений
• Создание реестра больных с установленным диагнозом «пищевод Барретта»
5.1. Требования к регистру по заболеванию – пищевод Барретта
Перечень данных для регистра
• Наследственность (опухоли ЖКТ у родственников)
• Длительность заболевания ГЭРБ
• Эрозивно-язвенные повреждения пищевода в анамнезе
• Наличие факторов риска возникновения ГЭРБ
• Прием лекарственных препаратов, способствующих возникновению ГЭР
• Дата установления диагноза пищевод Барретта
• Наличие и степень выраженность дисплазии пищевода
• Препараты, применяемые для лечения, дозы, кратность приема, приверженность к лечению
• Данные импеданс-рН-метрии
• Данные эзофагоманометрии
• Наличие и характеристики ГПОД
• Сопутствующие заболевания: ЖКБ, СД, БОЖ и т.д.
6.1. Литература
Бордин Д.С., Колбасников С.В. Патогенетические основы развития гастро- эзофагеальной рефлюксной болезни. Диагностика и лечение // Вестник семейной медицины. – 2013. № 1. – С. 30–34.
Ракитин Б.В. Аннотация к статье Gyawali CP, Kahrilas PJ, Savarino E, et al. Modern diagnosis of GERD: the Lyon Consensus // Gut Published Online First: 03 February 2018.
Ивашкин В.Т., Маев И.В., Трухманов А.С. и др. Гастроэзофагеальная реф- люксная болезнь. Клинические рекомендации // Российская гастроэнте- рологическая ассоциация. – 2014. Москва. – 23 с.
Ивашкин В.Т., Маев И.В., Трухманов А.С., Соколов В.В., Пирогов С.С., Зай- ратьянц О.В., Шептулин А.А., Лапина Т.Л., Зайратьянц Г.О., Кайбышева В.О. Пищевод Барретта. Клинические рекомендации // Российская гастроэн- терологическая ассоциация. – 2014. Москва. – 31 с.
6.2. Список сокращений
АТ к НР – антитела к Helicobacter pylori
ВОП – врач общей практики
ГПОД – грыжа пищеводного отверстия диафрагмы
ЭКГ – электрокардиография
ЭГДС – эзофагогастродуоденоскопия
6.3. Термины и определения
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – хроническое реци- дивирующее заболевание, характеризующееся забросами (рефлюк- сом) в пищевод желудочного или дуоденального содержимого, воз- никающими вследствие нарушений моторно-эвакуаторной функции эзофагогастродуоденальной зоны
Пищевод Барретта – состояние, при котором специализированный цилиндрический эпителий с бокаловидными клетками замещает нормаль- ный неороговевающий многослойный плоский эпителий дистального отдела пищевода
6.4. Дополнительные приложения
Лос-Анджелесская классификация рефлюкс-эзофагита, MUSE
Степень
Характерные особенности
A
единичная эрозия ≤5 мм
B
≥1 эрозия длиной >5 мм, не занимающая всё расстояние между двумя соседними складками пищевода
C
≥1 эрозия, занимающая всё расстояние между ≥2 складками пищевода, покрывает ≤75 % окружности пищевода
D
эрозии или язвы, покрывающие ≥75 % окружности пищевода
ДРУГИЕ ФОРМЫ ХОЛЕЦИСТИТА
41
1 Заболевание 43
2 Диагностика 44
2.1. Жалобы и анамнез заболевания 44
2.2. Осмотр врача 44
2.3. Предварительный диагноз
и дифференциальный диагноз 44
2.4. Критерии направления на срочную
госпитализацию 44
2.5. Обследования 45
2.6. Консультации специалистов 45
2.7. Постановка клинического диагноза 45
2.8. Показания для направления (для дальнейшего
ведения пациента) 46
2.9. Критерии оценки качества и сроков
постановки диагноза 46
3 Лечение 46
3.1. Медикаментозное лечение 46
3.2. Показания к хирургическому лечению 46
4 Наблюдение и ведение 47
4.1. Хроническое течение заболевания 47
4.2. Критерии оценки качества наблюдения и ведения 47
5 Приложения 48
5.1. Литература 48
5.2. Список сокращений 48
5.3. Термины и определения 49
Другие формы холецистита представляют собой большую неоднород- ную группу изменений стенки желчного пузыря, а именно ее утолщение, имеющее различную эхографическую и морфологическую картину. К дан- ным формам принято относить гиперпластические холецистозы, а также редкие формы холецистита, такие как ксантогранулематозный и лимфо- плазмоцитарный холециститы, гиалинокальциноз. Мы остановимся на наиболее часто встречающихся формах гиперпластических холецистозов – холестероз и аденомиоматоз желчного пузыря.
Холестероз желчного пузыря – заболевание, характеризующееся оча- говым и/или диффузным отложением холестерина и его метаболитов в стенке желчного пузыря.
Аденомиоматоз желчного пузыря – приобретенное, гиперпластическое поражение желчного пузыря, характеризующееся чрезмерной пролифе- рацией поверхностного эпителия с инвагинацией в утолщенную мышеч- ную оболочку и образованием внутренних ложных дивертикулов – сину- сов Рокитанского–Ашоффа.
Код/коды по МКБ10, диагноз/диагнозы
• К 81.8 Другие формы холецистита
• К 82.4 Холестероз желчного пузыря
• К 81.8 Аденомиоматоз желчного пузыря
Классификация
• Холестероз желчного пузыря: сетчатая форма, полипозная форма, полипозно-сетчатая форма
• Аденомиоматоз желчного пузыря: сегментарный (отличает высокая степень малигнизации), очаговый, диффузный
2.1. Жалобы и анамнез заболевания
• Жалобы пациента. Не специфичны, могут отсутствовать.
• Симптомы, синдромы, синдромокомплексы. Не специфичны, обычно жалобы больные не предъявляют. Боли в правом подреберье бывают при наличии холецистолитиаза.
• Анамнез заболевания. Не характерен, обычно выявляется как находка при УЗИ.
• Анамнез жизни (наследственный анамнез, аллергоанамнез, др. виды анамнеза). Без особенностей
• Заболевания, имеющиеся у пациента (выявленные ранее и подтверж- денные, со слов пациента). Перечислить.
• Имеющаяся лекарственная терапия (лекарственный анамнез). Специ- фическое лечение отсутствует.
2.2. Осмотр врача
При объективном осмотре изменения не характерны
2.3. Предварительный диагноз
и дифференциальный диагноз
Другие холециститы необходимо дифференцировать с:
• Холестероз желчного пузыря, полипозная форма
• Аденомиоматоз желчного пузыря, очаговая форма
2.4. Критерии направления на срочную госпитализацию
Описание состояний для ургентной госпитализации – не существует.
2.5. Обследования
Лабораторные:
• Клинический анализ крови
• Глюкоза крови
• Общий билирубин
• Прямой билирубин
• АЛТ
• АСТ
• Щелочная фосфатаза
• ГГТ
Инструментальные
• УЗИ органов брюшной полости с ЦДК
• ЭКГ
• ЭУС (по показаниям)
• МСКТ (по показаниям)
• МРТ (по показаниям)
2.6. Консультации специалистов
• Гастроэнтеролог: для уточнения характера поражения стенки желч- ного пузыря (по показаниям)
• Хирург: при росте полипов, появлении васкуляризации полипов и подозрении на злокачественный характер поражения
2.7. Постановка клинического диагноза
Основной диагноз:
• Холестероз, полипозная форма
или Аденомиоматоз, сегментарная форма
2.8. Показания для направления (для дальнейшего ведения пациента)
• К ВОПу: динамическое наблюдение за стенкой желчного пузыря, ростом размеров полипов при полипозной форме холестероза
• К специалисту второго уровня в амбулаторном центре / в рефе- ренс-центр: для уточнения характера поражения стенки желчного пузыря, исключения малигнизирующего процесса, проведения уточ- няющих методов – ЭУС, МСКТ, МРТ
2.9. Критерии оценки качества и сроков постановки диагноза
• Сроки постановки диагноза – 10 дней1
• Доля исследований, проведенных в установленный срок: 100%
3.1. Медикаментозное лечение
Схема для ВОПа – специализированного лечения не существует, при боле- вом синдроме возможно применение миотропных спазмолитиков
3.2. Показания к хирургическому лечению
• Быстрый рост полипов более 1 см, васкуляризированный полип
• Аденомиоматоз сегментарная форма (высокая степень малигнизации)
• Аденомиома дна более 1,5 см
• Гиаликанольциноз желчного пузыря (высокая степень малигнизации)
1 Приказ Минздрава России от 10.05.2017 № 203н «Об утверждении критериев оценки качества медицинской помощи» (Зарегистрировано в Минюсте России 17.05.2017 № 46740):
• установление предварительного диагноза лечащим врачом в ходе первичного приема пациента;
• установление клинического диагноза на основании данных анамнеза, осмотра, данных лабораторных, инструментальных и иных методов исследования, результатов консультаций врачей-специалистов, предусмотренных стандартами медицинской помощи, а также клини- ческих рекомендаций (протоколов лечения) по вопросам оказания медицинской помощи (далее – клинические рекомендации) в течение 10 дней с момента обращения.
4.1. Хроническое течение заболевания
Динамическое наблюдение
• Срок: 2 раза в год – первые 2 года, при отсутствии отрицательной динамики в последующие годы – 1 раз в год
• Кратность осмотра: 2 раза в год первые 2 года, при отсутствии отрица- тельной динамики в последующие годы – 1 раз в год
• Консультации: 2 раза первые 2 года, при отсутствии отрицательной динамики в последующие годы 1 раз в год
• Исследования: УЗИ 2 раза в год – первые 2 года, при отсутствии отри- цательной динамики в последующие годы 1 раз в год
• Медикаментозное лечение (базовая схема, критерии коррекции базо- вой схемы) – не существует
Маркеры критических состояний и условия передачи на следующий уро- вень ведения – утолщение стенки более 5–6 мм, наличие васкуляризиро- ванных полипов при ЦДК, наличие аденомиомы дна по данным УЗИ, уве- личение размеров полипов до 1,0 см.
4.2. Критерии оценки качества наблюдения и ведения
Достижение целевых количественных показателей лечения и состояния пациента
• Купирование клинических симптомов и улучшение качества жизни
• Профилактика рецидива заболевания и возникновения осложнений
5.1. Литература
• Ильченко А.А., Орлова Ю.Н. Аденомиоматоз желчного пузыря. Экс- периментальная и клиническая гастроэнтерология. – 2010. – № 4. – с. 86–92.
• Ильченко А. А., Быстровская Е. В., Орлова Ю. Н. и др. Лимфоплазмо- цитарный (IgG4-ассоциированный) холецистит, развившийся на фоне длительно протекающего аденомиоматоза желчного пузыря. Экспери- ментальная и клиническая гастроэнтерология. – 2009, № 8. – с.114–122.
• Ильченко А.А., Орлова Ю.Н. и др. Аденомиоматоз желчного пузыря. Анализ 328 операционных случаев. Экспериментальная и клиническая гастроэнтерология. – 2013. – № 5. – с. 114–120.
• Ильченко А.А. Болезни желчного пузыря и желчных путей: Руководство для врачей. – 2-е изд., перераб. и доп. – М: ООО «Издательство «Меди- цинское информационное агентство», 2011. – 880 с.
• Numata M, Morinaga S, Watanabe T, et al. A case of adenomyomatous hyperplasia of the extrahepatic bile duct. Case Rep Gastroenterol. 2011 May;5(2):457-62.
• Colovic R, Micev M, Markovic J, et al. Adenomyoma of the common hepatic duct. HPB (Oxford) 2002;4(4):187-190.
5.2. Список сокращений
АЛТ – аланинаминотрансфераза АСТ – аспартатаминотрансфераза ГГТ – гамма-глутамилтрансфераза
УЗИ органов брюшной полости с ЦДК – ультразвуковое исследование органов брюшной полости с цветным допплеровским картированием
5.3. Термины и определения
Холестероз желчного пузыря – заболевание, характеризующееся оча- говым и/или диффузным отложением холестерина и его метаболитов в стенке желчного пузыря.
Аденомиоматоз желчного пузыря – приобретенное гиперпластическое поражение желчного пузыря, характеризующееся чрезмерной пролифе- рацией поверхностного эпителия с инвагинацией в утолщенную мышеч- ную оболочку и образованием внутренних ложных дивертикулов – сину- сов Рокитанского–Ашоффа.
Гиалинокальциноз – «фарфоровый» желчный пузырь, гиалинизирующий холецистит, кальцифицированный ЖП. Является вариантом гиперпласти- ческого холецистоза, характеризуется отложением солей кальция в стен- ках желчного пузыря, что приводит к формированию интрамурального гиалинокальциноза с последующим развитием хронического воспали- тельного процесса.
ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ
50 Система поддержки принятия врачебных решений | ГАСТРОЭНТЕРОЛОГИЯ
1 Заболевание 52
2 Диагностика 52
2.1. Жалобы и анамнез заболевания 52
2.2. Осмотр врача 54
2.3. Предварительный диагноз и дифференциальный
диагноз 54
2.4. Критерии направления на срочную
госпитализацию 54
2.5. Обследования 54
2.6. Консультации специалистов 55
2.7. Постановка клинического диагноза 55
2.8. Показания для направления (для дальнейшего
ведения пациента) 55
2.9. Критерии оценки качества и сроков постановки диагноза 56
3 Лечение 56
3.1. Немедикаментозное лечение 56
3.2. Медикаментозное лечение 56
3.3. Показания к хирургическому лечению 57
3.4. Критерии оценки качества лечения 58
4 Наблюдение и введение 59
4.1. Хроническое течение заболевания 59
4.2. Обострение хронического заболевания 59
4.3. Острое заболевание 59
4.4. Критерии оценки качества наблюдения и ведения 60
5 Регистры по заболеванию 60
5.1. Требования к регистру по заболеванию 60
6 Приложения 60
6.1. Литература: 60
6.2. Список сокращений 61
6.3. Термины и определения 61
Желчнокаменная болезнь (ЖКБ) – многофакторное и многостадийное заболевание гепатобилиарной системы, характеризующееся определен- ной клинической картиной, нарушением обмена холестерина и/или били- рубина с образованием желчных камней в пузыре и/или желчных протоках.
Код/коды по МКБ10, диагноз/диагнозы
• К 80.1 Камни желчного пузыря
• К80.2 Камни желчного протока
2.1. Жалобы и анамнез заболевания
Жалобы пациента
• Заболевание может протекать бессимптомно, сопровождаться дис- пепсическими расстройствами или болями, локализующимися в пра- вом подреберье.
• Болевой синдром: боли могут носить тупой, невыраженный характер, проявляться тяжестью в правом подреберье. При обострении заболе- вания может возникнуть желчная (печеночная) колика – приступ болей обычно возникает внезапно, может длиться часами, носит острый харак- тер, иррадиирует в спину или лопатку, обычно связан с употреблением жирной пищи. Приступ может сопровождаться рефлекторной рвотой, повышением температуры, ознобом, что свидетельствует о присоеди- нении воспалительного процесса, и развитием осложнений – острого холецистита. Появление иктеричности кожных покровов и склер сви- детельствует о наличии механической желтухи, возникшей вследствие холедохолитиаза или синдрома Мириззи (сдавление общего желчного протока вклиненным конкрементом в шейку желчного пузыря).
• Диспепсический синдром: тошнота, горечь во рту, вздутие.
Анамнез заболевания
• ЖКБ страдают от 10 до 20 % взрослого населения. У женщин заболевание встречается чаще в 3–4 раза. 2/3 пациентов имеют холестериновые камни.
• Холецистолитиаз (ЖКБ) на стадии билиарного сладжа (БС) и бессим- птомного камненосительства обычно является ультразвуковой «наход- кой» при диспансерном обследовании. Также ЖКБ может дебютиро- вать желчной коликой, появление которой обычно спровоцировано приемом жирной пищи. Известно, что риск образования камней в 3–4 раза выше у лиц, родственники которых страдают ЖКБ.
• При сборе анамнеза также необходимо выяснить, принимает ли боль- ной фармакологические препараты, такие как контрацептивные сред- ства; фибраты; диуретики; октреотид, цефтриаксон, которые являются фактором риска развития камней. Частые беременности в анамнезе, оперативные вмешательства на желудке и кишке, в т.ч. шунтирующие операции по поводу ожирения, наличие сахарного диабета, длитель- ное парентеральное питание; спинномозговая травма – являются рисками развития ЖКБ.
Анамнез жизни (наследственный анамнез, аллергоанамнез, др. виды анамнеза)
• Несмотря на то что ген литогенеза не выявлен, ЖКБ является наслед- ственным заболеванием, при опросе больных следует обращать вни- мание наличие заболевания у близких родственников.
Заболевания, имеющиеся у пациента (выявленные ранее и подтверж- денные, со слов пациента):
• язвенная болезнь двенадцатиперстной кишки,
• сахарный диабет,
• заболевания тонкой кишки,
• оперативные вмешательства на органах ЖКТ (факторы риска ЖКБ) и др.,
• сопутствующая патология.
Имеющаяся лекарственная терапия (лекарственный анамнез)
• Необходимо узнать, была ли у больного литолитическая терапия, оце- нить ее эффективность. Принимаемые препараты при сопутствующей патологии.
2.2. Осмотр врача
• Состояние больного. Оценить цвет кожных покровов и видимых сли- зистых.
• Пальпация живота: наличие болезненности, преимущественно в пра- вых отделах и в эпигастрии, симптомов раздражения брюшины.
2.3. Предварительный диагноз и дифференциальный диагноз
• Желчнокаменная болезнь. Холецистолитиаз.
• Дифференцировать: дорсопатия (межреберная невралгия), язвенная болезнь 12-перстной кишки в стадии обострения, синдром раздражен- ного кишечника, болевая форма. При наличии желчной колики проводить дифференциальный диагноз с почечной коликой, острым панкреатитом.
2.4. Критерии направления на срочную госпитализацию
• Выраженный болевой синдром (желчная колика)
• Повышение температуры до фебрильных цифр
• Желтушность кожных покровов
• Изменения в лабораторно-инструментальных исследованиях (повы- шение лейкоцитов, СОЭ, СРБ, признаки холестаза, цитолиза – в био- химическом анализе крови, при УЗИ – утолщение стенки желчного пузыря более 4 мм, наличие конкрементов, дилятация общего желч- ного протока и наличие в нем конкрементов)
• Неэффективность амбулаторного лечения
2.5. Обследования
Лабораторные:
• Клинический анализ крови
• Глюкоза крови
• Общий билирубин
• Прямой билирубин
• АЛТ
• АСТ
• Щелочная фосфатаза
• ГГТ
• СРБ
Инструментальные:
• УЗИ органов брюшной полости
• ЭКГ
2.6. Консультации специалистов
• Гастроэнтеролог (по показаниям)
• Хирург
2.7. Постановка клинического диагноза
• Основной диагноз: Желчнокаменная болезнь. Холецистолитиаз.
• При наличии осложнений указываются в диагнозе. Например, холедо- холитиаз, механическая желтуха или острый калькулезный холецистит (отключенный желчный пузырь, водянка, эмпиема).
• Сопутствующая патология/патологии (при наличии указывается)
2.8. Показания для направления (для дальнейшего ведения пациента)
К ВОПу:
Бессимптомное камненосительство, билиарный сладж при отсутствии обострения и осложнений
К специалисту второго уровня в амбулаторном центре/ в референс-центре:
• при неэффективности литолитической терапии, при осложненном тече- нии, при необходимости хирургического лечения
2.9. Критерии оценки качества и сроков постановки диагноза
• Сроки постановки диагноза – 10 дней1
• Доля исследований, проведенных в установленный срок: 100%
Основным способом лечения ЖКБ и ее осложнений является оперативное вмешательство.
3.1. Немедикаментозное лечение
Изменение образа жизни – при избыточной массе тела плавное снижение; частое дробное питание с ограничением употребления легкоусваивае- мых углеводов и холестеринсодержащих продуктов, жареного, жирного, а также продуктов, провоцирующих сокращение желчного пузыря.
3.2. Медикаментозное лечение
Схема для ВОПа. Купирование болевого синдрома при выраженном болевом синдроме
1 Приказ Минздрава России от 10.05.2017 № 203н «Об утверждении критериев оценки качества медицинской помощи» (Зарегистрировано в Минюсте России 17.05.2017 № 46740):
• установление предварительного диагноза лечащим врачом в ходе первичного приема пациента;
• установление клинического диагноза на основании данных анамнеза, осмотра, данных лабораторных, инструментальных и иных методов исследования, результатов консультаций врачей-специалистов, предусмотренных стандартами медицинской помощи, а также клини- ческих рекомендаций (протоколов лечения) по вопросам оказания медицинской помощи (далее – клинические рекомендации) в течение 10 дней с момента обращения.
• дротаверина гидрохлорид (но-шпа) 2% раствор 2,0–4,0 мл в виде монотерапии или в сочетании с другими спазмолитиками или метами- зил натрий (баралгин, спазган) 5,0 в/м 3–5 дней.
• После купирования острых болей показан перевод на селективные миотропные средства для коррекции билиарной дисфункции желчного пузыря и сфинктерного аппарата (мебеверин гидрохлорид и др.).
Схема для специалиста в амбулаторном центре
• Для 20–30% больных ЖКБ возможно проведение литолитической терапии. Всем больным с БС (1 стадия ЖКБ) – проведение литолитиче- ской терапии.
• Тактика введения больных ЖКБ должна быть дифференцирована в зависимости от стадии заболевания
Тактика ведения больных с бессимптомным камненосительством
• Решение об оперативном лечении больных с бессимптомным камнено- сительством следует принимать в каждом случае индивидуально с уче- том показаний и противопоказаний к перечисленным выше консерва- тивным методам лечения.
• Следует помнить, что отказ от выжидательной тактики ведения боль- ных при бессимптомном камненосительстве и рекомендация более раннего проведения холецистэктомии способствует профилактике осложнений ЖКБ, в том числе и рака желчного пузыря.
3.3. Показания к хирургическому лечению
Холецистэктомия занимает ведущее место в лечении осложненных форм ЖКБ и представляет собой удаление желчного пузыря вместе с камнями. Вопрос о тактике ведения больных и показаниях к оперативному лечению решается совместно с хирургом.
При холецистолитиазе:
• холецистолитиаз с наличием крупных и/или мелких конкрементов желчного пузыря, занимающих более 1/3 объема желчного пузыря;
• холецистолитиаз, независимо от размеров конкрементов, протекаю- щий с частыми приступами желчных колик;
• холецистолитиаз в сочетании со сниженной сократительной функцией желчного пузыря (коэффициент опорожнения после желчегонного завтрака менее 30%);
• холецистолитиаз, отключенный желчный пузырь;
• холецистолитиаз в сочетании с холедохолитиазом;
• холецистолитиаз, осложненный холециститом и/или холангитом;
• холецистолитиаз, осложненный синдромом Мирицци;
• холецистолитиаз, осложненный развитием водянки или эмпиемы желч- ного пузыря;
• холецистолитиаз, осложненный пенетрацией, перфорацией, свищами;
• холецистолитиаз, осложненный билиарным панкреатитом.
При холедохолитиазе:
Вопрос о тактике ведения больных и показаниях к оперативному лечению решается совместно с хирургом. При этом предпочтение в выборе хирур- гического лечения холедохолитиаза следует отдавать эндоскопическим методам.
3.4. Критерии оценки качества лечения
• купирование болевого и диспепсического синдромов На стадии лечения гастроэнтеролога:
• полная клиническая и эхографическая ремиссия (элиминация БС и пол- ный литолиз конкрементов) при литолитической терапии;
• полная клиническая ремиссия и уменьшение размеров конкрементов
4.1. Хроническое течение заболевания
Динамическое наблюдение
• Срок – 1 год
• Кратность осмотра – 2 раза в год
• Обследования (см. п. 2.5)
• Консультации: ВОП, гастроэнтеролог и хирург по показаниям
• Исследования: клинический и биохимический анализы крови, УЗИ
• Медикаментозное лечение (базовая схема, критерии коррекции базо- вой схемы) в зависимости от стадии заболевания
• Профилактика – изменение образа жизни, снижение массы тела, регу- лярное питание
Маркеры критических состояний и условия передачи на следующий уровень ведения:
a) приступы желчной колики
b) отрицательная динамика в лабораторных и эхографических исследованиях
c) неэффективность терапии
4.2. Обострение хронического заболевания
• Причины: нарушение диеты
• Обследование: клинический и биохимический анализы крови (см. п. 2.5) УЗИ
• Схема лечения – тактику лечения определяет гастроэнтеролог или хирург (по показаниям)
4.3. Острое заболевание
Тактику ведения определяет хирург
4.4. Критерии оценки качества наблюдения и ведения
Достижение целевых количественных показателей лечения и состояния пациента:
• купирование клинических симптомов и улучшение качества жизни, отсутствие необходимости хирургического лечения;
• профилактика рецидива заболевания и возникновения осложнений.
5.1. Требования к регистру по заболеванию
Перечень данных для регистра: ФИО, пол, возраст, клинические проявле- ния, клинический и биохимический анализы крови, данные УЗИ, наличие осложнений, наличие литолитической терапии.
6.1. Литература:
1. Ильченко А.А. Классификация ЖКБ: Материалы 8-й Российской гастро- энтерологической недели, 18-21 ноября 2002 г., Москва// Рос. журн. гастроэнтерол., гепатол., колопроктол. – 2002. – № 5. – Т. XII. – С. 99.
2. Вихрова Т.В. Билиарный сладж и его клиническое значение: Автореф. дис. канд. мед. наук. – 2003. – 30 с.
3. Ильченко А.А., Buxpoвa Т.В. Современный взгляд на проблему били- арного сладжа // Клин. мед. – 2003. – № 8. – С. 17–22.
4. Селезнева Э.Я., Ильченко А.А. Желчнокаменная болезнь, сочетающа- яся с язвенной болезнью двенадцатиперстной кишки // Эксперимент. и клин. гастроэнтерол. – 2008. – № 5. – С. 48–56.
5. Ильченко А.А. Диагностика билиарного сладжа в практике врача-тера- певта поликлиники//Справочник поликлинического врача. – 2009. –
№ 10 – С. 59–63.
6. Ильченко A.A. Желчнокаменная болезнь. – M.: Анахарсис, 2004. – 200 с.
7. Ильченко А.А., Селезнева Э.Я. Мебеверин-ретард в купировании болей при желчнокаменной болезни // Эксперимент. и клин. гастроэн- терол. – 2002. – № 3. – С. 57–58
8. Гордиенко А.В. Проспективная оценка клинического течения желч- нокаменной болезни: Материалы 5-го Славяно-Балтийского науч- ного форума «Санкт-Петербург – Гастро-L 2003» / Гастроэнтерология Санкт-Петербурга. – 2003. – № 2-3. – С. 44.
9. Шерлок Ш., Дули Дж. Заболевания печени и желчных путей. – М.: ГЭОТАР-Медиа,2001. – 860 с.
10. Дадвани C.A., Ветшев П.С, Шулутко A.M., Прудков М.И. Желчнокамен- ная болезнь. – М.: ИД «Видар-М», 2000. – 140 с.
6.2. Список сокращений
ЖКБ – желчнокаменная болезнь
БС – билиарный сладж
ВОП – врач общей практики
6.3. Термины и определения
Желчнокаменная болезнь (ЖКБ) – многофакторное и многостадийное заболевание гепатобилиарной системы, характеризующееся определен- ной клинической картиной, нарушением обмена холестерина и/или били- рубина с образованием желчных камней в пузыре и/или желчных протоках.
Билиарный сладж (БС) – любая неоднородность желчи, выявленная при УЗИ.
Синдром Миризи – сдавление общего желчного протока вклиненным конкрементом в шейку желчного пузыря.
НЕИНФЕКЦИОННЫЙ ЭНТЕРИТ И КОЛИТ
62 Система поддержки принятия врачебных решений | ГАСТРОЭНТЕРОЛОГИЯ
1 Заболевание 64
2 Диагностика 65
2.1. Жалобы и анамнез заболевания 65
2.2. Осмотр врача 68
2.3. Предварительный диагноз и дифференциальный
диагноз 70
2.4. Критерии направления на срочную госпитализацию 71
2.5. Обследования 71
2.6. Консультации специалистов 72
2.7. Постановка клинического диагноза 73
2.8. Критерии оценки качества и сроков постановки
диагноза 73
3 Лечение 73
3.1. Немедикаментозное лечение 73
3.2. Медикаментозное лечение 74
3.3. Показания к хирургическому лечению 75
4 Наблюдение и ведение 76
4.1. Хроническое течение заболевания 76
4.2. Критерии оценки качества наблюдения и ведения 77
5 Приложения 77
5.1. Литература 77
5.2. Список сокращений 78
5.3. Термины и определения 78
Язвенный колит – это хроническое рецидивирующее заболевание тол- стой кишки неизвестной этиологии, характеризующееся геморрагиче- ски-гнойным воспалением толстой кишки с развитием местных и систем- ных осложнений.
Код/коды по МКБ10, диагноз/диагнозы
• Язвенный проктит и проктосигмоидит К 51.3
• Язвенный левосторонний колит К 51.8
• Язвенный тотальный колит К 51.8
Болезнь Крона (БК) – хроническое, рецидивирующее заболевание желудочно-кишечного тракта неясной этиологии, характеризующееся трансмуральным, сегментарным, гранулематозным воспалением с раз- витием местных и системных осложнений: поражением суставов (артриты или артралгии), кожи (узловатая эритема, гангренозная пиодермия), глаз (ирит, иридоциклит, увеит), слизистых оболочек (афтозный стоматит).
• Болезнь Крона тонкой кишки К 50.0
• Болезнь Крона толстой кишки К 50.1.
• Другие разновидности Болезнь Крона К 50.8
Глютенчувствительная целиакия – аутоиммунное, генетически детерми- нированное заболевание, возникающее в ответ на употребление глютена или соответствующих проламинов и характеризующееся развитием атро- фии слизистой оболочки тонкой кишки (СОТК), появлением в сыворотке крови специфических антител и широким спектром зависимых от глютена клинических проявлений.
• К 90.0 Глютенчувствительная целиакия
Дивертикулярная болезнь – заболевание, характеризующееся клини- ческими проявлениями воспалительного процесса и его возможными осложнениями – абсцедированием, перфорацией дивертикулов, образо- ванием свищей, перитонитом, а также кровотечением.
• К57.2, К 57.3 Дивертикулярная болезнь
Синдром раздраженного кишечника (СРК) – функциональное расстрой- ство кишечника, проявляющееся рецидивирующей болью в животе, воз- никающей по меньшей мере 1 раз в неделю, которая характеризуется следующими признаками (двумя и более): связана с дефекацией, связана с изменениями частоты стула и/или формы стула. Эти симптомы должны отмечаться у больного последние 3 месяца или общей продолжительно- стью не менее 6 месяцев.
• К 58.0 Синдром раздраженного кишечника с диареей
• К 58.9 Синдром раздраженного кишечника без диареи
2.1. Жалобы и анамнез заболевания
Жалобы пациента:
• диарея и/или ложные позывы с (без) кровью /слизью;
• тенезмы и императивные позывы на дефекацию, а также ночная дефе- кация;
• боли в правой/левой подвздошной области;
• боли без четкой локализации.
Симптомы, синдромы, синдромокомплексы:
• диарейный синдром: с кровью/слизью, тенезмы и императивные позывы на дефекацию, а также ночная дефекация.
• внекишечные проявления:
– связанные с илеоколитом (периферический артрит, анкилозирующий спондилит, узловатая эритема, гангренозная пиодермия, увеит, иридо- циклит, склерит, афтозный стоматит);
– связанные с нарушением кишечного пищеварения (мальабсорбция, холелитиаз, уролитиаз, остеопороз);
– неспецифические (жировая дистрофия печени, первично-склерозиру- ющий холангит, хронический гепатит, холангиокарцинома, амилоидоз, пептическая язва).
Неспецифические симптомы:
• снижение массы тела,
• общая слабость,
• анорексия,
• лихорадка.
При глютенчувствительной целиакии
Симптомы, синдромы, синдромокомплексы
• Диарейный синдром. Частота стула может варьировать от 2 до 10 развсуткикаквдневное,такивночноевремя. Дажепринебольшой частоте дефекаций отмечается большой объем фекалий – симптом полифекалии (суточный вес стула может достигать 1 и более кг). Стул обычно глинистого замазкообразного вида, часто свет- лый, кашицеобразный или жидкий. Как правило, полифекалия сопровождается стеатореей – высокими потерями жирных кис- лот с калом.
Синдром нарушенного всасывания:
Симптомы, синдромы, синдромокомплексы
• Общая слабость, снижение работоспособности, прогрессирующая потеря массы тела от 5 до 30 кг.
• Больные с типичной формой заболевания отстают в физическом развитии, развиваются симптомы гиповитаминоза в виде появле- ния сухости и шелушения кожи, снижения тургора.
При дивертикулярной болезни толстой кишки
Симптомы, синдромы, синдромокомплексы (клиническая картина может варьироваться)
• Болевой синдром (периодические боли в животе, чаще в левых отделах, внизу живота). Выраженность болей может быть различ- ной: от незначительных до интенсивных болей в животе.
• Также могут отмечаться вздутие, урчание в животе, распирающие боли на высоте запоров.
• Стул чаще твердый, склонность к запорам.
При наличии воспаления в дивертикулах в анализах крови отмечается лейкоцитоз с палочкоядерным сдвигом влево, ускорение СОЭ, повышение уровня СРБ.
При кровотечении отмечаются признаки анемии (снижение уровня гемоглобина, эритроцитов, цветового показателя). В копрограмме обна- руживаются признаки, подтверждающие наличие воспаления: нейтро- фильные лейкоциты, при кровотечении – положительный анализ кала на скрытую кровь.
При СРК
Симптомы, синдромы, синдромокомплексы
• Особое внимание уделяется болевому синдрому: чаще боли воз- никают в утреннее время, боль может характеризоваться как нео- пределенная – может быть ноющая, жгучая, тупая, постоянная или периодическая. Боли уменьшаются после дефекации, отхож- дения газов, приема спазмолитических препаратов.
• Важным дифференциально-диагностическим критерием явля- ется отсутствие ночной симптоматики (сон не нарушен частым стулом и болями).
• Ощущение вздутия живота также чаще беспокоит в утренние часы, но может быть и в течение дня.
• Нарушение стула может быть в виде запоров, поносов или их чере- дования.
• Диарея чаще возникает утром, с частотой от 2 до 6 раз и более, сопро- вождается резкими позывами на дефекацию и чувством неполного опорожнения кишечника. В ночные часы диарея отсутствует.
• При запорах стул в виде «овечьего», пробкообразного, без при- меси крови, однако часто может отмечаться примесь слизи.
• Также у больных СРК могут наблюдаться жалобы, не связан- ные с функционированием кишечника, такие как диспепсия, боли в поясничной области, урологические симптомы, диспареуния и др.
Подробный опрос пациента, включающий, в частности, сбор информа- ции о поездках в южные страны, непереносимости каких-либо продук- тов, принимаемых лекарствах (в частности, антибиотиках и нестероидных противовоспалительных средствах (НПВС)), курении и о наличии воспа- лительных и злокачественных заболеваний кишечника у родственников, количество употребляемой клетчатки, склонность к запорам.
Дополнительно при целиакии: как рос и развивался в детстве, во время введения прикормов.
2.2. Осмотр врача
• частота пульса,
• температура тела,
• артериальное давление,
• индекс массы тела,
• перитонеальные симптомы и признаки токсической дилатации,
• осмотр ротовой полости (исключение афтозного стоматита),
• осмотр кожных покровов (исключение узловатой эритемы и гангреноз- ной пиодермии),
• осмотр глаз (исключение увеита, иридоциклита и т.п.) и суставов;
• осмотр перианальной области, пальцевое исследование прямой кишки.
Целиакия:
• Отмечаются симптомы полигиповитаминоза: язык часто имеет вид поли- рованного за счет сглаженных сосочков, малиново-красного цвета.
• Симптомы нарушения минерального обмена: судороги, парестезии, боли в мышцах, костях, положительный симптом «мышечного валика»,
в тяжелых случаях остеопения и остеопороз трубчатых костей конеч- ностей, позвоночника, костей таза.
• Клинические симптомы гипокалиемии проявляются общей слабостью, адинамией в отдельных случаях, приступами динамической кишечной непроходимости.
• Проявления белковой недостаточности – гипопротеинемические отеки.
• Одним из постоянных симптомов являются симптомы железодефицит- ной анемии.
Дивертикулярная болезнь толстой кишки:
• Отмечается при пальпации живота, определяется болезненный, отно- сительно подвижный сегмент кишки, иногда плотной консистенции.
• При наличии инфильтрата брюшной полости болезненность при паль- пации выраженная, может определяться умеренное напряжение мышц передней брюшной стенки и положительные симптомы раздражения брюшины.
• Отмечается повышение температуры тела.
• Тахикардия.
• Сухость во рту.
• Тошнота.
• Рвота.
• Выраженное вздутие и урчание в животе.
• Нарушения стула.
СРК
• Несоответствие между большим количеством жалоб и удовлетвори- тельным состоянием больного.
• Диагноз исключения, при этом отсутствуют симптомы тревоги: примесь крови в стуле, ночная симптоматика, потеря массы тела, начало в пожи- лом возрасте, отягощенная наследственность (рак толстой кишки, целиакия, ВЗК у родственников), лихорадка, анемия, лейкоцитоз, скры- тая кровь в кале, стеаторея, полифекалия.
2.3. Предварительный диагноз и дифференциальный диагноз
При подозрении на ВЗК дифференциальная диагностика начинается с исключения воспалительных заболеваний толстой кишки, которые не относятся к группе ВЗК. Это инфекционные, сосудистые, медикамен- тозные, токсические и радиационные поражения, а также дивертикулит, ишемический колит.
Болезнь Крона, язвенный колит, целиакию и дивертикулярную болезнь дифференцировать со следующими диагнозами:
• Острыми кишечными инфекциями:
• дизентерия;
• сальмонеллез;
• кампилобактериоз;
• иерсиниоз;
• амебиаз;
• Глистными инвазиями, паразитозами;
• Антибиотико-ассоциированными поражениями кишечника (псевдо- мембранозный колит, вызываемый Cl.difficile);
• Туберкулезом кишечника;
• Системным васкулитом;
• Раком толстой кишки;
• Дивертикулитом, сегментарным колитом;
• Ишемическим колитом;
• Микроскопическими колитами (коллагеновым и лимфоцитарным);
• Лучевым проктитом;
• Аллергией на глютен.
СРК – диагноз исключения, может быть установлен при исключении дру- гих инфекционных, воспалительных и органических заболеваний.
2.4. Критерии направления на срочную госпитализацию
• Молниеносная (фульминантная) форма любой степени тяжести
• Обострение язвенного колита/болезни Крона (по данным эндоскопи- ческого или рентгенологического методов исследования) при отсут- ствии возможности адекватного контроля за течением заболевания
• Клинические признаки обострения ЯК/БК (при отсутствии возможно- сти проведения ЭГДС или рентгенологического исследования амбула- торно)
• При подозрении на инфильтративный процесс (или малигнизацию)
• При неэффективности амбулаторного лечения любой степени тяжести и протяженности
• Признаки кишечного кровотечения, перфорации и/или развития ток- сического мегаколона (госпитализация проводится в экстренном порядке)
• Признаки кишечного кровотечения, малигнизации, перфорации по данным эндоскопического или рентгенологического методов иссле- дования (госпитализация проводится в экстренном порядке)
• Гормональнозависимые и гормонорезистентные формы язвенного колита
• Целиакия с наличием синдрома нарушенного всасывания 2–3 степени тяжести
• Рефрактерная целиакия
• Дивертикулярная болезнь с признаками дивертикулита, формирова- ние инфильтрата брюшной полости, наличие кровотечения
При СРК госпитализация не требуется.
2.5. Обследования
Лабораторные:
• Глюкоза крови
• С-реактивный белок
• АЛТ
• АСТ
• Щелочная фосфатаза
• ГГТП
• Общий белок
• Сывороточное железо
• Электролиты (калий, натрий, хлор)
• Клинический анализ крови
• Фекальный кальпротектин (количественный) – не входит в оплату за счет средств ОМС
• Антитела к тканевой трансглютаминазе IgA – не входит в оплату за счет средств ОМС
• Антитела к тканевой трансглютаминазе IgG – не входит в оплату за счет средств ОМС
• Анализ кала на токсины А и В Clostridium difficile (по показаниям)
• Альбумин
• Копрограмма
• Клинический анализ крови
Инструментальные:
• ЭКГ
• УЗИ органов брюшной полости и кишечника – не входит в оплату за счет средств ОМС
• Колонофиброскопия
• Обзорный снимок брюшной полости (по показаниям)
• Ирригоскопия (по показаниям)
2.6. Консультации специалистов
• Гастроэнтеролог
• Колопроктолог
• Инфекционист (по показаниям)
2.7. Постановка клинического диагноза
Основной диагноз согласно коду МКБ
2.8. Критерии оценки качества и сроков постановки диагноза
• Сроки постановки диагноза – 10 дней1
• Доля исследований, проведенных в установленный срок: 100%
3.1. Немедикаментозное лечение
(изменение образа жизни, лечебная физкультура, физиотерапия, вспомогательные приспособления и устройства, показания к их использованию; обучение, образование пациентов)
Специальной диеты для больных с ВЗК не существует. В фазе обострения рекомендуется высокобелковая диета с ограничением жира, грубово- локнистых и молочных продуктов. При ремиссии диета должна строиться по принципу исключения продуктов, вызывающих индивидуальную непе- реносимость. Установлено, что больные ВЗК чаще всего плохо переносят следующие продукты: кукуруза, капуста, молоко, пшеница, дрожжи, томаты, цитрусовые, яйца, кофе, бананы, картофель, лук, апельсиновый сок.
Язвенный колит: парентеральное или энтеральное (зондовое) питание имеет целью только компенсирование белково-энергетической недо- статочности, возникающей при тяжелом обострении заболевания. При БК (болезни Крона) парентеральное или энтеральное (зондовое) питание обладает еще и противовоспалительным эффектом, сравнимым с медика- ментозной терапией.
1 Приказ Минздрава России от 10.05.2017 № 203н «Об утверждении критериев оценки качества медицинской помощи» (Зарегистрировано в Минюсте России 17.05.2017 № 46740):
• установление предварительного диагноза лечащим врачом в ходе первичного приема пациента;
• установление клинического диагноза на основании данных анамнеза, осмотра, данных лабораторных, инструментальных и иных методов исследования, результатов консультаций врачей-специалистов, предусмотренных стандартами медицинской помощи, а также клини- ческих рекомендаций (протоколов лечения) по вопросам оказания медицинской помощи (далее – клинические рекомендации) в течение 10 дней с момента обращения.
Однако из-за высокой стоимости такого лечения и сложностей его орга- низации оно используется в редких случаях, преимущественно у детей и при выраженной активности заболевания, резистентного к глюкокорти- коидам.
Целиакия: независимо от вариантов клинического течения, обязательным является строгое и пожизненное соблюдение аглютеновой диеты (АГД). ВАЖНО, что назначать диету возможно только после выполнения всех необ- ходимых диагностических этапов! Из рациона полностью исключались про- дукты, содержащие пшеницу, рожь, ячмень и овес. Следует подчеркнуть, что в последние годы допускается использование небольшого количе- ства овса в составе АГД. Тем не менее, мы придерживались мнения о пол- ном исключении «белков глютена», а в овсе в составе авенина содержатся
«следы» белка, близкого к глиадину, существует также возможность «загряз- нения» овса пшеницей и другими злаками в процессе обработки; исключа- лись также многие продукты, в состав которых входит «скрытый» глютен.
Дивертикулярная болезнь: начинается с коррекции диеты (высокошлако- вая диета с дополнительным введением в рацион нерастворимых расти- тельных волокон, достаточное потребление воды). При необходимости – коррекция запоров.
СРК: коррекция диеты, образа жизни. Регулярный прием еды, избегать приема пищи в спешке, в процессе работы. Не пропускать приемы пищи. Наладить режим труда и отдыха. Полноценный сон.
3.2. Медикаментозное лечение
Дивертикулярная болезнь:
• На первом этапе, в случае неосложненного течения дивертикулярной болезни, возможно применение рифаксимина 400 мг 2 раза в день, в течение 10 дней повторными курсами.
• При болях назначение селективных спазмолитиков.
• При наличии осложнений (формирование инфильтрата) лечение должно осуществляться в стационаре под наблюдением гастроэнтеро- лога и хирурга с применением пероральных антибиотиков широкого спектра действия.
СРК:
• При болевом синдроме: спазмолитические препараты.
• При диарее: кишечные антисептики (рифаксимин и др.), пробиотики, вяжущие (диоктаэдрический смектит), лоперамид.
• При запорах: слабительные, увеличивающие объем каловых масс, осмотические слабительные, слабительные, стимулирующие моторику кишечника, а также энтерокинетики.
• Также назначаются психотропные препараты, антидепрессанты.
3.3. Показания к хирургическому лечению
Абсолютные:
• Перфорация кишки
• Токсический мегаколон при неэффективности консервативного лече- ния
• Кишечное кровотечение
• Стенозы с развитием кишечной непроходимости
• Рак толстой кишки или высокий риск его возникновения
• Кровотечения из дивертикулов
• Формирование абсцесса брюшной полости
Относительные:
• Абсцессы
• Свищи
• Отсутствие эффекта от консервативной терапии
• Гормонозависимость/гормонорезистентность
• Лимфома тонкой кишки
• Негранулематозный язвенный энтероколит (с кровотечением) При лечении СРК хирургические методы лечения не применяются.
4.1. Хроническое течение заболевания
Диспансерное наблюдение
Регулярное наблюдение за пациентом и коррекция лечения с целью купирования симптомов и заживления слизистой оболочки. Больные ВЗК должны находиться на диспансерном учете у гастроэнтеролога (оптималь- ный вариант) или участкового терапевта. Основные цели диспансерного наблюдения — пролонгирование ремиссии, предупреждение обострений, своевременная диагностика осложнений. Поэтому при благоприятном течении больной должен осматриваться не реже 1 раза в квартал, если он принимает поддерживающие дозы сульфасалазина или преднизо- лона – ежемесячно. Эндоскопическое исследование должно проводиться не реже 1 раза в год, при ухудшении состояния, изменении клинического течения – чаще. Необходимо трудоустройство больного – освобождение от работы, связанной с командировками, ночными сменами, нерегуляр- ным питанием, эмоциональными перегрузками.
При целиакии:
Показателями успешной реабилитации больных целиакией являются:
1. Устойчивая клиническая ремиссия;
2. Снижение до нормальных показателей иммунологических тестов;
3. Восстановление морфологической структуры слизистой оболочки тонкой кишки.
При дивертикулярной болезни:
Купирование болевого синдрома, нормализация показателей крови, положительная динамика по УЗИ кишечника.
Установление группы инвалидности при средней и тяжелой степени, ВЗК с системными проявлениями.
• Консультации (см. п. 2.6)
• Исследования (см. п. 2.5)
• Медикаментозное лечение (см. п. 3.2)
• Профилактика
4.2. Критерии оценки качества наблюдения и ведения
Лечение до достижения цели при язвенном колите:
• клиническая ремиссия (отсутствие крови в стуле, нормальная частота стула); эндоскопическая ремиссия – отсутствие воспаления (индекс Мейо 0–1).
Лечение до достижения цели при болезни Крона:
• клиническая ремиссия (отсутствие боли в животе, нормальная частота стула), эндоскопическая ремиссия – отсутствие изъязвлений.
Дополнительные цели: гистологическое заживление; биомаркерное заживление (нормализация СРБ, фекального кальпротектина).
СРК не требует планового диспансерного наблюдения и контрольных исследований.
5.1. Литература
1. Парфенов А.И., Маев И.В., Баранов А.А., Бакулин И.Г., Сабельникова Е..А. Крумс Л.М., Быкова С.В., Боровик Т.Э., Захарова И.Н. и др. «Все- российский консенсус по диагностике и лечению целиакии у детей и взрослых». Альманах клинической медицины. 2016;44 (6): с 661- 688.
2. ПарфеновА.И. Целиакия. Эволюция представлений о распространен- ности, клинических проявлениях и значимости этиотропной терапии. – М. Анахарис, 2007. – 372 с.
3. Рекомендации Российской гастроэнтерологической ассоциации и Ассоциации колопроктологов России по диагностике и лечению взрослых больных дивертикулярной болезнью ободочной кишки. Ивашкин В.Т. с соавторами, 2016.
4. Рекомендации Российской гастроэнтерологической ассоциации и Ассоциации колопроктологов России по диагностике и лечению СРК у взрослых, Ивашкин В.Т. с соавторами, 2016.
5.2. Список сокращений
БК – болезнь Крона
ВЗК – воспалительные заболевания кишечника
СРК – синдром раздраженного кишечника
АГД – аглютеновая диета
ОМС – обязательное медицинское страхование
ЯК – язвенный колит
5.3 Термины и определения
Язвенный колит – это хроническое рецидивирующее заболевание тол- стой кишки неизвестной этиологии, характеризующееся геморрагиче- ски-гнойным воспалением толстой кишки с развитием местных и систем- ных осложнений.
Болезнь Крона (БК) – хроническое, рецидивирующее заболевание желудочно-кишечного тракта неясной этиологии, характеризующееся трансмуральным, сегментарным, гранулематозным воспалением с раз- витием местных и системных осложнений: поражением суставов (артриты или артралгии), кожи (узловатая эритема, гангренозная пиодермия), глаз (ирит, иридоциклит, увеит), слизистых оболочек (афтозный стоматит).
Глютенчувствительная целиакия – аутоиммунное, генетически детерми- нированное заболевание, возникающее в ответ на употребление глютена или соответствующих проламинов и характеризующееся развитием атро- фии слизистой оболочки тонкой кишки (СОТК), появлением в сыворотке крови специфических антител и широким спектром зависимых от глютена клинических проявлений.
Дивертикулярная болезнь – заболевание, характеризующееся клини- ческими проявлениями воспалительного процесса и его возможными осложнениями – абсцедированием, перфорацией дивертикулов, образо- ванием свищей, перитонитом, а также кровотечением.
Синдром раздраженного кишечника (СРК) – функциональное расстрой- ство кишечника, проявляющееся рецидивирующей болью в животе, воз- никающей по меньшей мере 1 раз в неделю, которая характеризуется следующими признаками (двумя и более): связана с дефекацией, связана с изменениями частоты стула и/или формы стула. Эти симптомы должны отмечаться у больного последние 3 месяца или в общей продолжительно- сти не менее 6 месяцев.
ХРОНИЧЕСКИЙ ГАСТРИТ
1 Заболевание 82
2 Диагностика 82
2.1. Жалобы и анамнез заболевания 82
2.2. Осмотр врача 83
2.3. Предварительный диагноз и дифференциальный
диагноз 84
2.4. Критерии направления на срочную
госпитализацию 84
2.5. Обследования 84
2.6. Консультации специалистов 86
2.7. Постановка клинического диагноза 86
2.8. Показания для направления
(для дальнейшего ведения пациента) 87
2.9. Критерии оценки качества и сроков постановки диагноза 87
3 Лечение 88
3.1. Немедикаментозное лечение 88
3.2. Медикаментозное лечение 88
3.3. Показания к хирургическому лечению 90
3.4. Критерии оценки качества лечения 90
4 Наблюдение и ведение 91
4.1. Хроническое течение заболевания 91
4.2. Обострение хронического заболевания 92
4.3. Критерии оценки качества наблюдения и ведения 92
5 Регистры по заболеванию 92
5.1. Требования к регистру по заболеванию 92
6 Приложения 92
6.1. Литература 92
6.2. Список сокращений 93
6.3. Термины и определения 94
6.4 Другие приложения 94
Хронические гастриты – группа хронических заболеваний, морфоло- гически характеризующихся воспалительными и/или дистрофическими процессами в слизистой оболочке желудка, развившимися вследствие определенных этиологических причин (инфекционный (Н. pylori-ассоци- ированный), аутоиммунный, медикаментозный, алкогольный, химический гастриты, рефлюкс-гастрит, гастрит из-за другой специфической внешней причины).
Диагноз «хронический гастрит» устанавливается в результате морфоло- гического исследования биоптатов из слизистой оболочки желудка
Код/коды по МКБ10, диагноз/диагнозы
• К29.3 Хронический поверхностный гастрит
• К29.4 Хронический атрофический гастрит
• К29.5 Хронический гастрит неуточненный
• К29.6 Другие гастриты
• К29.7 Гастрит неуточненный
2.1. Жалобы и анамнез заболевания
Жалобы пациента
Это заболевание может не иметь клинического эквивалента и протекает чаще всего бессимптомно. Клинические проявления: симптомы диспепсии, которые купируются после устранения этиологической причины. Сохране- ние или рецидив симптомов после подтвержденной эрадикации Н. pylori свидетельствует о диагнозе функциональной диспепсии.
Симптомы диспепсии:
• Синдром эпигастральной боли – тупая боль в эпигастрии и/или жже- ние в эпигастрии (могут возникать после еды, натощак или умень- шаться после еды).
Постпрандиальный дистресс-синдром – чувство переполнения в эпига- стрии и/или раннее насыщение (обусловленное приемом пищи).
Анамнез заболевания:
• начало заболевания (острое или постепенное);
• частота обострений и длительность ремиссий;
• наличие или отсутствие изменений в характере жалоб;
• динамика массы тела (выраженное похудание).
Анамнез жизни (наследственный анамнез, аллергоанамнез, др. виды анамнеза):
• Наследственный анамнез может быть отягощен (заболевания верхних отделов, ассоциированные с Н. pylori, в т.ч. язвенная болезнь, адено- карцинома и нейроэндокринные опухоли желудка у родственников).
Заболевания, имеющиеся у пациента (выявленные ранее и подтверж- денные, со слов пациента)
• хронический гастрит, ассоциированный с Нр (атрофический и неатрофи- ческий), может выявляться у пациентов с язвенной болезнью в анамнезе;
• хронический аутоиммунный гастрит может сочетаться с другими ауто- иммунными заболеваниями (сахарный диабет 1 типа, аутоиммунный тиреоидит, пернициозная анемия);
• рефлюкс-гастрит может сочетаться с патологией билиарного тракта
Имеющаяся лекарственная терапия (лекарственный анамнез)
• Прием лекарственных препаратов, раздражающих слизистую обо- лочку желудка, таких как НПВС, ГКС, приводящих к развитию лекар- ственных гастритов (НПВС-гастропатии).
2.2. Осмотр врача
• Включает стандартный физикальный осмотр, при котором возможно выявить умеренную болезненность при пальпации в эпигастральной области при хроническом гастрите любой этиологии.
• При хроническом атрофическом гастрите «полированный» язык или язык, обложенный белым налетом.
• При аутоиммунном гастрите могут встречаться признаки авитаминоза, глоссит, фуникулярный миелоз, симптомы анемии.
2.3. Предварительный диагноз и дифференциальный диагноз
Предварительный диагноз может быть сформулирован:
• Необследованная диспепсия (К 30)
Дифференциальный диагноз:
• хронический гастрит, ассоциированный с Н.pylori (атрофическим и неатрофическим);
• лекарственный гастрит (НПВС-гастропатия);
• хронический аутоиммунный гастрит;
• функциональная диспепсия;
• язвенная болезнь.
2.4. Критерии направления на срочную госпитализацию
• Нет
2.5. Обследования
Обязательные лабораторные исследования:
• клинический анализ крови (анемия вследствие НПВП-гастропатии, осложненной кровотечением, пернициозная анемия при атрофическом гастрите)
• неинвазивная диагностика H. pylori:
– 13С-уреазный дыхательный тест или определение антигена H. pylori в кале (при наличии в МО). Могут быть ложноотрицательными на фоне приема ИПП за 14 дней до теста, антибиотиков, препаратов висмута, которые должны быть отменены за 30 дней до теста. Эти методы также рекомендованы для оценки эффективности лечения (не ранее чем через 30 дней после его завершения)
– определение антител к H. pylori класса IgG в крови у лиц, ранее не полу- чавших антихеликобактерную терапию (при наличии в МО)
Дополнительные лабораторные исследования:
• анализ кала на скрытую кровь (при наличии анемии – диагностика острой и хронической кровопотери)
• определение антител к париетальным клеткам – при подозрении на хронический аутоиммунный атрофический гастрит
• определение в крови уровня гастрина-17 и пепсиногена I (ПГ I) и пепси- ногена II (ПГ II) – при мультифокальном атрофическом гастрите
Обязательные инструментальные исследования:
• ЭКГ (до проведения ЭГДС) больным старше 45 лет; больным моложе
45 лет, находящимся на диспансерном наблюдении у кардиолога, при подозрении на гастралгическую форму инфаркта миокарда
• ЭГДС с биопсией из тела и антрального отдела желудка для морфо- логического исследования и/или выявления H. pylori (гистологическое исследование или быстрый уреазный тест – при отсутствии возможно- сти неинвазивной диагностики H. pylori)
Дополнительные инструментальные исследования:
• для оценки гистологической выраженности атрофии и воспаления, формирования групп риска в качестве канцеропревенции применяется система оценки гастрита OLGA (Operative Link for Gastritis Assessment) (5 фрагментов из антрального отдела, тела и угла желудка)
• 24-часовая рН-метрия – исследование кислотообразующей функ- ции желудка – при морфологически подтвержденном атрофическом гастрите
• УЗИ органов брюшной полости (по показаниям: при хроническом ауто- иммунном атрофическом гастрите и/или при сопутствующей патологии гепатобилиарной системы)
• рентгенологическое исследование верхних отделов ЖКТ с барием (по показаниям: при отказе пациента от ЭГДС)
2.6. Консультации специалистов
Гастроэнтеролог:
• при положительном тесте на H. pylori после ранее проводимой антихе- ликобактерной терапии в анамнезе;
• при наличии аллергии или непереносимости препаратов первой линии антихеликобактерной терапии;
• при выявлении хронического аутоиммунного гастрита, подтвержден- ного морфологически;
• при наличии положительной реакции на «скрытую» кровь в кале
Гематолог:
• при гематологической картине В12-дефицитной анемии
Невролог:
• при гематологической картине В12-дефицитной анемии – при наличии неврологической симптоматики
Психотерапевт:
при выраженных психосоматических расстройствах;
Онколог
• по результатам биопсии (при наличии дисплазии СОЖ, при выявлении рака желудка).
2.7. Постановка клинического диагноза
Основной диагноз
• Хронический гастрит, указываются:
• при наличии атрофии (стадия по OLGA);
• ассоциация с H. pylori;
• аутоиммунный (при наличии антител к париетальным клеткам);
• ассоциация с приемом лекарственных препаратов (НПВС, ГКС и др.);
• уровень кислотопродуцирующей функции желудка (при наличии данных рН-метрии)
• Сопутствующая патология/патологии
2.8. Показания для направления
(для дальнейшего ведения пациента)
К ВОПу:
• хронический гастрит;
• ассоциированный с H. pylori
К специалисту второго уровня в амбулаторном центре/ в референс-центре:
• для определения антител к париетальным клеткам – при подозрении на хронический аутоиммунный атрофический гастрит (при отсутствии в МО первого уровня)
• для определения в крови уровня гастрина-17 и пепсиногена I (ПГ I) и пепсиногена II (ПГ II) – при мультифокальном атрофическом гастрите (при отсутствии в МО первого уровня)
• для проведения 24-часовой рН-метрии – с целью определения кисло- топродукции при выраженном атрофическом гастрите (при отсутствии в МО первого уровня)
• для гистологической оценки выраженности атрофии и воспаления при помощи системы OLGA (Operative Link for Gastritis Assessment) (5 фрагментов из антрального отдела и тела желудка) (при отсутствии в МО первого уровня)
2.9. Критерии оценки качества и сроков постановки диагноза
• Сроки постановки диагноза – 10 дней1
• Доля исследований, проведенных в установленный срок: 100%
1 Приказ Минздрава России от 10.05.2017 № 203н «Об утверждении критериев оценки качества медицинской помощи» (Зарегистрировано в Минюсте России 17.05.2017 № 46740):
• установление предварительного диагноза лечащим врачом в ходе первичного приема пациента;
• установление клинического диагноза на основании данных анамнеза, осмотра, данных лабораторных, инструментальных и иных методов исследования, результатов консультаций врачей-специалистов, предусмотренных стандартами медицинской помощи, а также клини- ческих рекомендаций (протоколов лечения) по вопросам оказания медицинской помощи (далее – клинические рекомендации) в течение 10 дней с момента обращения.
3.1. Немедикаментозное лечение
(изменение образа жизни, лечебная физкультура, физиотерапия, вспомогательные приспособления и устройства, показания к их использованию; обучение, образование пациентов)
Диета:
• на весь период обострения заболевания;
• питание полноценное и разнообразное;
• режим питания дробный, до 6 раз в сутки, малыми порциями;
• ограничение механических и химических раздражителей ЖКТ, стиму- ляторов желудочной секреции (при гиперацидности), веществ, дли- тельно задерживающихся в желудке; прием продуктов, стимулирую- щих желудочную секрецию (при гипоацидности);
• исключение очень горячих и очень холодных блюд;
• по возможности отказ от приема ЛС, раздражающих слизистую обо- лочку желудка.
3.2. Медикаментозное лечение
Схема для ВОПа
Показания
К назначению Препарат по МНН (примерный) Комментарии
Антацидные препараты
При синдроме эпигастральной боли Карбонат кальция (0,25–1 г х 3 р.) Фосфат алюминия (20 г х 3 р.) Гидроксид магния (15мл (1 т.)
х 3–4 р.) Применяются на этапе диагностики (до проведения ЭГДС)
Ингибиторы протонной помпы
При синдроме эпигастральной боли
Входят в схему эрадикационной терапии Омепразол (20–80 мг/сут.)
Пантопразол (40–80 мг/сут.)
Рабепразол (10–20 мг/сут.)
Эзомепразол (20–40 мг/сут.)
Лансопразол (30 мг/сут.) Входят в схему эради- кационной терапии Кратность приема
и длительность лечения определяются индивидуально
Показания
к назначению Препарат по МНН (примерный) Комментарии
Гастропротекторы
Висмута трикалия дицитрат 240 мг х 2 р./сут. (или по 120 мг х 4 р./сут.) Сукральфат 1000 мг х 4 р./сут (или 2000 мг х 2 р./сут.) Обладают проти- вовоспалительным эффектом Монотерапия
при отсутствии дока- зательств наличия
H. pylori
Прокинетики При пост- прандиальном дистресс-син- дроме Метоклопрамид 10 мг 3 раза в день, курс 7–10 дней;
Домперидон 10 мг 3 раза в день, курс 7–10 дней;
Итоприд 50 мг 3 раза в день, курс 4–8 недель.
Гастрит, ассоциированный с H. pylori, является инфекционным заболева- нием, основой его лечения является эрадикация H. pylori:
Терапия первой линии (курс 14 дней)
1-й компонент схемы 2-й компонент схемы 3-й компонент схемы 4-й компонент схемы
ИПП* 2 раза
в день за 30 минут до приема пищи
амоксициллин 1000 мг 2 раза в день
кларитромицин 500 мг 2 раза
в день
висмута трикалия дицитрат 240 мг 2 раза в день
* Эзомепразол и рабепразол более эффективны, чем омепразол, лансопразол и пантопразол. Двойная доза ИПП повышает эффективность эрадикации.
При непереносимости препаратов пенициллинового ряда (курс 14 дней)
1-й компонент схемы 2-й компонент схемы 3-й компонент схемы 4-й компонент схемы
ИПП* 2 раза
в день за 30 минут до приема пищи
метронидазол 500 мг 3 раза в день
тетрациклин 1000 мг 2 раза в день
висмута трикалия дицитрат 120 мг
4 раза (или 240 мг 2 раза в день)
* Эзомепразол и рабепразол более эффективны, чем омепразол, лансопразол и пантопразол. Двойная доза ИПП повышает эффективность эрадикации.
Добавление пробиотиков повышает эффективность и переносимость лечения в период эрадикационной терапии.
Через 30 дней после завершения приема препаратов схемы эрадикации должно быть проведено исследование на H. pylori (контроль эффективно- сти эрадикации). Определение антител к H. pylori класса IgG в крови у лиц, получавших антихеликобактерную терапию, не может быть использовано для контроля эрадикации.
3.3. Показания к хирургическому лечению
Нет
3.4. Критерии оценки качества лечения
Срок назначения лечения (фактический/в соответствии с утвержден- ными нормами):
• эрадикационная терапия –14 дней
Показатели качества лечения (в процессе лечения/в конце лечения)
• купирование клинических симптомов диспепсии – через 14 дней;
• улучшение качества жизни больных – через 7 дней;
• элиминация H. pylori – через 30 дней после окончания эрадикацион- ной терапии;
• регрессия гистологических признаков атрофии СОЖ – после успешной эрадикационной терапии;
• нормализация показателей крови (при В12- и железодефицитной ане- мии) через 1,5–2 месяца.
Временные промежутки оценки эффективности лечения по заболева- нию, в том числе сроки достижения целевых показателей лечения:
• не реже одного раза в 2 недели, до достижения клинической ремиссии;
• при отсутствии положительной клинической динамики – не ранее чем через 4 недели от начала лечения: консультация гастроэнтеролога – коррекция лечения и наблюдение у гастроэнтеролога до достижения клинической ремиссии;
• при достижении клинической ремиссии – осмотры в рамках диспан- серного наблюдения врача-терапевта/ВОП.
4.1. Хроническое течение заболевания
Диспансерное наблюдение
У больных с неатрофическим гастритом после успешной эрадикации
H. pylori – наблюдение не требуется.
У больных с аутоиммунным и /или атрофическим гастритом после эради- кации H. pylori:
• Кратность осмотра: 1 раз в год
• Лабораторно-инструментальные исследования:
• клинический анализ крови 1 раз в год;
• ЭГДС с биопсией – кратность исследования определяется стадией атрофии по OLGA (III и IV стадии гастрита – высокий риск развития рака желудка ЭГДС 1 раз в год, при наличии дисплазии – каждые 6 месяцев).
• Консультации специалистов:
• гастроэнтеролог, психотерапевт, гематолог, невролог, онколог – по показаниям (см. п. «Диагностика»)
• Медикаментозное лечение:
• лечение В12-дефицитной анемии – по показаниям;
• курсовой прием гастропротекторов: висмута трикалия дици- трат 240 мг х 2р./сут. (или по 120 мг х 4 р./сут.) в течение 3 недель 2–3 раза в год;
• сукральфат 1000 мг х 4 р./сут. (или 2000 мг х 2 р./сут.) в течение 4 недель 2 раза в год
• Маркеры критических состояний и условия передачи на следующий уровень ведения.
• Онколог, хирург – при малигнизации процесса, кровотечениях при НПВС-гастропатии.
4.2. Обострение хронического заболевания
Причины
• неэффективная эрадикация H. pylori
• прием лекарственных препаратов (НПВС, ГКС и др.)
Обследование (см. п. 2.5) Схема лечения (см. п. 3.2)
4.3. Критерии оценки качества наблюдения и ведения
• Купирование клинических симптомов и улучшение качества жизни – профилактика рецидива заболевания и возникновения осложнений
5.1. Требования к регистру по заболеванию
Перечень данных для регистра:
• Хронический гастрит, ассоциированный с H. pylori (распространен- ность инфицирования H. pylori)
• Хронический атрофический (в т.ч. аутоиммунный гастрит) (формирова- ние групп риска возникновения аденокарциномы желудка, нейроэндо- кринных опухолей желудка)
Администрирование регистра (правила ведения, заполнения)
6.1. Литература
1. Аруин Л.И., Капуллер Л.Л., Исаков В.А. Морфологическая диагностика болезней желудка и кишечника. – М.:Триада – Х, 1998. Genta R.M., Rugge M. Review article: pre-neoplastic states of the gastric mucosa – a practical
approach for the perplexed clinician// Aliment. Pharmacol. Ther. – 2001.
2. Аруин Л.И., Григорьев П.Я., Исаков В.А., Яковенко Э.П. Хронический гастрит. Амстердам,1993.
3. Sugano K., Tack J., Kuipers E.J., Graham D.Y., El-Omar E.M., Miura S., Haruma K., Asaka M., Uemura N., Malfertheiner P. Kyoto global consensus report on Helicobacter pylori gastritis // Gut 2015;64:1353-1367.
4. Эмбутниекс Ю.В., Войнован И.Н., Бордин Д.С. Аутоиммунный гастрит: патогенез, современные подходы к диагностике и лечению. Фарма- тека 2017, с. 8–14.
5. Malfertheiner P, Megraud F, O’Morain C et al. Management of Helicobacter pylori infection – the Maastricht V/Florence Consensus Report. Gut 2017; 66 (1): 6–30. Портал Consilium Medicum: https://con-med. ru/magazines/consilium_medicum/consilium_medicum-8.1-2017/ rekomendatsii_maastrikht_v_florentiyskogo_konsensusa_po_ lecheniyu_khelikobakternoy_infektsii/
6. Бордин Д.С., Эмбутниекс Ю.В. и др. Европейский регистр Helicobacter pylori (Hp-EuReg): как изменилась клиническая практика в России с 2013 по 2018 г. Терапевтический архив № 2, 2019 г.
7. Клинические алгоритмы ведения пациентов, Департамент здравоох- ранения Москвы, 2018 г., с. 278–292.
6.2. Список сокращений
АТ к НР – антитела к Helicobacter pylori
ВОП – врач общей практики
ГПОД – грыжа пищеводного отверстия диафрагмы
ЭКГ – электрокардиография
ЭГДС – эзофагогастродуоденоскопия
OLGA (Operative Link for Gastritis Assessment) – система оценки гастрита
6.3. Термины и определения
Хронические гастриты – группа хронических заболеваний, морфоло- гически характеризующихся воспалительными и/или дистрофическими процессами в слизистой оболочке желудка, развившимися вследствие определенных этиологических причин (инфекционный (Н. pylori-ассоци- ированный), аутоиммунный, медикаментозный, алкогольный, химический гастриты, рефлюкс-гастрит, гастрит из-за другой специфической внешней причины).
6.4 Другие приложения
Интегральный показатель стадии гастрита в системе OLGA
Стадия атрофии в теле желудка
Стадия атрофии
В антруме
0
І
ІІ
ІІ
0
Стадия 0
Стадия І
Стадия ІІ
Стадия ІІ
І
Стадия І
Стадия ІІ
Стадия ІІ
Стадия ІІІ
ІІ
Стадия ІІ
Стадия ІІ
Стадия ІІІ
Стадия ІV
ІІІ
Стадия ІІІ
Стадия ІІІ
Стадия ІV
Стадия ІV
ХРОНИЧЕСКИЙ ПАНКРЕАТИТ
95
1 Заболевание 97
2 Диагностика 97
2.1. Жалобы и анамнез заболевания 97
2.2. Осмотр врача 99
2.3. Предварительный диагноз и дифференциальный
диагноз 100
2.4. Критерии направления на срочную
госпитализацию 101
2.5. Обследования 102
2.6. Консультации специалистов 102
2.7. Постановка клинического диагноза (примеры
диагноза) 104
2.8. Показания для направления (для дальнейшего
ведения пациента) 105
2.9. Критерии оценки качества и сроков
постановки диагноза 105
3 Лечение 106
3.1. Немедикаментозное лечение 106
3.2. Медикаментозное лечение 106
3.3. Показания к хирургическому лечению 108
3.4. Критерии оценки качества лечения 108
4 Наблюдение и ведение 109
4.1. Хроническое течение заболевания 109
4.2. Обострение хронического заболевания 110
4.3. Острое заболевание 110
4.4. Критерии оценки качества наблюдения и ведения 110
5 Приложения 110
5.1. Литература 110
5.2. Список сокращений 113
5.3. Термины и определения 114
5.4. Другие приложения (таблицы) 114
Хронический панкреатит (ХП) – группа хронических заболеваний под- желудочной железы различной этиологии, воспалительной природы, характеризующихся болью в животе, развитием необратимых структур- ных изменений паренхимы и протоков, замещением их соединительной (фиброзной) тканью и развитием вследствие этого экзокринной и эндо- кринной панкреатической недостаточности.
Хронический панкреатит (ХП) является заболеванием, которое может иметь существенное влияние на качество жизни и опасные для жизни долгосрочные осложнения, включающие сахарный диабет, рак поджелу- дочной железы, трофологическую недостаточность.
Код/коды по МКБ10, диагноз/диагнозы
• K86 Другие болезни поджелудочной железы
• K86.0 Хронический панкреатит алкогольной этиологии
• K86.1 Другие хронические панкреатиты
• K86.2 Киста поджелудочной железы
• K86.3 Ложная киста поджелудочной железы
• K86.8 Другие неуточненные болезни поджелудочной железы
• K86.9 Болезнь поджелудочной железы неуточненная
2.1. Жалобы и анамнез заболевания
• Жалобы пациента: боль в верхних отделах живота, тошнота, рвота, метеоризм, жидкий либо кашицеобразный стул, снижение веса, общая слабость.
• Симптомы, синдромы:
• болевой синдром: постпрандиальные или постоянные боли в эпи- гастральной области и/или в левом подреберье, могут носить опо-
ясывающий характер, иррадиировать в спину, левое плечо, левую лопатку, левую половину грудной клетки;
• диспепсический синдром: снижение аппетита, тошнота, рвота, метеоризм, нарушения стула (в зависимости от стадии заболева- ния) – чередование запоров и поносов, диарея;
• синдром экзокринной недостаточности поджелудочной железы: стеаторея, снижение массы тела/индекса массы тела; гипоальбу- минемия, анемия, снижение абсолютного количества лимфоцитов;
• синдром эндокринной недостаточности поджелудочной железы (сахарный диабет, обусловленный ХП).
• Анамнез заболевания:
• Анамнез жизни (наследственный анамнез, аллергоанамнез, др. виды анамнеза)
• наследственная триглицеридемия
• наследственный панкреатит
• наследственный сахарный диабет
• аллергические реакции на лекарственные препараты (указать какие)
• поездки в южные страны
• непереносимости каких-либо продуктов
У большинства больных ХП развивается в результате комплексного воз- действия множества факторов. К основным этиологическим факторам относят (согласно многофакторной классификации M-ANNHEIM, 2007 г. (см. Приложение 1)):
• Употребление алкоголя. Алкогольный – это ХП, развивающийся вслед- ствие многолетнего ежедневного употребления чистого этанола в дозе
80 г/сутки или более. Однако употребление меньших доз алкоголя также может способствовать развитию ХП, особенно при наличии дру- гих факторов риска.
• Табакокурение является независимым фактором риска развития ХП, кальцификации ПЖ.
• Особенности питания. В развитии ХП важную роль играет пищевой рацион с большим содержанием жиров и белков. Роль пищевых факто- ров в развитии ХП подтверждается связью гиперлипидемии (в первую очередь гипертриглицеридемии) с рецидивами острого панкреатита (ОП) и, в отдельных случаях, с формированием ХП.
• Факторы, влияющие на диаметр панкреатических протоков и отток секрета ПЖ: заболевания билиарной системы (желчнокаменная болезнь, особенно – в форме холедохолитиаза, дисфункция сфинктера Одди и др.), pancreas divisum, кольцевидная ПЖ и прочие аномалии ПЖ, посттравматические рубцовые стенозы протоков ПЖ, блокада протоков ПЖ (например, опухолью). При наличии таких факторов ХП считают обструктивным.
• Иммунологические факторы. Аутоиммунный панкреатит, ассоцииро- ванный с синдромом Гужеро – Шегрена; с воспалительными заболе- ваниями кишечника; с аутоиммунными заболеваниями (например, с первичным склерозирующим холангитом или в виде изолированной формы (очаговой или диффузной).
• Различные редкие и метаболические факторы: гиперкальциемия и гиперпаратиреоз; хроническая почечная недостаточность; лекар- ственный панкреатит; токсический панкреатит.
Заболевания, имеющиеся у пациента (выявленные ранее и подтвержден- ные, со слов пациента):
• ЖКБ
• сахарный диабет
Имеющаяся лекарственная терапия (лекарственный анамнез)
• лекарственные препараты, принимаемые пациентом в настоящее время постоянно по поводу данного заболевания либо по поводу сопутствующих заболеваний (в частности, антибиотики и НПВС)
2.2. Осмотр врача
• Объективный осмотр при обострении ХП имеет ориентировочное диа- гностическое значение. При преимущественном поражении головки ПЖ определяется болезненность в холедохопанкреатической зоне Шоффара (область живота, ограниченная срединной линией тела,
линией, проведенной от пупка вправо вверх под углом 45⁰) и в точке Дежардена (расположена на 6 см выше пупка по линии, соединяющей пупок с правой подмышечной впадиной).
• При поражении тела железы максимум болезненности наблюдается в зоне Губергрица – Скульского (аналогична зоне Шоффара, но рас- положена слева) и точке Губергрица (аналогична точке Дежардена, но находится слева).
• При локализации процесса в хвостовой части железы отмечается болезненность в точке Мейо – Робсона (граница наружной и средней трети линии, соединяющей пупок и середину левой рёберной дуги. Сзади данная точка проецируется в левый рёберно-позвоночный угол).
точка Кера (желчный пузырь)
точка Дежардена (луковица
12-перстной кишки, головка поджелу- дочной елезы)
точка Мейо-Робсона (тело и хвост подже- лудочной железы)
точка Поргеса (место перехода
12-перстной кишки в тощую)
2.3. Предварительный диагноз и дифференциальный диагноз
Предварительный диагноз:
• Хронический панкреатит в фазе обострения.
Дифференциальный диагноз:
• Хронический кальцифицирующий панкреатит в фазе обострения.
• Псеводотуморозный панкреатит
• Аутоиммунный панкреатит
При наличии механической желтухи дифференциальный диагноз прово- дится между следующими заболеваниями:
• Холедохолитиаз
• Киста головки поджелудочной железы (ПЖ)
• Рак ПЖ
• Рак желчного пузыря
• Рак большого дуоденального сосочка (БДС)
• Рак терминального отдела холедоха
• Псевдотуморозный панкреатит
• Аутоиммунный панкреатит
• Дуоденальная дегенрация
• Рак поджелудочной железы
• IgG4-зависимая склерозирующая болезнь
• Холангит
• Папиллит
2.4. Критерии направления на срочную госпитализацию
• Интенсивные боли в животе: пациент принимает вынужденное положе- ние, рвота пищей и/или желчью.
• При осмотре: желтушность кожных покровов и склер, резкая болезнен- ность при пальпации живота, перитонеальные симптомы, гипертермия.
• Лабораторные показатели: лейкоцитоз, цитолиз, холестаз, гиперами- лаземия, гиперамилазурия.
• Для решения вопроса об экстренной госпитализации – показано при наличии острого панкреатита, осложнений со стороны псевдо- кист (кровотечение, нагноение, перфорации), механической желтухи, холангита, стеноза двенадцатиперстной кишки.
2.5. Обследования
Лабораторные:
• Клинический анализ крови
• Общий белок
• Альфа-амилаза
• Липаза
• Глюкоза крови
• Общий билирубин
• Прямой билирубин
• АЛТ
• АСТ
• Щелочная фосфатаза
• ГГТ
• Холестерин
• Триглицериды
• Альбумин
• Электролиты (калий, натрий, хлор)
• Копрограмма (стеаторея)
• Эластаза кала
Инструментальные:
• УЗИ органов брюшной полости
• ЭКГ
2.6. Консультации специалистов
Гастроэнтеролог (по показаниям):
• Хронический панкреатит любой этиологии в фазе обострения;
• Неэффективность ранее проводимого лечения;
• Уточнение диагноза.
При сохранении болевого синдрома для уточнения диагноза необходимо направить больного на:
• КТ органов брюшной полости с внутривенным контрастированием, предварительно определив концентрацию мочевины и креатинина крови (должны быть в пределах нормы);
• Анализ крови на онкомаркеры: СА 19-9, СЕА;
• Анализ мочи на амилазу;
• Повторную консультацию гастроэнтеролога.
Хирург (по показаниям):
• Острый панкреатит (по данным клинико-лабораторных и инструмен- тальных исследований: при воспалительных изменениях в анализе крови: лейкоцитоз, п/я сдвиг, увеличение СОЭ; гиперферментемия, гиперамилазурии);
• Гастростаз при наличии признаков хронического панкреатита;
• При подозрении на наличие любого осложнения со стороны подже- лудочной железы и ее протоковой системы, билиарной, дуоденальной и портальной гипертензии.
Изменения, выявляемые по данным УЗИ органов брюшной полости:
• Расширение общего желчного протока более 9 мм;
• Расширение главного панкреатического протока более 3 мм;
• Определение отграниченных жидкостных скоплений в структуре ПЖ или в парапанкреатической клетчатке;
• Наличие конкрементов поджелудочной железы;
• Наличие дополнительных тканевых образований в структуре ПЖ;
• Гастростаз на голодный желудок;
• Наличие ложных аневризм висцеральных артерий;
• Асцит, при наличии других признаков хронического панкреатита;
• Гидроторакс, при наличии других признаков хронического панкреатита;
• Выраженный болевой синдром, не купирующийся на фоне комплекс- ной многокомпонентной консервативной терапии.
При наличии одного из описанных выше изменений необходимо напра- вить больного на:
• КТ органов брюшной полости с внутривенным контрастированием, предварительно определив концентрацию мочевины и креатинина крови (должны быть в пределах нормы);
• Анализ крови на онкомаркеры: СА 19-9, СЕА;
• Анализ мочи на амилазу;
• Повторную консультацию хирурга.
Показания для определения уровня онкомаркеров:
• Наличие тканевого объемного образования в структуре поджелудоч- ной железы.
Эндокринолог (по показаниям)
• При повышении глюкозы в крови и появлении клинических признаков сахарного диабета
2.7. Постановка клинического диагноза (примеры диагноза)
Основной диагноз:
• Хронический панкреатит 1 ст., M-ANNHEIM А, минимальной степени тяжести (3 балла) в фазе обострения
• Хронический кальцифицирующий панкреатит 2 ст., M-ANNHEIM В, уме- ренная степень тяжести (10 баллов). Панкреонекроз в (указать год)
• Осложнения основного: Панкреатическая гипертензия. Вирсунголи- тиаз. Постнекротическая поджелудочной железы
Другие:
• Кистозное образование поджелудочной железы: внутрипротоковая муцинозная неоплазия (IPMN) боковой (главный, смешанный) тип.
• Кистозное образование поджелудочной железы: серозная (муциноз- ная) цистаденома.
Сопутствующая патология/патологии
• ЖКБ. Хронический калькулезный холецистит
• ЖКБ. Холецистэктомия в (указать год)
2.8. Показания для направления (для дальнейшего ведения пациента)
К ВОПу
• хронический панкреатит в фазе ремиссии.
К специалисту второго уровня в амбулаторном центре/ в референс-центре:
• Обострение хронического панкреатита любой этиологии;
• Выявление кистозных образований поджелудочной железы.
2.9. Критерии оценки качества и сроков постановки диагноза
• Сроки постановки диагноза – 10 дней1
• Доля исследований, проведенных в установленный срок: 100%
1 Приказ Минздрава России от 10.05.2017 № 203н «Об утверждении критериев оценки качества медицинской помощи» (Зарегистрировано в Минюсте России 17.05.2017 № 46740):
• установление предварительного диагноза лечащим врачом в ходе первичного приема пациента;
• установление клинического диагноза на основании данных анамнеза, осмотра, данных лабораторных, инструментальных и иных методов исследования, результатов консультаций врачей-специалистов, предусмотренных стандартами медицинской помощи, а также клини- ческих рекомендаций (протоколов лечения) по вопросам оказания медицинской помощи (далее – клинические рекомендации) в течение 10 дней с момента обращения.
3.1. Немедикаментозное лечение
(изменение образа жизни, лечебная физкультура, физиотерапия, вспомогательные приспособления и устройства, показания к их использованию; обучение, образование пациентов)
Соблюдение диеты и режима питания:
• диета в фазе обострения – химически и механически щадящая пища с исключением острого, жирного, жареного, копченого: протертые супы, паровые котлеты из мяса, рыбы, птицы; овощи и фрукты в отвар- ном виде, ограничение молочных продуктов. Режим питания дробный, небольшими порциями (5–6 раз в день). Диета должна быть сбаланси- рована по жирам, белкам и углеводам;
• диета в фазе ремиссии – сбалансированная диета (с обязательной ферментной заместительной терапией в адекватной дозе): непротер- тые супы, мясо, рыба и птица в отварном и тушеном виде, включается клетчатка в сыром виде (овощи, фрукты), должна содержать повышен- ное количество белка – 120–140 г /сут.;
• исключение алкоголя и табакокурения.
3.2. Медикаментозное лечение
• Схема для ВОПа. Медикаментозное лечение (назначение осуществляет гастроэнтеролог)
• Схема для специалиста в амбулаторном центре (см. Таблицу 1)
Таблица 1. Медикаментозное лечение
Показания
к назначению Препараты по МНН (примерный перечень)
Комментарии
Ненаркотические анальгетики
Парацетамол Доза подбирается индивидуально, начиная с самой низкой эффективной
Купирование 1000–2000 мг/сут.
болевого Кетопрофен 100–200 мг/сут.
синдрома Диклофенак натрия
50–150 мг/сут.
Показания
к назначению Препараты по МНН (примерный перечень)
Комментарии
Спазмолитики
Купирование болевого синдрома Дротаверина гидрохлорид 120–240 мг/сут.
Мебеверин 200–400 мг/сут. Можно сочетать
с ненаркотическими анальгетиками
Полиферментные препараты
Коррекция экзокринной функции при отсутствии внешнесекреторной недостаточности поджелудочной железы
Минимикросферы или микротаблетки панкреатина
30 000–50 000
Ед липазы/сут.
По 10 000 Ед липазы на каждый прием пищи
Продолжитель- ность определяется индивидуально
Коррекция экзокринной функции при наличии внешнесекреторной недостаточности поджелудочной железы (в зависимости от степени тяжести)
Минимикросферы или микротаблетки панкреатина
125 000-250 000
Ед липазы/сут. От 25 000 Ед до
50 000 Ед 3 раза в сутки в основные приемы пищи и от
10 000 Ед до 25 000 Ед
2–3 раза в сутки
в перекусы. Лечение проводится постоянно
Антисекреторная терапия
Ингибиторы протонной помпы
Омепразол 20 мг–80 мг/сут. Пантопразол 40–80 мг/сут.
Рабепразол 10–20 мг/сут.
Эзомепразол 20–40 мг/сут.
Лансопразол 30 мг/сут. Не рекомендуются для лечения боли при хроническом панкреатите.
Показаны при недо- статочной эффектив- ности адекватной дозы ферментной терапии (назначается гастроэнтерологом)
и при назначении НПВП больным
с факторами риска ЖКК
Лечение сахарного диабета
Коррекция сахарного диабета
Препараты инсулина
Осуществляется эндокринологом
3.3. Показания к хирургическому лечению
Хирургическое лечение хронического панкреатита определяется хирургом:
• Наличие псевдокист поджелудочной железы более 3 см в диаметре
• Наличие панкреатической гипертензии, сопровождающейся болевым синдромом
• Наличие признаков механической желтухи на фоне увеличения разме- ров головки поджелудочной железы
• Наличие признаков гастростаза на фоне увеличения размеров головки поджелудочной железы
• Дистрофия двенадцатиперстной кишки
• Наличие ложных аневризм висцеральных артерий
• Наличие внутренних панкреатических свищей
• Выраженный болевой синдром без выраженных структурных измене- ний поджелудочной железы, не купирующийся применением комплекс- ной многокомпонентной консервативной терапии
• При наличии рака поджелудочной железы
• Наличие подпеченочной портальной гипертензии на фоне увеличения размеров головки поджелудочной железы
3.4. Критерии оценки качества лечения
Показатели качества лечения (в процессе лечения/в конце лечения):
• Уменьшение болевого симптома
• Отсутствие диспепсических явлений
4.1. Хроническое течение заболевания
Диспансерное наблюдение
• Срок. При неосложненном течении и отсутствии рецидивов – в течение 5 лет; при осложненном течении, нарушении функции поджелудочной железы – пожизненно
• Кратность осмотра. 1 раз в год с определением индекса массы тела (кг/м2).
• Обязательные лабораторные исследования:
• клинический анализ крови – 1 раз в год;
• биохимический анализ крови (общий холестерин, альбумин, ами- лаза, липаза, АЛТ, АСТ, ГГТ, щелочная фосфатаза, билирубин) – 1 раз в год;
• глюкоза – 4 раза в год.
• Обязательные инструментальные исследования:
• УЗИ органов брюшной полости 1 раз в год.
• Консультации специалистов:
• Гастроэнтеролог – 1 раз в год, при осложненном течении – 2 раза в год.
• Эндокринолог – 1 раз в год (при выявлении гипергликемии, сахар- ного диабета).
• Хирург – 1 раз в год (при стойком болевом синдроме).
• Диспансерное наблюдение после выписки больного, перенесшего открытое хирургическое лечение, из хирургического стационара:
• Кратность осмотра: 1 раз в неделю в течение 3 недель
• Оценка: состояние послеоперационных швов (отсутствие воспа- ления, жидкостных скоплений в ПЖК), исключение эвентрации, контроль выполнения рекомендаций, снятие швов при необходи- мости, исключение инфекционных осложнений.
• Диспансерное наблюдение после выписки больного, перенесшего мини- инвазивное хирургическое лечение, из хирургического стационара:
• Кратность осмотра: 1 раз в неделю в течение 3 недель.
• Оценка: контроль выполнения рекомендаций, исключение инфек- ционных осложнений.
4.2. Обострение хронического заболевания
• Причины: действие этиологического фактора.
• Обследование: УЗИ органов брюшной полости, клинический, биохими- ческий анализ крови, диастаза мочи.
• Схема лечения: схема лечения подбирается индивидуально.
4.3. Острое заболевание
• Острое заболевание – стационарное лечение в хирургическом отделении.
4.4. Критерии оценки качества наблюдения и ведения
• Достижение целевых количественных показателей лечения и состоя- ния пациента:
• купирование клинических симптомов и улучшение качества жизни, отсутствие необходимости хирургического лечения; развития гипергликемии, сахарного диабета;
• профилактика рецидива заболевания и возникновения осложнений.
5.1. Литература
1. Рекомендации Научного общества гастроэнтерологов России по диагностике и лечению хронического панкреатита (приняты 11 съездом НОГР 2 марта 2011 г. на заседании Российского панкре- атического клуба). Экспериментальная и клиническая гастроэнте- рология 2011.
2. Дубцова Е.А., Кирюкова М.А., Никольская К.А., Бордин Д.С. Влияние заместительной ферментной терапии на течение хронического панк- реатита и рака поджелудочной железы. Эффективная фармакотерапия. 2019. Т. 15. № 18. С. 30–34. DOI 10.33978/2307-3586-2019-15-18-30-34.
3. Винокурова Л.В., Лесько К..А., Бордин Д.С., Дубцова Е.А. Тюляева Е.Ю., Варванина Г.Г. Поиск новых подходов к дифференциальной диа- гностике заболеваний поджелудочной железы. Экспериментальная и клиническая гастроэнтерология, 2019, № 3 (выпуск 163), С. 16–22.
4. Винокурова Л.В., Хатьков И.Е., Бордин Д.С., Дубцова Е.А., Николь- ская К.А., Агафонов М.А., Андрианов А.В. Дуоденальная дистрофия: междисциплинарная проблема. Терапевтический архив, 2016, том 88,
№ 2, С. 71–74.
5. Костюченко Л.Н., Дубцова Е.А., Смирнова О.А., Никольская К.А., Кузь- мина Т.Н., Субботин В.В., Костюченко Д.В., Николаев Д.В. Дифференци- рованный подход к выбору тактики нутриционного лечения при хро- ническом панкреатите. Фарматека, 2016, № 2 [315], С. 74–79.
6. Винокурова Л. В., Шулятьев И.С., Дубцова Е.А., Агафонов М.А. Значе- ние наследственных факторов в формировании осложнений у боль- ных хроническим панкреатитом. Терапия 2016, №3 (7), С. 48–52.
7. Винокурова Л.В., Варварина Г.Г., Дубцова Е.А., Смирнова А.В., Агафо- нов М.А. Особенности ферментозаместительной терапии алкоголь- ного панкреатита. Лечащий врач 2016, № 12.
8. Хатьков И.Е., Маев И.В., Бордин Д.С., Кучерявый Ю.А., Гриневич В.Б. от имени экспертов Консенсуса. Спорные вопросы Российского кон- сенсуса по диагностике и лечению хронического панкреатита. Альма- нах клинической медицины. 2016; 44 (6): 654–660.
9. Хатьков И.Е., Маев И.В., Бордин Д.С. и др. Российский консенсус по диа- гностике и лечению хронического панкреатита: акцент на нутритив- ный статус и вопросы питания. Фарматека 2016, № 12, С. 27–32.
10. Винокурова Л.В., Варванина Г.Г., Дубцова Е.А., Смирнова А.В., Агафо- нов М. А. Особенности ферментозаместительной терапии алкоголь- ного панкреатита. Лечащий врач. 2017. № 1. С. 62–65.
11. Хатьков И.Е., Бордин Д.С., Маев И.В, Кучерявый Ю.А., Дубцова Е.А., Винокурова Л.В., Никольская К.А. и др. Российский консенсус по диа-
гностике и лечению хронического панкреатита: этиология хрониче- ского панкреатита и диагностика внешнесекреторной недостаточно- сти поджелудочной железы. Дневник Казанской медицинской школы, 2017, №2, С. 33–38.
12. Хатьков И.Е., Маев И.В., Бордин Д.С., Винокурова Л.В., Дубцова Е.А., Никольская К.А. Российский консенсус по диагностике и лечению хронического панкреатита: лечение абдоминальной боли. Доктор.Ру 2017., № 2(131), С. 38–45.
13. Дубцова Е.А., Никольская К.А., Винокурова Л.В., Бордин Д.С., Варва- нина М.А., Агафонов М.А. Развитие функциональной недостаточности поджелудочной железы после резекционных операций и способы её коррекции. Фарматека, 2017, № 2, с. 39–42.
14. Винокурова Л.В., Варванина Г.Г., Дубцова Е.А., Бордин Д.С., Смир- нова А.В., Трубицына И.Е. Хронический панкреатит как фактор риска развития сахарного диабета. Гастоэнтерология Санкт-Петербурга, 2018, №2, С.42–44.
15. И.Е. Хатьков, И.В. Маев, С.Р. Абдулхатов, С.А. Алексеенко, Р.Б. Али- ханов, И.Г. Бакулин, Н.В. Бакулина, А.Ю. Барановский, Е.В. Белобо- родова, Е.А. Белоусова, С.Э. Восканян, Л.В. Винокурова, В.Б. Грине- вич, В.В. Дарвин, Е.А. Дубцова, Т.Г. Дюжева, В.И. Егоров, М.Г. Ефанов, Р.Е. Израилов, В.Л. Коробка, Б.Н. Котив, Н.Ю. Коханенко, Ю.А. Куче- рявый, М.А. Ливзан, В.К. Лядов, К.А. Никольская, М.Ф. Осипенко, В.Д. Пасечников, Е.Ю. Плотникова, О.А. Саблин, В.И. Симаненков, В.В. Цвиркун, В.В. Цуканов, А.В. Шабунин, Д.С. Бордин «Российский кон- сенсус по экзо- и эндокринной недостаточности поджелудочной железы после хирургического лечения», Терапевтический архив, 2018, № 8, С. 13–26.
16. Варванина Г.Г., Трубицына И.Е., Смирнова А.В., Дубцова Е.А., Носкова К.К, Винокурова Л.В. «Механизмы регуляции гликемии через систему гастроинтестинальных гормонов у больных хроническим панкреати- том», Доктор Ру. гастроэнтерология, 2018, № 7(151), С. 39–42.
17. Литвинова М.М., Айгинин А.А., Мацвай А.Д., Пимкина Е.В., Сперанская А.С., Шипулин Г.А., Винокурова Л.В., Никольская К.А., Дубцова Е.А., Бор- дин Д.С., Хафизов К.Ф. Генетические факторы развития хронического панкреатита. Вопросы практической педиатрии 2018;13(3):29-40.
18. Дубцова Е.А., Винокурова Л.В., Никольская К.А., Кирюкова М.А., Бордин Д.С. Хронический панкреатит как фактор риска рака поджелудочной железы (описание клинического случая). Альманах клинической меди- цины, 2018, 46 (6), c/258 – 265/ doi/10 18786/2072-0505-2018 – С. 46-6.
19. Коваленко Д.Д., Пронина Г.М., Быстровская Е.В., Никольская К.А., Носкова К.К., Щадрова В.В., Бордин Д.С., Дубцова Е.А. Сложности диф- ференциальной диагностики кистозного новообразования поджелу- дочной железы: клинический пример. Consiliummedicum. 2018. Т. 20.
№8, С. 53–57.
20. Анциферов М.Б., Арутюнов Г.П., Белевский А.С., Бордин Д.С., Васи- льева Е.Ю., Жиляев Е.В., Костюк Г.П., Котенко О.Н., Крюков А.И., Сме- танина С.В., Потекаев Н.Н., Пушкарь Д.Ю., Хатьков И.Е., Шамалов Н.А. Клинический алгоритм ведения пациентов. Департамент здравоохра- нения города Москвы, 2018, 360 с.
5.2. Список сокращений
ГПП – главный панкреатический проток
ДПК – двенадцатиперстная кишка
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
МРХПГ – магнитно-резонансная холангиопанкреатография
МСКТ – мультиспиральная компьютерная томография
ОП – острый панкреатит
ПЖ – поджелудочная железа
ХП – хронический панкреатит
УЗИ – ультразвуковое исследование
ЭГДС – эзофагогастродуоденоскопия
ЭРХПГ – эндоскопическая ретроградная холангиопанкреатография
ЭУС – эндоскопическая ультрасонография
НН – нутритивная недостаточность
НПЖ – недостаточность поджелудочной железы
ВНПЖ – внешнесекреторная недостаточность поджелудочной железы
ЭНЖП – экзокринная недостаточность поджелудочной железы
СД – сахарный диабет
5.3. Термины и определения
Хронический панкреатит (ХП) – группа хронических заболеваний под- желудочной железы различной этиологии, воспалительной природы, характеризующихся болью в животе, развитием необратимых структур- ных изменений паренхимы и протоков, замещением их соединительной (фиброзной) тканью и развитием вследствие этого экзокринной и эндо- кринной панкреатической недостаточности.
5.4. Другие приложения (таблицы)
Приложение 1
Оценочная балльная система M-ANNHEIM для оценки тяжести ХП (по A. Schneider et al., 2007)
Особенности ХП Оценка, баллы
Боль
При отсутствии лечения боли нет нет необходимости в назначении медикаментов для ослабления боли 0
Рецидивный ОП между эпизодами ОП боли нет 1
Боль исчезает при назначении медикаментов при приеме анальгетиков и/или проведении эндоскопического лечения боль исчезает
2
Периодическая боль есть периоды, когда боль отсутствует, независимо от наличия или отсутствия медикаментозного лечения; возможны эпизоды ОП
3
пациенты постоянно жалуются на боль, неза- висимо от того, какое лечение проводится; возможны эпизоды ОП
4
Контроль боли
Нет необходимости в медикаментах 0
Необходимы ненаркотические или слабые наркотические анальгетики 1
Необходимы мощные опиоидные анальгетики или эндоскопическое вмешательство 2
Хирургическое лечение
Хирургическое вмешательство на ПЖ по любым показаниям 4
Экзокринная недостаточность ПЖ
Отсутствие экзокринной недостаточности 0
Наличие легкой, умеренной или необъективизированной экзо- кринной недостаточности, которая не требует ферментной замести- тельной терапии (в эту категорию включают и пациентов, которые жалуются на периодическую диарею)
1
Доказанная экзокринная недостаточность ПЖ (по данным функцио- нальных тестов) или тяжелая панкреатическая недостаточность, которая подтверждена количественным исследованием жира в кале
(>7 г жира/24 часа), причем проявления этой недостаточности исчезают или значительно уменьшаются при приеме ферментных препаратов
2
Эндокринная недостаточность
Отсутствие сахарного диабета 0
Наличие сахарного диабета 4
Структурные изменения ПЖ по результатам визуализации
(оценка проводится по Кембриджской классификации)
Норма 0
Сомнительный ХП 1
Легкие изменения 2
Умеренные изменения 3
Тяжелые изменения 4
Тяжелые осложнения со стороны внутренних органов
(не включены в Кембриджскую классификацию)
Отсутствие осложнений 0
Обратимые осложнения 2
Необратимые осложнения 4
Индекс тяжести хронического панкреатита M-ANNHEIM A – 0–5 баллов (минимальная степень тяжести)
B – 6–10 баллов (умеренная степень тяжести) C – 11–15 баллов (средняя степень тяжести)
D – 16–20 баллов (выраженная степень тяжести) E – более 20 баллов (тяжелая степень тяжести)
ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКА И/ИЛИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ
116 Система поддержки принятия врачебных решений | ГАСТРОЭНТЕРОЛОГИЯ
1 Заболевание 118
2 Диагностика 119
2.1. Жалобы и анамнез заболевания 119
2.2. Осмотр врача 120
2.3. Предварительный диагноз и дифференциальный
диагноз 120
2.4. Критерии направления на срочную
госпитализацию 121
2.5. Обследования 122
2.6. Консультации специалистов 123
2.7. Постановка клинического диагноза 123
2.8. Показания для направления (для дальнейшего
ведения пациента) 125
2.9. Критерии оценки качества и сроков постановки
диагноза 126
3 Лечение 126
3.1. Немедикаментозное лечение 126
3.2. Медикаментозное лечение 127
3.3. Показания к хирургическому лечению 128
3.4. Критерии оценки качества лечения 129
4 Наблюдение и ведение 130
4.1. Хроническое течение заболевания 130
4.2. Обострение хронического заболевания 130
4.3. Критерии оценки качества наблюдения и ведения 131
5 Регистры по заболеванию 131
5.1. Требования к регистру по заболеванию 131
6 Приложения 134
6.1. Литература 134
6.2. Список сокращений 135
6.3. Термины и определения 135
Язвенная болезнь (ЯБ) – хроническое рецидивирующее заболевание, протекающее с чередованием периодов обострения и ремиссии, веду- щим проявлением которого служит образование дефекта (язвы) в стенке желудка и/или двенадцатиперстной кишки. Для диагностики заболевания обязательно наличие язвенного дефекта в желудке или двенадцатиперст- ной кишке и/или рубцовой деформации по данным ЭГДС и рентгенологи- ческого исследования.
Код/коды по МКБ10, диагноз/диагнозы
• К25.0 – острая с кровотечением
• К25.1 – острая с прободением
• К25.2 – острая с кровотечением и прободением
• К25.3 – острая без кровотечения и прободения
• К25.4 – хроническая или неуточненная с кровотечением
• К25.5 – хроническая или неуточненная с прободением
• К25.6 – хроническая или неуточненная с кровотечением и прободением
• К25.7 – хроническая без кровотечения и прободения
• К25.9 – не уточненная как острая или хроническая без кровотечения и прободения
Язва двенадцатиперстной кишки (К26)
• К26.0 – острая с кровотечением
• К26.1 – острая с прободением
• К26.2 – острая с кровотечением и прободением
• К26.3 – острая без кровотечения и прободения
• К26.4 – хроническая или неуточненная с кровотечением
• К26.5 – хроническая или неуточненная с прободением
• К26.6 – хроническая или неуточненная с кровотечением и прободением
• К26.7 – хроническая без кровотечения и прободения
• К26.9 – не уточненная как острая или хроническая без кровотечения и прободения
2.1. Жалобы и анамнез заболевания
Жалобы пациента:
• боли в подложечной области, которые могут иррадиировать в левую половину грудной клетки и левую лопатку, грудной или поясничный отдел позвоночника;
• боли возникают сразу после приема пищи (при язвах кардиального и субкардиального отделов желудка), через полчаса-час после еды (при язвах тела желудка);
• при язвах пилорического канала и луковицы двенадцатиперстной кишки обычно наблюдаются поздние боли (через 2–3 часа после еды),
«голодные» боли, возникающие натощак и проходящие после приема пищи, а также ночные боли;
• боли проходят после приема антисекреторных и антацидных препаратов;
• возможно бессимптомное течение заболевания.
Анамнез заболевания:
• начало заболевания (острое или постепенное);
• частота обострений и длительность ремиссий;
• наличие или отсутствие изменений в характере жалоб;
• динамика массы тела (выраженное похудание);
• «симптомы тревоги»: мелена, рвота кровью, слабость, эпизоды потери сознания
Анамнез жизни (наследственный анамнез, аллергоанамнез, др. виды анамнеза)
• Наследственный анамнез может быть отягощен (заболевания верхних отделов, ассоциированные с Н. pylori, в т.ч. язвенная болезнь, адено- карцинома у родственников);
• Прием лекарственных препаратов, раздражающих слизистую обо- лочку, таких как НПВС, ГКС;
• Факторы риска (курение, употребление алкоголя, особенности питания).
Заболевания, имеющиеся у пациента (выявленные ранее и подтверж- денные, со слов пациента)
• Хронический гастрит, ассоциированный с Нр
Имеющаяся лекарственная терапия (лекарственный анамнез)
• Текущая терапия ЯБ
• Предшествующая терапия ЯБ
• Данные о приверженности или недостаточной приверженности к лече- нию, эффективность и побочные эффекты препаратов (в т.ч. проводи- мая ранее эрадикационная терапия)
2.2. Осмотр врача
Включает стандартный физикальный осмотр, при котором возможно выя- вить симптомы, позволяющие предположить ЯБ (эти признаки не явля- ются строго специфичными для обострения ЯБ):
• болезненность в эпигастральной области при пальпации, сочетающа- яся с умеренной резистентностью мышц передней брюшной стенки;
• локальная перкуторная болезненность в этой же области (симптом Менделя).
2.3. Предварительный диагноз и дифференциальный диагноз
Язвенную болезнь необходимо дифференцировать:
• С симптоматическими язвами желудка и двенадцатиперстной кишки:
• лекарственные (НПВП, антиагреганты, ГКС и др.)
• «стрессовые»
• при эндокринной патологии (синдром Золлингера–Эллисона, сахарный диабет, гиперпаратиреоз и др.),
• сосудистые язвы («ишемические» язвы)
• при других хронических заболеваниях внутренних органов (цир- роз печени и др.)
• С заболеваниями сердца
• ИБС (ОИМ, стенокардия, синдром Х) – боли менее 5–10 минут в проекции верхней и средней трети грудины, реже нижней трети; жгучая, давящего характера; связь боли с физической нагруз- кой; иррадиация в левую руку, плечо, лопатку, челюсть; одышка (затрудненный вдох); страх смерти; эффект от нитроглицерина; наличие признаков стенокардии на ЭКГ
• Заболевания перикарда
• Патология пищевода
• ГПОД
• Эзофагоспазм
• Рак (опухоль) пищевода
• Дивертикул пищевода
• Сифилис, туберкулез ЖКТ
• Хронический холецистит
• Хронический панкреатит
• Рак желудка
• Распространенный остеохондроз позвоночника
• Функциональная диспепсия
2.4. Критерии направления на срочную госпитализацию
Осложненное течение ЯБ: кровотечение, прободение, пенетрация
2.5. Обследования
Обязательные лабораторные исследования:
• клинический анализ крови (анемия – «симптом тревоги»! возможно ЖКК)
• анализ кала на скрытую кровь («+» – «симптом тревоги»! возможно ЖКК)
• неинвазивная диагностика H. pylori:
• 13С-уреазный дыхательный тест или определение антигена H. pylori в кале (не входит в оплату за счет средств ОМС). Могут быть ложно- отрицательными на фоне приема ИПП за 14 дней до теста, антибиоти- ков, препаратов висмута, которые должны быть отменены за 30 дней до теста. Эти методы также рекомендованы для оценки эффективности лечения (не ранее чем через 30 дней после его завершения);
• определение антител к H. pylori класса IgG в крови у лиц, ранее не полу- чавших антихеликобактерную терапию (при наличии в МО)
Обязательные инструментальные исследования:
• ЭКГ (до проведения ЭГДС) больным старше 45 лет; больным моложе
45 лет, находящимся на диспансерном наблюдении у кардиолога, при подозрении на гастралгическую форму инфаркта миокарда;
• ЭГДС с биопсией из края язвы желудка для проведения морфологи- ческой диагностики и из антрального отдела желудка для выявления
H. pylori;
• УЗИ органов брюшной полости (дифференциальный диагноз с заболе- ваниями гепатобилиарного тракта)
Дополнительные инструментальные исследования:
• рентгенологическое исследование – проводится в тех случаях, когда пациенту не удается проведение эндоскопического исследования, в целях дифференциального диагноза доброкачественной язвы и рака желудка, а также верификации пилоробульбарных стенозов.
2.6. Консультации специалистов
Гастроэнтеролог:
• при выявлении осложнений ЯБ при ЭГДС (состоявшееся ЖКК, пилоро- бульбарный стеноз)
• при наличии анемии, положительной реакции на «скрытую» кровь в кале (при отсутствии эндоскопических признаков продолжающегося ЖКК)
• при сохранении симптоматики и/или эрозивно-язвенных изменений в желудке/ДПК при ЭГДС после лечения (4 недели);
• при положительном тесте на H. pylori после ранее проводимой антихе- ликобактерной терапии в анамнезе;
• при наличии аллергии или непереносимости препаратов первой линии антихеликобактерной терапии;
• после оперативного вмешательства на органах пищеварения
Хирург:
• в экстренном порядке – при наличии клинических признаков перфора- ции язвы или кровотечения из язвы;
• в плановом порядке – для решения вопроса о целесообразности опе- ративного лечения язвенной болезни при наличии осложнений (пило- робульбарный стеноз, пенетрация язвы, кровотечение в анамнезе)
Психотерапевт:
• при выраженных психосоматических расстройствах
Онколог:
• по результатам биопсии (малигнизация язвы)
2.7. Постановка клинического диагноза
Основной диагноз: Язвенная болезнь. При формулировании диагноза язвенной болезни необходимо указать следующее:
• Локализация процесса:
Язва желудка:
• кардиального и субкардиального отделов,
• тела желудка,
• антрального отдела,
• на малой / большой кривизне желудка,
• на передней стенке желудка,
• на задней стенке желудка,
• пилорического канала;
Язва ДПК:
• луковицы,
• постбульбарного отдела,
• на задней стенке двенадцатиперстной кишки,
• на передней стенке двенадцатиперстной кишки;
Сочетанная язва:
• локализация в желудке;
• локализация в ДПК;
Пептическая язва анастомоза:
Размеры язвенного дефекта или дефектов:
• Указываются цифровые значения всех язвенных дефектов.
• Ассоциация с инфекцией НР: наличие/отсутствие.
• Ассоциация с приемом ЛП, раздражающих СОЖ, при наличии. Клиническое течение:
• впервые выявленная;
• хроническое (в диагнозе указывается только вариант рецидивирования):
• редко рецидивирующее;
• рецидивирующее;
• непрерывно-рецидивирующее.
Фаза процесса:
• обострение (указывается при хроническом течении);
• рубцевание (стадия «красного» и/или «белого» рубца), или хрониче- ская длительно не рубцующаяся язва, резистентная язва
• ремиссия, рубцово-язвенная деформация желудка и/или двенадцати- перстной кишки (при наличии).
Осложнения ЯБ (в том числе анамнестические):
• кровотечение;
• прободение;
• пенетрация;
• стенозы пилородуоденальной зоны;
• малигнизация и др.
Оперативные вмешательства по поводу ЯБ (если они проводились) Сопутствующая патология/патологии
2.8. Показания для направления (для дальнейшего ведения пациента)
К ВОПу:
• ЯБ, неосложненного течения, ассоциированная с инфекцией НР, прие- мом ЛС, размеры: до 1 см в желудке, до 0,5 см в луковице двенадцати- перстной кишки
К специалисту второго уровня в амбулаторном центре/в референс- центре:
• при наличии анемии, положительной реакции на «скрытую» кровь в кале (при отсутствии эндоскопических признаков продолжающегося ЖКК);
• при сохранении симптоматики и/или эрозивно-язвенных изменений в желудке/ДПК при ЭГДС после лечения (4 недели);
• при положительном тесте на H. pylori после ранее проводимой антихе- ликобактерной терапии в анамнезе;
• при наличии аллергии или непереносимости препаратов первой линии антихеликобактерной терапии;
• после оперативного вмешательства на органах пищеварения;
• часто рецидивирующее течение (обострение 3 раза в год и чаще);
• при выявлении осложнений ЯБ при ЭГДС (язва с признаками пенетра- ции, язва с признаками состоявшегося кровотечения, пилоробульбар- ный стеноз);
• язва желудка более 1 см, язва луковицы двенадцатиперстной кишки более 0,5 см
2.9. Критерии оценки качества и сроков постановки диагноза
• Сроки постановки диагноза – 10 дней1
• Доля исследований, проведенных в установленный срок: 100%
3.1. Немедикаментозное лечение
(изменение образа жизни, лечебная физкультура, физиотерапия, вспомогательные приспособления и устройства, показания к их использованию; обучение, образование пациентов)
Диета:
• Диетические рекомендации – полноценное питание с исключением продуктов, имеющих высокую кислотность и повышающих секрецию желудочного сока (курение, употребление алкоголя).
1 Приказ Минздрава России от 10.05.2017 N 203н «Об утверждении критериев оценки качества медицинской помощи» (Зарегистрировано в Минюсте России 17.05.2017 N 46740):
• установление предварительного диагноза лечащим врачом в ходе первичного приема пациента;
• установление клинического диагноза на основании данных анамнеза, осмотра, данных лабораторных, инструментальных и иных методов исследования, результатов консультаций врачей-специалистов, предусмотренных стандартами медицинской помощи, а также клини- ческих рекомендаций (протоколов лечения) по вопросам оказания медицинской помощи (далее – клинические рекомендации) в течение 10 дней с момента обращения.
• Во всех случаях перед назначением НПВП должно быть проведено обследование на наличие H. pylori, при обнаружении – эрадикация инфекции.
• При приеме НПВП (в анамнезе) и возможности их отмены – это необ- ходимо сделать. При невозможности отмены НПВП и необходимости их дальнейшего приема – после рубцевания язвы обеспечить поддер- живающую терапию ИПП в терапевтической дозе однократно утром (за 30 минут до приема пищи) на весь срок приема НПВП.
3.2. Медикаментозное лечение
Схема для ВОПа
При выявлении H. pylori обязательна эрадикационная терапия
Терапия первой линии (курс 14 дней)
1-й компонент схемы 2-й компонент схемы 3-й компонент схемы 4-й компонент схемы
ИПП* 2 раза
в день за 30 минут до приема пищи
амоксициллин 1000 мг 2 раза в день
кларитромицин 500 мг 2 раза
в день
висмута трикалия дицитрат 240 мг 2 раза в день
* Эзомепразол и рабепразол более эффективны, чем омепразол, лансопразол и пантопразол. Двойная доза ИПП повышает эффективность эрадикции.
При непереносимости препаратов пенициллинового ряда (курс 14 дней)
1-й компонент схемы 2-й компонент схемы 3-й компонент схемы 4-й компонент схемы
ИПП* 2 раза
в день за 30 минут до приема пищи
метронидазол 500 мг 3 раза в день
тетрациклин 1000 мг 2 раза в день
висмута трикалия дицитрат 120 мг
4 раза (или 240 мг 2 раза в день)
* Эзомепразол и рабепразол более эффективны, чем омепразол, лансопразол и пантопразол. Двойная доза ИПП повышает эффективность эрадикции.
Добавление пробиотиков повышает эффективность и переносимость лечения в период эрадикационной терапии.
Через 30 дней после завершения приема препаратов схемы эрадикации должно быть проведено исследование на H. pylori (контроль эффективно- сти эрадикации). Определение антител к H. pylori класса IgG в крови у лиц, получавших антихеликобактерную терапию, не может быть использовано для контроля эрадикации.
Особенности лечения:
• после завершения курса эрадикации у больных с неосложненным тече- нием язвенной болезни двенадцатиперстной кишки медикаментозная терапия может быть прекращена; при осложненном течении язвенной болезни двенадцатиперстной кишки и при язвенной болезни желудка – терапия ИПП и/или препаратом висмута трикалия дицитрата прово- дится до подтвержденного при ЭГДС-контроле рубцевания язвы;
• при достоверном подтверждении отсутствия H. pylori – терапия ИПП и/или препаратом висмута трикалия дицитрата проводится в течение 4 недель, с последующим ЭГДС-контролем;
• у больных с обострением язвенной болезни и невозможностью иссле- дования на H. pylori в период обострения допустимо лечение обостре- ния ИПП и/или препаратом висмута трикалия дицитрата до достижения ремиссии. При этом обязательно обследование на H. pylori в период ремиссии, при подтверждении наличия этой бактерии обязателен курс эрадикации.
3.3. Показания к хирургическому лечению
Абсолютные показания:
• Перфорация язвы.
• Профузное язвенное кровотечение (при неэффективности консерва- тивных мероприятий и эндоскопического гемостаза).
• Органический пилоробульбарный и/или постбульбарный рубцо- во-язвенный стеноз с нарушением эвакуации из желудка.
• Обоснованные подозрения на малигнизацию желудочной язвы.
Относительные показания:
• Рецидивирующие язвенные гастродуоденальные кровотечения во время стационарного лечения или повторные кровотечения в анам- незе независимо от их тяжести.
• Множественные язвы.
• Пенетрирующие язвы.
• Рецидивы язвенной болезни после ушивания перфоративной язвы.
• Гигантские и каллезные, длительно не рубцующиеся язвы, плохо под- дающиеся консервативному лечению.
• Неэффективность консервативной терапии (после проведения не менее 2–3 курсов стационарного лечения) с частыми рецидивами и кратко- срочными ремиссиями (не более 4–6 месяцев).
3.4. Критерии оценки качества лечения
Срок назначения лечения (фактический/ в соответствии с утвержден- ными нормами):
• Эрадикационная терапия –14 дней.
Показатели качества лечения (в процессе лечения/ в конце лечения)
• Через неделю лечения: купирование клинических проявлений заболе- вания. При отсутствии эффекта лечения увеличение дозы ИПП, замена ИПП другим препаратом данной группы.
• Через две недели лечения: контрольная ЭГДС. При уменьшении разме- ров язвенного дефекта продолжение лечения в прежнем объеме. При отсутствии положительной эндоскопической динамики обязательная повторная биопсия (независимо от локализации язвы).
• При отсутствии положительной клинической динамики не ранее чем через 4 недели от начала лечения: консультация гастроэнтеролога – коррекция лечения и наблюдение у гастроэнтеролога до достижения клинической ремиссии;
• Элиминация H. pylori – через 30 дней после окончания эрадикацион- ной терапии;
Временные промежутки оценки эффективности лечения по заболева- нию, в том числе сроки достижения целевых показателей лечения:
• не реже одного раза в 2 недели, до достижения клинической ремиссии;
• при достижении клинической ремиссии – осмотры в рамках диспан- серного наблюдения врача-терапевта/ВОП.
4.1. Хроническое течение заболевания
Диспансерное наблюдение
• Срок. В течение 5 лет с момента последнего обострения.
• Кратность осмотра 1 раз в год.
• Обязательные лабораторно-инструментальные исследования:
• клинический анализ крови – 1 раз в год;
• анализ кала на скрытую кровь – 1 раз в год;
• ЭГДС, биопсия – кратность по показаниям.
• Консультации специалистов
• Гастроэнтеролог по показаниям (см. п. 2.6).
• Маркеры критических состояний и условия передачи на следующий уровень ведения:
• Онколог, хирург – при малигнизации процесса, при возникших осложнениях ЯБ (см. выше) – см. п. 2.6.
4.2. Обострение хронического заболевания
Причины
• неэффективная эрадикация H. Pylori;
• «симптоматические язвы».
• Обследование (см. п. 2.5)
• Схема лечения (см. п. 3.2)
4.3. Критерии оценки качества наблюдения и ведения
Достижение целевых количественных показателей лечения и состояния пациента:
• купирование клинических симптомов и улучшение качества жизни, отсутствие необходимости хирургического лечения;
• профилактика рецидива заболевания и возникновения осложнений.
5.1. Требования к регистру по заболеванию
Перечень данных для регистра:
• Язвенная болезнь, ассоциированная с H. pylori (распространенность инфицирования H. pylori, контроль качества диагностики и лечения, формирование групп риска возникновения аденокарциномы желудка)
Администрирование регистра (правила ведения, заполнения)
Пациент № в регистре
- Дата рождения « » 19 г.
- Дата визита « » 201 г.
- Пол муж. жен.
- Этническая принадлежность
Сопутствующая патология
- лекарственная аллергия – нет да. Если ДА, указать препараты
- значимые сопутствующие заболевания
- сопутствующая терапия в настоящее время
Данные о заболевании, ассоциированном с НР диагноз и показания для лечения
ЯБ 12 п. к. ЯБ желудка Функциональная диспепсия Неуточненная дис- пепсия Другое Симптомы со стороны верхних отделов пищеварительного тракта
Изжога Диспепсия Другой
Диагностический тест, который использовался для диагностики НР
13C-уреазный дыхательный тест Уреазный дыхательный тест Серология
Антиген в стуле (моноклональный тест) Антиген в стуле (поликлональный тест) Гистология Быстрый уреазный тест Культуральный метод Никакой
дата выполнения теста « » 201 г.
Если использовался культуральный метод, проводилась оценка рези- стентности НР к антибиотикам – нет да
Резистентность к антибиотикам:
не оценивалась кларитромицин метронидазол хинолоны амоксициллин тетрациклин
- количество предыдущих попыток эрадикации
- использовавшиеся схемы (препараты и длительность)
Назначенная терапия (лекарства, доза и кратность приема, длительность):
ИПП (оме, лансо, панто, рабе, эзо) мг раз в день дней амоксициллин мг раз в день дней кларитромицин мг раз в день дней тетрациклин мг раз в день дней метронидазол мг раз в день дней препарат висмута мг раз в день дней
мг раз в день дней Прием пробиотиков
Нежелательные явления – нет да
- тип явления (диарея, тошнота, рвота, боль в животе, вздутие живота, аллергия и т.д.)
выраженность (легкая, средняя, тяжелая)
длительность
связь с лечением (связано, не связано)
- прекращение лечения, обусловленное нежелательным явлением, – нет да
- тип явления (диарея, тошнота, рвота, боль в животе, вздутие живота, аллергия и т.д.)
выраженность (легкая, средняя, тяжелая)
длительность
связь с лечением (связано, не связано)
- прекращение лечения, обусловленное нежелательным явлением, – нет да
- тип явления (диарея, тошнота, рвота, боль в животе, вздутие живота, аллергия и т.д.)
выраженность (легкая, средняя, тяжелая) длительность связь с лечением (связано, не связано)
- прекращение лечения, обусловленное нежелательным явлением, – нет да
Комплаенс
- приверженность лечению (принято >90% препаратов) – да нет
Эффективность
- Эрадикация достигнута не достигнута не оценивалась
- диагностический тест, который использовался для диагностики НР
13C-уреазный дыхательный тест Уреазный дыхательный тест Серология
Антиген в стуле (моноклональный тест) Антиген в стуле (поликлональный тест) Гистология Быстрый уреазный тест Культуральный метод Никакой
- дата выполнения теста « » 201 г.
Если в результате лечении эрадикация НР не достигнута, назначен ли новый курс эрадикационной терапии?
Да. Пожалуйста, включите больного регистр как нового пациента.
Нет
6.1. Список сокращений
АТ к НР – антитела к Helicobacter pylori
ВОП – врач общей практики
ЭКГ – электрокардиография
ЭГДС – эзофагогастродуоденоскопия
6.2. Термины и определения
Язвенная болезнь (ЯБ) – хроническое рецидивирующее заболевание, протекающее с чередованием периодов обострения и ремиссии, веду- щим проявлением которого служит образование дефекта (язвы) в стенке желудка и/или двенадцатиперстной кишки. Для диагностики заболевания обязательно наличие язвенного дефекта в желудке или двенадцатиперст- ной кишке и/или рубцовой деформации по данным ЭГДС и рентгенологи- ческого исследования.
Правительство Москвы
Комплекс социального развития города Москвы Департамент здравоохранения города Москвы
АНО «Центр аналитического развития социального сектора»
Бордин Д. С., Бакулин И. Г., Березина О. И., Быкова С. В., Винницкая Е. В., Гуляев П. В., Дубцова Е. А., Князев О. В., Кучерявый Ю. А., Ливзан М. А., Маев И. В.,
Никонов Е. Л., Никольская К. А., Осипенко М. Ф., Сабельникова Е. А., Селезнева Э. Я., Скворцова Т. А., Эмбутниекс Ю. В.
СИСТЕМА ПОДДЕРЖКИ ПРИНЯТИЯ ВРАЧЕБНЫХ РЕШЕНИЙ
ГАСТРОЭНТЕРОЛОГИЯ
Клинические протоколы лечения
Корректор: Е. Н. Малыгина Верстка: П. В. Жеребцов
Подписано в печать 05.04.2021.
Формат 60х84/16.
Кол-во усл. печ. л. 7,93. Тираж 25 экз. Заказ № 59.
Подготовлено
АНО «Центр аналитического развития социального сектора» г. Москва, ул. Достоевского, д. 31, корпус 1А
E-mail: sppvr@zdrav.mos.ru
Отпечатано в ГБУ «НИИОЗММ ДЗМ»,
г. Москва, ул. Шарикоподшипниковская, д. 9 Тел.: +7 (495) 530-12-89
www.niioz.ru
.
Список литературы:
M. Review article: pre-neoplastic states of the gastric mucosa – a practical approach for the perplexed clinician// Aliment. Pharmacol. Ther. – 2001.
2. Аруин Л.И., Григорьев П.Я., Исаков В.А., Яковенко Э.П. Хронический гастрит. Амстердам,1993.
3. Стандарты диагностики и лечения кислотозависимых и ассоции- рованных с Helicobacter pylori заболеваний (четвертое Московское соглашение) / Методические рекомендации № 37 Департамента здра- воохранения города Москвы. – М.: ЦНИИГ, 2010.
4. Sugano K., Tack J., Kuipers E.J., Graham D.Y., El-Omar E.M., Miura S., Haruma K., Asaka M., Uemura N., Malfertheiner P. Kyoto global consensus report on Helicobacter pylori gastritis // Gut 2015;64:1353-1367.
5. Malfertheiner P, Megraud F, O’Morain C et al. Management of Helicobacter pylori infection – the Maastricht V/Florence Consensus Report. Gut 2017; 66 (1): 6–30.
6. Портал Consilium Medicum: https://con-med.ru/magazines/consilium_ medicum/consilium_medicum-8.1-2017/rekomendatsii_maastrikht_v_ florentiyskogo_konsensusa_po_lecheniyu_khelikobakternoy_infektsii/
7. Бордин Д.С., Эмбутниекс Ю.В. и др. Европейский регистр Helicobacter pylori (Hp-EuReg): как изменилась клиническая практика в России с 2013 по 2018 г. Терапевтический архив № 2, 2019 г.
8. Клинические алгоритмы ведения пациентов, Департамент здравоох- ранения Москвы, 2018 г., с. 309–314
Рекомендуемые статьи
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.













.jpg)





.png)




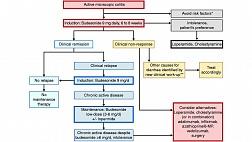













Комментарии