- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Документы и приказы: Острая неопухолевая кишечная непроходимость. Клинические рекомендации 2021
| Авторы: | Общероссийская общественная организация "Российское общество хирургов" 2021г. |
Анонс:
NB! Актуальная версия 2024-2026 по ссылке: Документы и приказы: Острая неопухолевая кишечная непроходимость. Клинические рекомендации 2024 - 2026

Полный текст статьи:
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: K56.0, K56.2, K56.3, K56.4, K56.5, K56.6
Год утверждения (частота пересмотра): 2021
Возрастная категория: Взрослые
Пересмотр не позднее: 2023
ID: 327
Разработчик клинической рекомендации: Общероссийская общественная организация "Российское общество хирургов"
Одобрено: Научно-практическим Советом Минздрава РФ
Оглавление
Список сокращений
Термины и определения
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
2.1 Жалобы и анамнез
2.2 Физикальное обследование
2.3 Лабораторные диагностические исследования
2.4 Инструментальные диагностические исследования
2.5 Иные диагностические исследования
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
6. Организация оказания медицинской помощи
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Критерии оценки качества медицинской помощи
Список литературы
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Приложение А2. Методология разработки клинических рекомендаций
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Приложение Б. Алгоритмы действий врача
Приложение В. Информация для пациента
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Cписок сокращений
ДИ – доверительный интервал
КТ – компьютерная томография
МРТ – магнитно-резонансная томография.
ОКН – острая кишечная непроходимость.
ОНКН – острая неопухолевая кишечная непроходимость.
РКИ – рандомизированное контролируемое исследование.
УУР – Уровень убедительности рекомендации.
УДД – Уровень достоверности доказательств
УЗИ – ультразвуковое исследование
ЭНИД – эндоскопическая назоинтестинальная декомпрессия
Термины и определения
Доказательная медицина – подход к медицинской практике, при котором решения о применении профилактических, диагностических и лечебных мероприятий принимаются исходя из имеющихся доказательств их эффективности и безопасности, а такие доказательства подвергаются поиску, сравнению, обобщению и широкому распространению для использования в интересах пациентов.
Заболевание – возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Инструментальная диагностика – диагностика с использованием для обследования пациента различных приборов, аппаратов и инструментов.
Лабораторная диагностика – совокупность методов, направленных на анализ исследуемого материала с помощью различного специализированного оборудования.
Медицинское вмешательство – выполняемые медицинским работником и иным работником, имеющим право на осуществление медицинской деятельности, по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, диагностическую, лечебную, реабилитационную или исследовательскую направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности.
Медицинский работник – физическое лицо, которое имеет медицинское или иное образование, работает в медицинской организации и в трудовые (должностные) обязанности которого входит осуществление медицинской деятельности, либо физическое лицо, которое является индивидуальным предпринимателем, непосредственно осуществляющим медицинскую деятельность.
Рабочая группа – двое или более людей одинаковых или различных профессий, работающих совместно и согласованно в целях создания клинических рекомендаций, и несущих общую ответственность за результаты данной работы.
Состояние – изменения организма, возникающие в связи с воздействием патогенных и (или) физиологических факторов и требующие оказания медицинской помощи.
Синдром – совокупность симптомов с общими этиологией и патогенезом.
Тезис – положение, истинность которого должна быть доказана аргументом, или опровергнута антитезисом.
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Хирургическое вмешательство – инвазивная процедура, может использоваться в целях диагностики и/или как метод лечения заболеваний.
Хирургическое лечение – метод лечения заболеваний путём разъединения и соединения тканей в ходе хирургической операции.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Острая неопухолевая кишечная непроходимость (ОНКН) – синдром, объединяющий различные неонкологические заболевания, приводящие к нарушению пассажа по кишке, вследствие механического препятствия, либо недостаточности двигательной функции кишки [1-5].
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Этиология ОНКН разнообразна, однако наиболее распространенной причиной являются внутрибрюшные спайки (80 - 91%). Другие причины: болезнь Крона (0,7-3%), заворот (4-6%), инвагинация (3-5%), безоар (1,2-4%), желчные камни (0,5-6%), инородные тела (0,2-1%), прочие причины (0,5-3%) [2,18,19]. В отличие от механической ОНКН динамическая (функциональная) кишечная непроходимость – это вид непроходимости, который требует уточнения причины. Чаще всего под маской этого синдрома скрываются воспалительные внутрибрюшные осложнения (перитонит, неспецифический язвенный колит и т.д.), метаболические нарушения (уремия, сахарный диабет, гипотиреоз, гипокалиемия, нарушение обмена Ca++, Mg++), нейрогенные (повреждение спинного мозга, опухоль, гематома, флегмона забрюшинного пространства, почечная колика), передозировка лекарственных средств (опиоидов, холинолитиков (Синтетические холиноблокаторы - четвертичные аммониевые соединения), психотропных, антигистаминных препаратов), либо нарушения мезентериального кровотока .
ПАТОГЕНЕЗ
Развитие острой кишечной непроходимости (ОКН) запускает целый каскад многообразных патологических процессов, затрагивающих все органы и системы. Однако центральным звеном при развитии непроходимости является непосредственно сама тонкая кишка, представляя собой первичный и основной источник эндогенной интоксикации. Прогрессирующее растяжение кишечных петель и нарушение кишечной микроциркуляции, приводит к угнетению всех функций тонкой кишки (моторной, секреторной, всасывательной), и в конечном итоге расстройству гомеостаза. Гипоксическое повреждение и ишемия стенки кишки приводит к нарушению барьерной функции слизистой и, как следствие, транслокации бактерий и продуктов их жизнедеятельности в систему воротной вены и лимфатические сосуды. Тонкая кишка при ОКН становится мощным источником интоксикации, усугубляя гомеостаз и декомпенсируя функцию тонкой кишки, тем самым замыкая «порочный круг». Это способствует развитию тяжелых абдоминальных осложнений, а частота их напрямую связана с выраженностью и длительностью ОКН, особенно у пациентов пожилого и старческого возраста [4-8].
Патофизиологические изменения при ОКН особенно выражены при странгуляционной форме кишечной непроходимости. На первый план выступают гемодинамические расстройства, обусловленные уменьшением артериального притока и нарушением венозного оттока за счет сдавления сосудов брыжейки кишки. Высвобождающиеся тканевые кинины, а также гистамин, нарушают клеточную проницаемость, а, следовательно, и сосудистую стенку. Это способствует появлению интерстициального отека, расстройству коллоидно-осмотических и ионно-электролитных взаимоотношений плазмы и интерстициальной жидкости. И только затем появляются признаки нарушения пассажа по кишке и волемические нарушения. На фоне выраженной ишемии и воздействия микробных и тканевых эндотоксинов возникает деструкция (некроз) кишечной стенки. При странгуляционной непроходимости нарушение барьерной функции слизистой происходит в более ранние сроки и протекает намного быстрее, а транслокация бактериальной флоры наступает даже при отсутствии некроза кишки [24].
При желчнокаменной непроходимости течение заболевания носит отчетливый ремитирующий характер с бурными клиническими проявлениями, чередующимися относительно длительными (2-6 часов) периодами «мнимого благополучия».
Инвагинация чаще всего встречается у детей и лиц среднего возраста. Патогенез заболевания достаточно сложен и малоизучен. Чаще всего (90% случаев) инвагинация развивается у пациентов с врожденными анатомическими особенностями строения кишки или наличием органической патологии – эпителиальные или подслизистые образования, воспалительные изменения, наличие язв кишки. Образование инвагината происходит вследствие нарушения моторной функции и нарушения координации перистальтики различных отделов кишки на фоне провоцирующих факторов – погрешности в диете, травма и т.д. По локализации различают илеоцекальную (45-68%), тонкокишечную (10-18%), толстокишечную (8-15%) инвагинацию [1,19].
Предрасполагающим фактором развития заворота кишки и узлообразования являются врожденные аномалии, длинная брыжейка кишки, наличие спаек брюшной полости. Из производящих причин наибольшее значение принадлежит погрешности в диете, переедание, повышение внутрибрюшного давления. Выраженность нарушений и клинических проявлений напрямую зависит от степени заворота. Так при ротации кишки на 180о заболевание в большей степени соответствует обтурационной непроходимости с минимальными признаками нарушения питания кишки. В то время как при завороте более 270о отмечается выраженная ишемия органа с бурным течением заболевания и ранним развитием некроза кишки. По локализации наиболее часто имеет место заворот сигмовидной (60-75%), реже слепой (20-35%), тонкой (7-18%) и поперечно-ободочной кишки (3-5%). Наиболее тяжело протекает узлообразование, которое встречается относительно редко – в 3-5% случаев [2,19]. Как правило, в процессе задействован большой участок тонкой кишки с выраженными некробиотическими изменениями и тяжелыми гемодинамическими и системными нарушениями гемостаза.
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
В 2018 году в Российской Федерации на стационарном лечении находилось 54 805 пациентов с острой неопухолевой кишечной непроходимостью, из них оперировано 29 321 пациент, госпитальная летальность составила 5,78 %. Доля пациентов с ОКН достигает 7 – 8 % среди всех госпитализируемых с острыми заболеваниями органов брюшной полости в хирургические стационары [2,3]. Эти показатели соответствует данным зарубежных коллег [4,5] . Среди всех пациентов с механической кишечной непроходимостью острая тонкокишечная непроходимость составляет от 64,3 до 80% случаев и отличается более тяжелым клиническим течением и худшим прогнозом заболевания. Это обуславливает сохраняющуюся высокую летальность при данной патологии. По свидетельству разных авторов она составляет от 5,1 до 8,4%, занимая одно из ведущих мест среди всех ургентных заболеваний [6- 15]
Экономическая значимость лечения данной патологии наглядно иллюстрируется следующим сравнением. По данным Jafari M.D. et al. (2015) [16] хирургическому лечению спаечной кишечной непроходимости в Соединенных Штатах подвергаются более трети (36,7%) пациентов, а затраты на стационарное лечение одного случая составляют порядка $80.000. При этом госпитальная летальность находится в пределах 3-6% [17].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
Неопухолевая кишечная непроходимость (К56)
К56.0 – паралитический илеус
К56.2 – заворот кишок
К56.3 – илеус, вызванный желчным камнем
К56.4 – другой вид закрытия просвета кишечника
К56.5 – кишечные сращения [спайки] с непроходимостью
К56.6 – другая и неутонченная кишечная непроходимость
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
1.
1. По механизму развития
1. Обтурация - нарушение пассажа по различным отделам кишечника без нарушения кровоснабжения органа. Чаще всего причиной такой формы являются спайки брюшной полости, желчные камни, безоары.
2. Странгуляция – нарушение кровоснабжения кишки в месте нарушения пассажа, встречается при спайках брюшной полости (как правило, это единичная спайка-штранг), инвагинации, завороте и узлообразовании. Это наиболее опасная форма и она может протекать с некрозом либо без него [1-5]
Комментарии: Нецелесообразно отдельно выделять, так называемую смешанную форму, которая имеет признаки как странгуляционной, так и обтурационной непроходимости. Это вносит неопределенность, как в терминологическом, так и в тактическом плане, не позволяя обеспечить своевременное лечение пациентов [2-4].
В тактическом плане данная классификация позволяет определить тактику лечения (хирургическая, консервативная) и определить срочность операции [18-23,79].
1.
1. По уровню нарушения пассажа различают:
1. Тонкокишечную непроходимость: высокую (тощая кишка) - 33,1%, и низкую (подвздошная кишка) – 62,1%
2. Толстокишечную непроходимость – 4,8% [3,2,18,19,79]
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
В клиническом течении ОКН выделяют три фазы [1-4].
1. Фаза «илеусного крика» (начальная фаза ОКН). Связана с острым нарушением кишечного пассажа (стадия локальных проявлений), имеет продолжительность 2-12 ч (до 14 ч). В этом периоде ведущим симптомом является внезапная боль.
При обтурационной непроходимости боль имеет схваткообразный характер. Между периодами схваток интенсивность боли уменьшается и на короткий период времени (2-3 мин) может полностью исчезать. При странгуляционной непроходимости, когда в процесс вовлекается брыжейка с проходящими в ней сосудами и нервами, болевой синдром характеризуется высокой интенсивностью (вплоть до развития болевого шока). Вне периода схваток боли полностью не исчезают и носят постоянный острый характер.
Кожные покровы бледные, липкие, покрыты холодным потом. После болевого приступа возникает многократная рвота, не приносящая облегчения. Рвота сначала имеет застойный, а затем каловый характер вследствие гнилостного разложения содержимого приводящих отделов кишечника. Время возникновения рвоты зависит от уровня препятствия в кишке: чем он выше, тем раньше возникает рвота и тем она интенсивнее. При низкой толстокишечной непроходимости рвота может долго отсутствовать, поэтому данный симптом является непостоянным и встречается примерно у 70% пациентов [1,2].
Задержка отхождения газов и стула является третьим характерным для ОКН симптомом, который также зависит от ее уровня: чем ниже уровень непроходимости, тем раньше можно наблюдать этот признак. При тонкокишечной непроходимости отхождение стула и газов может наблюдаться на протяжении 4-6 ч, в связи с неполным перекрытием просвета кишки или опорожнением от содержимого отделов кишечника, находящихся ниже места препятствия, что затрудняет диагностику. Иногда (в 30-35% случаев) в первом периоде заболевания «низкая» ОКН может сопровождаться поносами, зияющим анусом, пустой ампулой толстой кишки (симптом Грекова или симптом Обуховской больницы). Опорожнение кишечника у этих пациентов не облегчает страданий и не приносит чувства полного опорожнения. При непроходимости сигмовидной кишки отхождение газа и кала прекращается сразу [1].
Перистальтика кишечника при обтурационной непроходимости в начале заболевания усилена, перистальтические волны могут быть видны даже на глаз.
2. Фаза интоксикации (промежуточная фаза ОКН, стадия мнимого благополучия). Указанная фаза характеризуется нарушением микроциркуляции стенки кишки (продолжается 12-36 ч). Боль перестаёт быть схваткообразной, приобретает постоянный и менее интенсивный характер. Живот сильно вздут, часто асимметричен. Перистальтика кишечника ослаблена, выслушивается «шум падающей капли». Полная задержка стула и газов. Появляются признаки дегидратации организма [1-4].
3. Фаза перитонита (поздняя, терминальная стадия ОКН) наступает через 36 ч после начала заболевания. Для этого периода характерны резкие функциональные расстройства гемодинамики. Живот значительно вздут, появляются резкая болезненность при его пальпации и положительные симптомы раздражения брюшины. Перистальтика не выслушивается. Состояние пациента ухудшается, интоксикация нарастает. Прогрессируют проявления тяжелой системной воспалительной реакции, возникают полиорганная дисфункция и недостаточность, расстройства гемодинамики. Появляется перитонеальная симптоматика [1-4].
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза заболевания/состояния
Диагноз ОКН устанавливается на основании:
- клинических (схваткообразные боли в животе, прекращение отхождения стула и газов, тошнота, рвота);
- лабораторных (признаки гиповолемии и нарушения водно-электролитного баланса);
- инструментальных (нарушение пассажа контрастного вещества по кишечнику при обзорной рентгенографии живота с рентгеноконтрастными средствами, содержащими йод, «маятникообразное» движение содержимого кишки при УЗИ брюшной полости) данных.
2.1 Жалобы и анамнез
· При поступлении в стационар пациента с подозрением на ОКН рекомендуется провести его осмотр врачом-хирургом [1-5].
Уровень убедительности рекомендации С (Уровень достоверности доказательств 5)
· У пациента с подозрением на ОКН рекомендуется выяснить характер болевого синдрома, его интенсивность, наличие рвоты, ее частоту, объем и характер, отхождение стула, газов. [1-5,95].
Уровень убедительности рекомендации С (Уровень достоверности доказательств 3).
· При сборе анамнеза у пациента с подозрением на ОКН рекомендуется обратить внимание на перенесённые хирургические вмешательства на органах брюшной полости с целью исключения/подтверждения спаечной кишечной непроходимости [1-5].
Уровень убедительности рекомендации С (Уровень достоверности доказательств 4).
Комментарии: Тщательно собранный анамнез позволяет заподозрить иные причины тонкокишечной непроходимости. Важно определить длительность заболевания, наличие аналогичных эпизодов в анамнезе. Кроме того, перенесенные ранние операции в большей степени свидетельствуют о спаечном характере непроходимости; наличие воспалительных заболеваний желчевыводящих путей – желчнокаменную непроходимость; выполненная в анамнезе ваготомия - возможность безоара.
2.2 Физикальное обследование
· У всех пациентов с подозрением на ОКН рекомендуется проводить аускультацию, перкуссию и пальпацию живота с целью выявления грыжевых выпячиваний, послеоперационных рубцов, оценки кишечных шумов [1-5]
Уровень убедительности рекомендации С (Уровень достоверности доказательств 5).
Комментарий: Определяется наличие, локализация и характер послеоперационных рубцов. Целенаправленно обследуются места типичного расположения грыж брюшной стенки.
· У всех пациентов с подозрением на ОКН рекомендуется оценивать степень обезвоживания – наличие жажды, сухость языка, тургор кожи; измерение пульса, артериального давления с целью определения тяжести состояния [1-5].
Уровень убедительности рекомендации С (Уровень достоверности доказательств 5).
· Всем пациентам с подозрением на ОКН рекомендуется выполнять пальцевое ректальное исследование [1-5].
Уровень убедительности рекомендации С (Уровень достоверности доказательств 5).
Комментарий: Пустая ампула прямой кишки являются одним из симптомов ОКН.
· Всем пациентам с подозрением на ОКН рекомендуется выполнять дуоденальное зондирование с анализом содержимого (количества и характера) [1-5].
Уровень убедительности рекомендации С (Уровень достоверности доказательств 5).
Комментарии: Характер, выраженность клинических проявлений и тяжесть расстройств во многом зависят от причины, формы и уровня ОКН. Для неопухолевой кишечной непроходимости типично острое начало заболевания - внезапное появление схваткообразной боли в животе, рвоты, вздутие живота и отсутствие стула и неотхождение газов [1-5]. Если в первые часы отсутствуют нарушения водно-электролитного баланса и признаки эндотоксикоза, то в последующем растяжение петель тонкой кишки, нарастающие изменения клеточной проницаемости приводят к развитию метаболических нарушений, сопровождающихся жаждой, сухостью кожи, адинамией, тахикардией, гипотензией. Крайним проявлением непроходимости является присоединение паралитического компонента (пареза), что проявляется изменением характера боли - она становится постоянной, а схватки редкими, рвота приобретает застойный («каловый») характер, усугубляется интоксикация [1-5].
· Среди пациентов с подозрением на ОКН рекомендуется выделять и целенаправленно исключать/подтверждать странгуляционную форму непроходимости, как наиболее опасную, требующую экстренных диагностических и лечебных мероприятий [1-6].
Уровень убедительности рекомендации С (Уровень достоверности доказательств 5).
Комментарии: в классическом понимании клиническая картина странгуляции характеризуется тяжелым течением и быстрым развитием осложнений – некроза кишки и развитием перитонита. Наиболее характерны следующие клинические признаки этой формы заболевания: острое начало (срок заболевания менее 12 часов), интенсивный болевой синдром постоянного характера, ослабление или отсутствие перистальтической волны, тахикардия, иногда лихорадка и быстрое ухудшение общего состояния пациента [1-5]. Однако типичные проявления странгуляции далеко не всегда встречаются в клинической практике. Нередко – до 50%, клиническое течение носит стертый характер. Морфологически это связано с умеренным ущемлением брыжейки, когда происходит сдавление вен без выраженного нарушения артериального кровотока [7,8]. Кроме того, нарушение кровоснабжения кишки возникает в далеко запущенных случаях обтурационной непроходимости. Значительное повышение внутрипросветного давления приводит к сдавлению сосудов и нарушению микроциркуляции в стенке кишки, что приводит к развитию смешанной ишемии. Малая выраженность местной симптоматики, отсутствие признаков раздражения брюшины маскируется снижением предшествующих схваткообразных болей и появлением эндотоксикоза [1-4].
Особенностью клинической картины при высоком уровне непроходимости – это большие потери желудочного, панкреатического секрета, желчи вследствие обильной многократной рвоты и быстрое развитие водно-электролитных нарушений (гиповолемии, метаболического алкалоза, гипокалиемии, гипохлоремии, гипонатриемии). При этом, как правило, отсутствует выраженное вздутие живота, в течение некоторого времени еще отмечается отхождение газов и наличие стула [1-4]. В то время как при низкой непроходимости, на первый план выходит болевой синдром и выраженное вздутие живота. Рвота встречается реже. Быстро прогрессируют явления эндотоксикоза. В дальнейшем по мере прогрессирования процесса отмечается перерастяжение кишки и присоединяется ишемический компонент, увеличивается проницаемость кишечной стенки. Вероятность развития инфекционных осложнений гораздо выше при низкой, чем при высокой тонкокишечной непроходимости [1-6].
2.3 Лабораторные диагностические исследования
Данные лабораторных исследований не играют значимой роли в диагностике кишечной непроходимости, но помогают определить наличие и выраженность метаболических нарушений, нарушения гомеостаза, указать на возможную странгуляционную непроходимость [1-6, 13,15,18].
· Всем пациентам с подозрением на ОКН, поступающим в стационар рекомендуется выполнить лабораторные исследования, включающие: общий (клинический) анализ крови, общий (клинический) анализ мочи, анализ крови биохимический общетерапевтический с определением активности альфа-амилазы [1-5].
Уровень убедительности рекомендации С (Уровень достоверности доказательств 5)
Комментарии: Наличие лейкоцитоза более 14х109л, появление ацидоза, амилаземии с большой вероятностью свидетельствует о наличии странгуляции [18,20, 22, 23, 25]
2.4 Инструментальные диагностические исследования
· Всем пациентам с подозрением на ОКН рекомендуется выполнение обзорной рентгенографии органов брюшной полости с целью выявления признаков кишечной непроходимости [2,3,18,19,27,28,33,34,35,79].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2)
Комментарии: Исследование позволяет в кратчайшие сроки и с высокой эффективностью констатировать непроходимость и в ряде случаев диагностировать ее причину. Эффективность метода высока и по данным многочисленных исследований достигает 76% в констатации факта и уровня непроходимости [18,27,83] Обзорная рентгенография выполняется стоя, либо в латеропозиции (в положении на левом боку) у тяжелых пациентов. Для тонкокишечной непроходимости типично наличие раздутых более 3 см. в диаметре петель тонкой кишки выше препятствия, содержащих газ и уровни жидкости (чаши Клойбера) и отсутствие содержимого в толстой кишке. Горизонтальные уровни жидкости обычно широкие с невысоким газовым пузырем. Отмечается поперечная исчерченность, соответствующая складкам Керкринга [2,3,19,28] Определение уровня непроходимости базируется на визуализации расширенных петель тонкой кишки в различных анатомических областях брюшной полости. Локализации уровней в правых отделах брюшной полости в большей степени соответствует высокой непроходимости. В то время как при локализации препятствия на уровне подвздошной кишки, количество чаш увеличивается, и они локализуются во всех отделах брюшной полости. В целом чувствительность метода в решении этой диагностической задачи составляет 65,4 - 82 % [18, 26,27,28] Однако обзорная рентгенография не позволяет эффективно решать такие практически важные задачи, как диагностика странгуляции и наличие перитонита.
В некоторых ситуациях при обзорной рентгенографии брюшной полости можно высказаться о причине непроходимости: при завороте толстой кишки определяется выраженная дилатация толстой кишки с характерным симптомом «автомобильной камеры». Ось баллонообразно раздутой кишки направлена от левой подвздошной области к правому подреберью при завороте сигмовидной и от правой подвздошной области к левому подреберью при завороте слепой кишки [28.29]. При обтурации кишки желчным камнем, наряду с типичными признаками кишечной непроходимости, нередко визуализируется крупный конкремент, находящийся вне проекции гепатобилиарной зоны, характерно наличие газа в желчных протоках или желчном пузыре (аэрохолия).
· Всем пациентам с симптомами ОКН при отсутствии признаков странгуляции и перитонита рекомендовано проведение рентгенографии тонкой кишки с контрастированием (энтерография) с последующим динамическим рентгенологическим контролем с целью оценки пассажа контрастного вещества по тонкой кишке [2,18,19,31, 32, 33, 34, 35, 36].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: Метод позволяет с высокой точностью подтвердить факт кишечной непроходимости, определить выраженность, уровень препятствия (высокий, низкий), характер кишечной непроходимости (механический, функциональный) и динамику течения заболевания [2, 13,18,19, 30, 31, 32, 33, 34, 35, 36, 38, 84].
· При проведении рентгенографии тонкой кишки с контрастированием у пациентов с кишечной непроходимостью рекомендуется использовать неразбавленные рентгеноконтрастные средства, содержащие йод [31, 32, 33, 34, 35, 36,84].
Уровень убедительности рекомендации А (уровень достоверности доказательств 1).
Комментарии: Рентгеноконтрастные средства, содержащие йод имеют значительное преимущество перед бария сульфатом** (не замедляют перистальтику, хорошо элиминируются из организма, в случае попадании в брюшную полость легко удаляются) при сравнимой диагностической эффективности [18,30]. Для проведения рентгенографии контрастное средство рекомендуется доставлять в желудочно-кишечный тракт через назогастральный или назоинтестинальный зонд [37, 38].
· У пациентов с подозрением на ОКН рекомендуется выполнять рентгенологический контроль прохождения контрастного вещества по желудочно-кишечному тракту с интервалами 6 часов [2,18, 31, 34, 36, 84].
Уровень убедительности рекомендации В (уровень достоверности доказательств 1).
Комментарии: Данные рентгенографии тонкой кишки с контрастированием в динамике являются наиболее достоверными и объективными критериями оценки разрешения ОКН на основании диаметра тонкой кишки, появлении пневматоза толстой кишки, и, самое главное, поступлении контрастного вещества в толстую кишку[2,18,19,28].
Ультразвуковое исследование внутренних органов (комплексное).
· Всем пациентам с подозрением на ОКН рекомендуется проведение УЗИ органов брюшной полости (комплексное) не только для подтверждения факта непроходимости, но и с целью определения формы (странгуляционная, обтурационная) и причины непроходимости [18,19,25,26,74,75,96].
Уровень убедительности рекомендации А (уровень достоверности доказательств 1).
Комментарии: При выполнении УЗИ органов брюшной полости следует обращать внимание на следующие признаки:
· расширение диаметра кишки более 25 мм, связанное с депонированием жидкости в ее просвете;
· утолщение стенки кишки за счет ее отека; визуализация складок слизистой тонкой кишки; наличие свободной жидкости в брюшной полости;
· маятникообразное движение содержимого кишки [6,8,18,26,39].
Ультразвуковыми признаками нарушения кровоснабжения в стенке кишки являются: наличие «изолированной петли» тонкой кишки с жидкостью, утолщение, расширение просвета, неоднородность стенки в сочетании с ее акинезией, и скопление свободной жидкости в брюшной полости. Эффективность УЗИ в диагностике странгуляции составляет 53,3–87 %. Метод позволяет эффективно дополнить диагностическую программу и констатировать ОКН у 72-94 % пациентов, ее уровень у 66,7-80 %, причину у 48-63 % пациентов и оценить функциональное состояние кишки. Для повышения эффективности ультразвуковой диагностики странгуляционного характера непроходимости исследование дополняется допплерографией сосудов тонкой кишки[40,41,42].
Колоноскопия.
· Всем пациентам с подозрением на толстокишечную непроходимость рекомендуется проведение колоноскопии с целью установления причины, уровня непроходимости, а также, в случае её заворота, с целью проведения расправления толстой кишки [45][28,34-36].
Уровень убедительности рекомендации C (уровень достоверности доказательств 4).
Комментарии: Для заворота характерен определяемый при колоноскопии «симптом водоворота» – спирально суженный сегмент толстой кишки [45]. Диагностическая лапароскопия не рекомендуется пациентам с сердечно-легочными заболеваниями в стадии декомпенсации, а также пациентам с перенесенными в анамнезе травматичными или множественными (более 3) операциями на брюшной полости, запущенной ОКН, с выраженным расширением петель кишки (более 4 см), большими невправимыми и гигантскими грыжами передней брюшной стенки, наличием множественных свищей на передней брюшной стенке [18, 46, 47, 48].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Выполнение исследования ограничено из-за возможности повреждения внутренних органов в условиях спаечного процесса брюшной полости и расширенных петлях тонкой кишки. Показанием к нему является, прежде всего, необходимость дифференциальной диагностики с другими хирургическими и гинекологическими заболеваниями. Кроме этого, лапароскопия позволяет оценить состояние брюшной полости, распространенность спаечного процесса и определить возможность проведения лапароскопического рассечения спаек, как малоинвазивного способа разрешения ОКН.
· При наличии технической возможности всем пациентам с подозрением на ОКН в качестве дополнительного метода исследования рекомендуется проведение компьютерной томографии (КТ) тонкой и толстой кишки с двойным контрастированием с целью определения причины, уровня непроходимости, возникновения ишемических нарушений стенки кишки [37-39, 97-99].
Уровень убедительности рекомендации В (уровень достоверности доказательств 1).
Комментарии: КТ тонкой и толстой кишки с двойным контрастированием, мультипланарной и трехмерной реконструкцией обладает преимуществом в диагностике ОНКН [37-39]. Метод позволяет определить локализацию и причину обструкции, диаметр, наличие пневматоза кишки, выпота в брюшной полости, оценить артериальное кровоснабжение органа (чревный ствол, верхняя брыжеечная и нижняя брыжеечная артерии), диагностировать другую патологию органов брюшной полости. По данным разных авторов точность метода в дифференциальной диагностике механической и динамической непроходимости составляет 83–94 %, причины обструкции у 85-87 %, уровня непроходимости у 93 %, а странгуляции 43-85 % [49,50,51,52,53]
· Магнитно-резонансная томография органов брюшной полости не может быть рекомендована для обязательного применения ввиду отсутствия достаточной доказательной базы ее эффективности при ОКН[54,55,56,57,58,59].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Это связано не только с высокой стоимостью магнитно-резонансного томографа и самого исследования, сложностью его проведения в ургентной ситуации, но и с отсутствием достаточного клинического опыта применения, которые позволили бы определить место этого исследования в диагностическом алгоритме при кишечной непроходимости [54,55,56,57,58,59]]. Тем не менее, по мнению некоторых исследователей, метод по эффективности сравним с мультиспиральной компьютерной томографией и УЗИ. Его чувствительность в констатации ОКН составляет - 86-100 %, а специфичность - 90-100 % [54,55,56,57] Несколько ниже эффективность исследования в выявлении причины - 60-73 % [55,57]] и уровня непроходимости – 63 % [54,55,56,57]. Главным достоинством метода является его высокая разрешающая способность, возможность улавливать морфологические изменения в стенке тонкой кишки, характерные для опухоли, воспаления, ишемии и некроза, а также определять моторную активность тонкой кишки [58,59].
2.5 Иные диагностические исследования
Не предусмотрены
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
3.1. Консервативное лечение
· Всем пациентам с обтурационной формой ОКН без признаков странгуляции рекомендуется начинать лечение с консервативного метода [2,18,19,37,60,61,63].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2).
Комментарии: В некоторых ситуациях при запущенной обтурационной кишечной непроходимости с выраженными водно-электролитными нарушениями, длительностью заболевания более 36 часов проведение консервативного лечения, направленного на разрешение непроходимости, нецелесообразно. Это связано с декомпенсацией функции тонкой кишки, приводящей к ее значительным морфологическим изменениям [18]. Характер консервативного лечения, его длительность зависят от причины, тяжести заболевания, уровня непроходимости, особенностей клинической картины [2,18]. Пациентам при обтурационной тонкокишечной непроходимости, возникшей вследствие желчных камней, безоара не рекомендуется проводить длительное консервативное лечение, направленное на разрешение непроходимости [18, 37, 60, 61, 63].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Возможности терапии в такой ситуации, по мнению многих авторов, ограничены [18, 37, 60, 61, 63]]. Следует помнить, что особенностью течения этих заболеваний является ремитирующий характер непроходимости с эпизодами «мнимого благополучия». Это нередко приводит к задержке операции и усугублению состояния. После установки диагноза целесообразно оперировать пациентов в ближайшие 6 часов, не надеясь на полноценное восстановление пассажа по тонкой кишке.
· Всем пациентам с обтурационной формой спаечной тонкокишечной непроходимости (без признаков странгуляции и перитонита) лечение рекомендуется начинать с терапии, направленной на устранение непроходимости, которая проводится в течение 12 – 24 часов [18, 37, 60, 61, 63]
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Этот срок (12-24 часа) достаточен для выявления тенденции к разрешению непроходимости или, при отсутствии таковой, для адекватной подготовки к срочному оперативному вмешательству.
· Всем пациентам с ОКН рекомендовано проведение декомпрессии проксимальных отделов желудочно-кишечного тракта не позднее 2 часов от момента установления диагноза[2,19,21,65].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Назогастрального зондирования бывает достаточно для декомпрессии желудка и проксимального отдела тощей кишки[2,19,21,65].
· У всех пациентов с ОКН рекомендовано проведение инфузионной терапии, направленной на коррекцию водно-электролитных нарушений; инфузионная терапия должна быть начата в максимально короткие сроки от момента поступления в стационар [2,3,87,88].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Объем и состав инфузионной терапии определяется индивидуально в зависимости от тяжести метаболических и водно-электролитных нарушений [87,88].
· Всем пациентам с ОКН рекомендовано введение спазмолитиков (АТХ Папаверин и его производные) [2,3,19]
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
· Пациентам при завороте сигмовидной кишки и отсутствии признаков некроза кишки в качестве лечебного мероприятия рекомендовано выполнение сифонной клизмы и/или эндоскопического разворота [2,3, 29,45, 62].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
· При сохранении признаков ОКН в течение 24 часов от момента начала консервативной терапии при динамическом наблюдении рекомендуется принимать решение об оперативном вмешательстве [1-5,13,15,18,19,22,27-28,44,45].
Уровень убедительности рекомендации С (уровень достоверности доказательств 4).
Комментарии:
При оценке эффективности консервативной терапии пациентов следует обращать внимание на ряд параметров:
· клинические данные (болевой синдром, вздутие живота, наличие стула, газов, рвоты, динамика отделяемого по желудочному зонду);
· лабораторные показатели, свидетельствующие о водно-электролитном балансе;
· рентгенография тонкой кишки с контрастированием и оценка пассажа контрастного вещества по желудочно-кишечному тракту [1-5,15].
Признаками неразрешающейся острой тонкокишечной непроходимости являются: сохранение/рецидив болей в животе, рвоты, появление мышечного напряжения, свободной жидкости в брюшной полости при КТ или УЗИ, зондовое отделяемое в объеме более 500 мл в течение суток [18, 21, 76, 77,78], отсутствие динамики продвижения контрастного вещества по тонкой кишке и отсутствие его поступления в толстую кишку в течение 24 часов [2,18,19,21,76].
3.2. Хирургическое лечение
Хирургическая тактика при неопухолевой непроходимости зависит, прежде всего, от причины, формы непроходимости и ее выраженности.
· Всем пациентам с ОКН, которым планируется хирургическое вмешательство, рекомендовано проведение профилактики инфекционных осложнений противомикробными препаратами системного действия (J: Противомикробные препараты системного действия) за 30 минут до хирургического вмешательства (при отсутствии медицинских противопоказаний) [85,86].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: в качестве профилактики инфекционных осложнений используются те же, препараты, что и для эмпирической антибактериальной терапии. Режим дозирования при антибиотикопрофилактике определяется в соответствии с инструкцией к каждому конкретному препарату.
Экстренные операции:
· Всем пациентам при установленном диагнозе странгуляционной ОКН (инвагинация, заворот, узлообразование, странгуляционная форма спаечной непроходимости) рекомендуется выполнение экстренного оперативного лечения [2,3,18,19,21,60,61,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Задержка операции в такой ситуации недопустима. Вмешательство проводится в течение 2-х часов от установки диагноза из-за опасности развития некроза органа и перитонита. Исключением является заворот толстой кишки при небольшом сроке заболевания и отсутствии признаков некроза кишки. В такой ситуации возможно проведение консервативных мероприятий, направленных на разрешение непроходимости и попытку разворота заворота (сифонная клизма, лечебная колоноскопия) [45,62 ].
· При запущенной ОКН не рекомендуется проведение консервативной терапии, направленной на разрешение кишечной непроходимости ввиду декомпенсации кишечных функций и гомеостаза. Целесообразно выполнение неотложного оперативного лечения после предоперационной подготовки в условиях отделения интенсивной терапии [18,60,61,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Запущенной (выраженной) кишечной непроходимостью следует считать ситуацию с тяжелыми водно-электролитными нарушениями, значительным отделяемым по желудочному зонду (более 1000 мл), дилатацией тонкой кишки (более 5 см) и большими сроками (более 36 часов) от начала заболевания. В этой группе пациентов наиболее целесообразно экстренное оперативное вмешательство после полноценной предоперационной подготовки в течение 4-6 часов, направленной на коррекцию метаболических нарушений и органной недостаточности. Попытки разрешения непроходимости в такой ситуации малоэффективны. Объем и время предоперационной подготовки определяется на консилиуме врача-хирурга, врача-анестезиолога и врача-терапевта (по показаниям). В качестве подготовки используется инфузионная терапия (кристаллоидные (B05BB: Растворы, влияющие на водно-электролитный баланс), коллоидные растворы (B05AA: Кровезаменители и препараты плазмы крови)), декомпрессия верхних отделов желудочно-кишечного тракта (назогастральный зонд), симптоматическая терапия [2,3,18,60,61,79, 87,88].
Оперативное вмешательство
Выбор способа оперативного вмешательства (лапароскопия, лапаротомия) зависит от причины нарушения пассажа по кишке, выраженности спаечного процесса и непроходимости, состояния кишки.
Лапароскопическое вмешательство у пациентов с ОСКН рекомендуется при не более трёх лапаротомных операций в анамнезе, отсутствии выраженного расширения тонкой кишки (более 4 см) или признаков перитонита [18, 46,47,48,72].
Уровень убедительности рекомендации С (уровень достоверности доказательств 4).
Комментарии: Разобщение сращений при спаечной непроходимости с использованием видеоэндоскопических технологий менее травматично, сопровождается меньшим числом послеоперационных осложнений и летальных исходов, уменьшает риск образования спаек, и позволяет быстрее реабилитировать пациентов. Однако применение лапароскопии при спаечной кишечной непроходимости возможно у ограниченного числа пациентов. Это связано с высокой вероятностью интраоперационных повреждений растянутой кишки на фоне спаек в брюшной полости, которое встречается у 3-17% пациентов [5,18,68,70,71] Опасность лапароскопического доступа при спаечном процессе в брюшной полости и непроходимости высока, поэтому этот этап необходимо выполнять в наиболее удаленных точках от послеоперационных рубцов с учетом конституциональных особенностей пациента и выявленных «акустических окон» по данным дооперационного ультразвукового сканирования брюшной полости[6,18,46] Для установки первого троакара возможно использовать доступ по Хассону. При этом следует помнить, что метод далеко не всегда позволяет избежать повреждения внутренних органов.
Полнота рассечения спаек и адекватность лапароскопического разрешения кишечной непроходимости в обязательном порядке должна подтверждаться послеоперационной рентгенографией тонкой кишки с контрастированием. Задержка поступления контрастного вещества в толстую кишку более 20 часов свидетельствует о сохраняющемся нарушении пассажа по тонкой кишке.
· Пациентам со спаечной кишечной непроходимостью при четырех и более лапаротомных вмешательствах в анамнезе, выраженном расширении (более 4 см) тонкой кишки или ее некрозе рекомендована лапаротомия [18,21,46,47,48,72].
Уровень убедительности рекомендации С (уровень достоверности доказательств 4)
· У пациентов со странгуляционной ОКН при невозможности достоверно определить наличие некротических изменений стенки кишки во время первичной операции, рекомендуется повторное вмешательство через 12 часов с целью оценки жизнеспособности кишки [5,67,68,69]. Уровень убедительности рекомендации C (уровень достоверности доказательств 5).
Комментарии: Оперативное вмешательство у пациентов с ОКН должно включать следующие этапы:
- Ревизию брюшной полости, идентификации патоморфологического субстрата непроходимости, ее уровень.
- Визуальный осмотр кишечника с целью оценки жизнеспособности кишки в зоне препятствия. При этом основываются на цвете, наличии перистальтических волн, пульсации, кровенаполнении сосудов кишки, а также динамике этих признаков после введения в брыжейку раствора местного анестетика (например, 250-300 мл 0,25% раствора #прокаина) и «согревания» кишки салфетками, смоченными теплым раствором #натрия хлорида [2,3].
Для объективной оценки кровоснабжения при наличии технических возможностей рекомендовано использовать интраоперационную ультразвуковую, лазерную допплеровскую флоуметрию, регионарную трансиллюминационную ангиотензометрию внутристеночных сосудов тонкой кишки [67].
· Всем пациентам, оперируемым по поводу ОКН, рекомендовано выполнение бактериологического исследования перитонеальной жидкости на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы, микробиологичекое (культуральное) исследование перитонеальной жидкости на грибы (дрожжевые и мицелиальные), определение чувствительности микроорганизмов к антимикробным химиотерапевтичеким препаратам с целью определения спектра бактериальной и грибковой флоры и чувствительности к антибиотикам [2,3,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Бактериальная транслокация кишечной флоры при ОКН неминуемо ведёт к развитию инфекционных осложнений. Микробиологическое исследование перитонеального экссудата позволяет подобрать оптимальную антибиотикотерапию в послеоперационном периоде [2,3,79]. При некрозе кишки рекомендуют производить ее резекцию в пределах жизнеспособных тканей, отступя от зоны некроза в приводящем отделе на 30-40 см, в отводящем на 15-20 см [2,3,79].
Исключение составляют еюнэктомия вблизи связки Трейца или илеоэктомии вблизи илеоцекального угла, где допускается ограничение указанных требований при благоприятных визуальных характеристиках кишки в зоне предполагаемого пересечения. При этом, обязательно используются контрольные показатели: кровотечение из сосудов стенки при ее пересечении и состояние слизистой оболочки [2,3,79].
· При наличии выраженного перепада диаметров тонкой кишки после ее резекции у пациентов с тонкокишечной непроходимостью рекомендовано наложение тонко-тонкокишечного анастомоза «бок в бок» [2,3,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
· При резекции толстой кишки операцию рекомендовано заканчивать наложением колостомы. При правосторонней гемиколэктомии допустимо наложение илео-трансверзоанастомоза [2,3,29,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
· Установка назоинтестинального зонда для декомпрессии тонкой кишки (интубация тонкой кишки) рекомендована всем пациентам с тонкокишечной непроходимостью кроме случаев, когда диаметр тонкой кишки составляет менее 30 мм, количество отделяемого по зонду менее 500 мл, а также отсутствует выраженный спаечный процесс брюшной полости [2,3,18, 67, 73].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Дренирование тонкой кишки целесообразно выполнять на протяжении 50-100 см от связки Трейца устройством зондирующим для подачи энтерального питания для проведения в послеоперационном периоде кормления и энтеротерапии [2,3,18, 67, 73].
Тотальное дренирование тонкой кишки ввиду большой травматичности нецелесообразно. В исключительных случаях оно выполняется только при тотальном спаечном процессе для обеспечения каркасной функции или множественных ятрогенных повреждениях стенки кишки для более адекватной декомпрессии.
Декомпрессия верхних отделов ЖКТ после лапароскопических вмешательств чаще всего осуществляется с помощью назогастрального зонда. Однако в ситуациях, когда кишечная непроходимость выражена и сопровождается расширением тонкой кишки более 30 мм, большим количеством зондового отделяемого, необходимо выполнять интраоперационную установку назоинтестинального зонда с помощью эндоскопа на протяжении 30-50 см ниже связки Трейца. [18].
· При отсутствии выраженного расширения тонкой кишки (до 30 мм) у пациентов с острой тонкокишечной непроходимостью рекомендовано декомпрессию ЖКТ ограничить установкой назогастрального зонда [18].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: При невозможности провести зонд в тонкую кишку, из-за выраженного спаечного процесса в верхнем этаже брюшной полости, используют интраоперационное эндоскопическое пособие для установки назоинтестинального зонда. От проведения открытой декомпрессии тонкой кишки путем энтеростомии следует воздержаться из-за опасности инфицирования брюшной полости [2,3,18].
· В случаях, когда ОКН осложнена распространённым перитонитом и высоким внутрибрюшным давлением вследствие выраженного расширения тонкой кишки, лапаротомную рану рекомендуется ушить одним из декомпрессионных способов с целью профилактики развития компартмент-синдрома[91,92,93,94].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Особенности лечения ОКН при других причинах заболевания.
·
o Всем пациентам с желчнокаменной непроходимостью рекомендуется выполнить оперативное удаление инородного тела (камня) посредством энтеротомии [2,3,19,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Энтеротомия должна выполняться на участке кишки, который не имеет выраженных трофических изменений стенок – предпочтительно дистальнее препятствия. Разрез и ушивание энтеротомной раны должны проводиться в поперечном направлении. От разрушения и низведения желчных камней в слепую кишку следует воздержаться ввиду травматичности манипуляции. Не рекомендуется разделение конгломерата и одновременные вмешательства на желчном пузыре и области желчно-кишечного свища [2,3,19,79].
· Всем пациентам при обтурации безоарами рекомендуется провести их фрагментацию и низведение в слепую кишку. При невозможности - выполнить энтеротомию с извлечением этих образований [2,3,19,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
· Всем пациентам при завороте сигмовидной кишки без некроза рекомендовано произвести разворот заворота с мезосигмопластикой и ретроградной интубацией сигмовидной кишки [2,3,29,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: При рецидивирующих заворотах сигмовидной кишки в последующем возможно выполнение резекции сигмовидной кишки в плановом порядке.
· Всем пациентам при завороте сигмовидной кишки с некрозом рекомендована обструктивная резекция сигмовидной кишки (по типу Гартмана) [2,3,29,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
· Всем пациентам при завороте слепой кишки без некроза рекомендована резекция илеоцекального угла с илеотрансверзоанастомозом или разворот заворота и цекопексия; при завороте и некрозе слепой кишки рекомендована резекция илеоцекального угла с илеотрансверзоанастомозом, а при выраженной непроходимости и перитоните - резекция и формирование илеостомы [2-4, 34,71].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5)
· Всем пациентам в случаях заворота поперечно-ободочной кишки, независимо от наличия или отсутствия некроза рекомендована резекция кишки с выведением колостомы [2,3,29,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: При расширенной правосторонней гемиколэктомии допустимо наложение илеотрансверзоанастомоза [2,3,19, 29,79].
· При завороте тонкой кишки без некроза рекомендовано выполнять разворот заворота, пликацию брыжейки тонкой кишки на длинном назоинтестинальном зонде [2,3,9,11,13].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
· При завороте тонкой кишки с некрозом рекомендовано производить резекцию тонкой кишки с наложением анастомоза бок-в-бок и установкой назоинтестинального зонда [2,3,19,43,44,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 4).
Комментарии: При узлообразовании кишечника расправление узла производится в исключительных случаях – небольшом сроке от начала заболевания (до 4 часов) и явной жизнеспособности органа. В противном случае расправление узла опасно развитием реперфузионного синдрома, резорбцией токсинов, транслокацией флоры и развитием полиорганной недостаточности. Вероятность летального исхода в такой ситуации выше, чем после резекции конгломерата, поэтому рекомендовано выполнять резекцию кишки [2,3,19,79].
· В случаях, когда причиной ОКН послужила инвагинация кишки, рекомендовано исключительно хирургическое лечение[2,3,19,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Сначала производится освобождение кишки, внедренной в другую (дезинвагинация). Оно заключается в осторожном проталкивании головки инвагината в проксимальном направлении. Недопустимо вытягивать внедрившийся участок кишки. При неудачной попытке дезинвагинации, наличии некроза или органической причины инвагинации (опухоль, полип и т.д.) выполняется резекция кишки.
· Всем пациентам при ОСКН и наличии спаечных конгломератов, разделение которых невозможно без повреждения кишки, рекомендовано формирование обходного анастомоза тонкой кишки, либо резекция кишки, входящей в конгломерат, без манипуляций на измененной кишке [2,3,18,19,79].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: В крайних случаях, при распространенном перитоните и необходимости высокой резекции тонкой кишки, можно отказаться от наложения первичного анастомоза. В такой ситуации оправдано временное выведение еюностомы с дренированием ее проксимального и дистального отрезка для обеспечения в послеоперационном периоде реинфузии кишечного содержимого и энтерального питания [76,77].
· При выполнении резекционного вмешательства по поводу ОКН рекомендуется патолого-анатомическое исследование операционного материала, с целью патоморфологического уточнения диагноза [2-4].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Лечение в послеоперационном периоде
· Всем пациентам рекомендуется проведение интенсивной послеоперационной терапии в условиях реанимационного отделения [18,67,73].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Кишечная непроходимость запускает целый каскад многообразных патологических процессов, затрагивающих все органы и системы, но в центре событий находится сама тонкая кишка, являясь первичным и основным источником эндогенной интоксикации. Тяжелые гомеостатические нарушения и морфологические изменения тонкой кишки сохраняются даже после успешного оперативного разрешения непроходимости, что является причиной развития послеоперационных осложнений. Эти обстоятельства объясняют необходимость лечения пациентов в условиях реанимационного отделения.
Госпитализация больного в хирургическое отделение возможна в исключительных случаях: при отсутствии органной недостаточности, признаков запущенной непроходимости (длительность заболевания до 12 часов, расширение диаметра тонкой кишки не более 3 см, зондовое отделяемое не более 500 мл), некроза кишки, выраженной сопутствующей патологией [18,67,73].
· Всем пациентам в послеоперационном периоде рекомендована инфузионная терапия с целью коррекции метаболических нарушений (использование растворов, влияющих на водно-электролитный баланс, кровезаменителей и препараты плазмы крови, перфузионных растворов) [2,87,88].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
· Всем пациентам в послеоперационном периоде рекомендовано парентеральное питание (со вторых суток послеоперационного периода и до момента перехода на самостоятельное пероральное или полное энтеральное питание) [73,89].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
· Всем пациентам в послеоперационном периоде рекомендована антибиотикотерапия противомикробными препаратами системного действия широкого спектра, введение которых продолжается до 7-9 суток послеоперационного периода [85, 86, 100, 101].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Антибиотикотерапия заключается в эмпирическом назначении противомикробных препаратов системного действия с последующей коррекцией в соответствии с результатами микробиологического посева. [100,101].
· Всем пациентам с выраженной кишечной непроходимостью рекомендовано проведение энтеротерапии через установленное устройство зондирующее для подачи энтерального питания (назоинтестинальный двухпросветный зонд), с целью: детоксикации, раннего восстановления функции тонкой кишки и нутритивной поддержки. Это позволяет снизить частоту послеоперационных осложнений и провести раннюю реабилитацию пациентов [2-5,18,65].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: Основными этапами энтеротерапии являются: декомпрессия тонкой кишки, ее лаваж растворами влияющие на водно-электролитный баланс (со 2-х суток), введение сбалансированные питательные низколактозные (олигомерные, полимерные) смеси для энтерального питания [18,67,73].
Важным моментом послеоперационного ведения пациентов с ОНКН является тщательный мониторинг состояния с целью ранней диагностики послеоперационных хирургических осложнений. Для этого наряду с оценкой клинической ситуации обязательно проведение ежесуточного лабораторного контроля (общий (клинический) анализ крови, исследование кислотно-основного состояния и газов крови, пульсоксиметрия, анализ крови биохимический общетерапевтический, коагулограмма (ориентировочное исследование системы гемостаза) и контрольное УЗИ органов брюшной полости с целью оценки состояния тонкой кишки (ее диаметр, перистальтика, толщина стенки) и наличия выпота в брюшной полости. Динамику восстановления функции тонкой кишки следует оценивать по следующим показателям [18].
Клиническим:
· появление активной перистальтики;
· появление стула, отхождение газов;
· снижение количества зондового отделяемого - до 400 мл/сут;
Данным ультразвукового исследования:
· появление перистальтических волн;
· уменьшение диаметра тонкой кишки до 20-25 мм;
· разрешение отека стенки тонкой кишки и уменьшение ее толщины до 3 мм;
При наличии стойкого пареза ЖКТ у пациентов, оперированных по поводу ОКН, наряду с энтеротерапией рекомендуется стимуляция двигательной функции ЖКТ (например, неостигмина метилсульфат** по 0,25 мг после операции и повторно каждые 4-6 часов в течение 3-4 дней, метоклопрамид** 10-20мг 1-3 раза/сут). При неэффективности консервативной терапии пареза ЖКТ в течение 24 – 48 часов ставится вопрос о ревизии брюшной полости (лапароскопия, релапаротомия) в связи с возможным развитием внутрибрюшных осложнений
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
· После ликвидации кишечной непроходимости и коррекции метаболических нарушений всем оперированным пациентам рекомендуется как можно более ранняя активизация и переход к полноценному питанию [2,5,6,18,19, 67.68,70,71,72]. Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии: Обычно это происходит к 6-8 суткам после открытых и 3-4 суткам после лапароскопических операций.
Примечание: После выписки пациента, оперированного по поводу ОНКН, рекомендуется ограничение физических нагрузок в течение 2-3 месяцев после лапаротомии и в течение 1 месяца после лапароскопического вмешательства.
· Всем пациентам со спаечной кишечной непроходимостью, которая разрешилась консервативно, рекомендуется дробное 4-5 разовое питание с ограничением одномоментного приема большого количества продуктов, содержащих грубую клетчатку (орехи, хурма, квашеные овощи, редиска и т.д.) [2].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
В настоящее время не существует убедительных данных по профилактике развития острой неопухолевой тонкокишечной непроходимости. Некоторые авторы считают, что провоцирующим моментом нарушения пассажа по тонкой кишке при спайках брюшной полости является прием большого количества пищи, содержащей грубую клетчатку. В этой связи целесообразно дробное питание и ограничение одномоментного приема большого количества продуктов, содержащих грубую клетчатку [2,3,19]. Необходимо диспансерное наблюдение у врача-участкового терапевта, врача общей практики или врача-гастроэнтеролога по месту жительства.
Основным методом профилактики спаечной кишечной непроходимости является предотвращение их образования путём выбора минимально инвазивных хирургических техник при первичном вмешательстве и превентивного введения в брюшную полость веществ, препятствующих образованию спаек. По некоторым данным частота хирургических вмешательств по поводу спаечной кишечной непроходимости составляет 1.4% (95 % CI 1.0–1.8 %) после лапароскопических операций, и 3.8 % (95 % CI 3.1–4.4 %) после вмешательств через лапаротомный доступ. Формированию спаек брюшной полости также могут способствовать преимущественное применение монополярной коагуляции, особенности сетчатого материала для пластики брюшной стенки, использование опудренных медицинских перчаток. В экспериментальных условиях было доказано, что системное, равно как и интраперитонеальное, введение антибиотиков замедляет спаечный процесс в септических условиях [81-87].
6. Организация оказания медицинской помощи
Показания к госпитализации в стационар:
- клинико-инструментальная картина ОКН (задержка стула и газов, вздутие живота, схваткообразные боли в животе, тошнота, рвота, признаки ОКН по данным лучевых методов исследования) [1-4].
Показания к выписке из стационара:
- восстановление функции желудочно-кишечного тракта (появление стула, отсутствие рвоты);
- отсутствие системной воспалительной реакции (гипертермии, гиперлейкоцитоза);
- отсутствие выраженного болевого синдрома, требующего парентерального введения анальгетиков [1-4,18].
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Отсутствует.
Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
УДД |
УУР |
|
1 |
Выполнен осмотр врачом-хирургом при поступления пациента в стационар с подозрением на ОКН |
3 |
А |
|
2 |
Выполнена обзорная рентгенография органов брюшной полости |
3 |
А |
|
3 |
Выполнена декомпрессия верхних отделов ЖКТ не позднее 2 часов от момента установления диагноза |
3 |
B |
|
4 |
Проведена инфузионная терапия после поступления в стационар |
5 |
С |
|
5 |
Проведена профилактика инфекционных осложнений противомикробными препаратами системного действия за 30 минут до хирургического вмешательства (при хирургическом вмешательстве и при отсутствии медицинских противопоказаний) |
5 |
С |
|
6 |
При установлении странгуляционной формы острой кишечной непроходимости выполнено экстренное хирургическое вмешательство |
1 |
А |
|
7 |
Выполнено хирургическое вмешательство при обтурационной форме ОКН (при отсутствии эффекта от консервативной терапии в течение 24 часов от момента ее начала) |
3 |
В |
|
8 |
Выполнено интраоперационное микробиологическое исследование перитонеальной жидкости на аэробные и факультативно анаэробные условно-патогенные микроорганизмы, грибы с определением чувствительности микроорганизмов к антимикробным химиотерапевтическим препаратам (при хирургическом вмешательстве) |
3 |
В |
|
9 |
Выполнено патологоанатомическое исследование биопсийного (операционного) материала |
5 |
С |
|
10 |
Восстановление функции желудочно-кишечного тракта (появление стула, отсутствие рвоты) к моменту выписки из стационара |
3 |
В |
|
11 |
Отсутствие системной воспалительной реакции (гипертермии, гиперлейкоцитоза) к моменту выписки из стационара |
3 |
В |
|
12 |
Отсутствие выраженного болевого синдрома, требующего парентерального введения анальгетиков к моменту выписки из стационара |
5 |
С |
Список литературы
1. Group O.L.o.E.W. "The Oxford 2011 Levels of Evidence" // Oxford Centre for Evidence-Based Medicine. 2011.
2. Ерюхин И.А., Петров В.П. Ханевич М.Д., Кишечная непроходимость. Руководство для врачей. – М.: Медицина, 1999. – С. 443.
3. Савельев, В. С. Руководство по неотложной хирургии. – М., 2004. – С. 640.
4. Menzies D., Ellis H. Intestinal obstruction from adhesions – how big is the problem? // Annals of the Royal College of Surgeons of England. – 1990. – Vol. 72. – N 1. – P. 60–63.
5. Wang Q., Hu Z.Q., Wang W.J., Zhang J., Wang Y., Ruan C.P. Laparoscopic management of recurrent adhesive small-bowel obstruction: Long-term follow-up // Surg Today. – 2009. – N 39(6). – P. 493–499.
6. Андрейцев И.Л. Острая спаечная кишечная непроходимость. Диагностика и лечение // Автореферат дисс. … докт. мед. наук. – М., 2005. – 43 с.
7. Багненко С.Ф., Синенчснко Г.И., Повзун С.А., и др. «Ишемические и реперфузионные повреждения тонкой кишки при странгуляционной кишечной непроходимости» // Материалы научно-практической конференции хирургов РФ «Сложные и нерешенные вопросы диагностики и лечения острого аппендицита, острой кишечной непроходимости и сочетанной травмы». – СПб., 2004 // Скорая медицинская помощь. – 2004. – № 5. – С. 1–266.
8. Кригер А.Г., Андрейцев И.Л., Горский В.А., и др. Диагностика и лечение острой спаечной тонкокишечной непроходимости // Хирургия. – 2001. – № 7. – С. 25–29.
9. Лебелев А.Г., Пахомова Г.В., Утешев Н.С. Желудочно-кишечная интубация при острой тонкокишечной непроходимости // Материалы научно-практической конференции хирургов РФ «Сложные и нерешенные вопросы диагностики и лечения острого аппендицита, острой кишечной непроходимости и сочетанной травмы». – СПб., 2004 // Скорая медицинская помощь. – 2004. – № 5. – С. 1–266.
10. Майоров М.И. Клинические аспекты острой кишечной непроходимости. Автореф. дисс. докт. мед. наук. – М., 2003. – 30 с.
11. Тотиков В.3., Калицова M.B., Aмриллаева В.M. Лечебно-диагностическая программа при острой спаечной обтурационной тонкокишечной непроходимости // Хирургия (журнал им. Н.И. Пирогова). – 2006. – № 2. – С. 38–43.
12. Чернов А.В. Криоденервация тонкой кишки в комплексном лечении острой кишечной непроходимости. Автореферат дисс. … канд. мед. наук. – Екатеренбург, 2006.
13. Gowen, G.F. Rapid resolution of small-bowel obstruction with the long tube, endoscopically advanced into the jejunum // Am J Surg. – 2007. – Vol. 193. – N. 2. – P. 184–189.
14. Uludag M., Agkun I., Yetkin G., et al. Factors affecting morbidity and mortality in mechanical intestinal obstruction // Ulus Trauma Derg. – 2004. – Vol. 10. – P. 177–184.
15. Teixeira P.G., Karamanos E. Talving P. et al. Early operation is associated with a survival benefit for patients with adhesive bowel obstruction., Annals of surgery 2013, Sep;258(3):459-65
16. Kössi J., Salminen P., Laato M. The epidemiology and treatment patterns of postoperative adhesion induced intestinal obstruction in Varsinais-Suomi Hospital District // Scand J Surg. – 2004. – N 93(1). – P. 68–72.
17. Ray N.F., Denton W.G., Thamer M. et al. Abdominal adhesiolysis: inpatient care and expenditures in the United States in 1994 // J Am Coll Surg. – 1998. – Vol. 186. – P. 1–9.
18. Ларичев С.Е. «Пути улучшения результатов лечения острой спаечной тонкокишечной непроходимости» автореферат… доктора медицинских наук.,2013,- 47 с.
19. Mulholland, Michael W., Lillemoe, et al. «Greenfield"s Surgery: SCIENTIFIC PRINCIPLES AND PRACTICE, 4th Edition» 2006, Lippincott Williams & Wilkins, p.2210
20. Fevang BT, Jensen D, Svanes K, Viste A. Early operation or conservative management of patients with small bowel obstruction? Eur J Surg. 2002;168:475– 481.
21. Maung A.A., Johnson D.C., Piper G.L. et al.. Evaluation and management of small-bowel obstruction: an Eastern Association for the Surgery of Trauma practice management guideline // J Trauma Acute Care Surg. 2012. Т. 73. № 5 Suppl 4. — C. S362-9.
22. Takeuchi K, Tsuzuki Y, Ando T, et al. Clinical studies of strangulating small bowel obstruction. Am Surg. 2004;70:40–44.
23. Tsumura H, Ichikawa T, Hiyama E, Murakami Y, Sueda T. Systemic inflammatory response syndrome (SIRS) as a predictor of strangulated small bowel obstruction.2004;51:1393–1396.
24. Галеев Ю.М. и соав. Морфофункциональная оценка тонкой кишки при механической непроходимости кишечника // Гастроэнтерол, гепатол, колопроктол. – 2008. – Т. 28. – № 5. – С. 45–53.
25. Шаповальянц С.Г., Ларичев С.Е., И.В.Бабкова и др. Дифференциальная диагностика форм острой спаечной тонкокишечной непроходимости. // Московский хирургический журнал.– №3.– 2013.– с.35–44
26. Ступин В.А. Михайлусов С.В. Мударисов Р.Р. и др., Ультразвуковая диагностика кишечной непроходимости // Вестник РГМУ. – 2007. – № 5(58). –С. 13–19.
27. Maglinte DD, Reyes BL, Harmon BH, et al. Reliability and role of plain film radiography and CT in the diagnosis of small-bowel obstruction. AJR Am J Roentgenol. 1996; 167:1451–1455.
28. Щербатенко М.К., Береснева Э.А. Неотложная рентгенодиагностика острых заболеваний и повреждений органов брюшной полости. – М.: Медицина, 1977. – 207 с.
29. Кайзер Андреас М. Колоректальная хирургия Пер. с англ. Под ред. Ю.А. Шелыгина, С.Е. Урядова. – М.: Издательство Панфилова; БИНОМ, Лаборатория знаний, 2011, - 751 с.
30. Sandikcioglu TG, Torp-Madsen S, Pedersen IK, Raaschou K, Mygind T, Thomsen S. Contrast radiography in small bowel obstruction. A randomized trial of barium sulfate and a nonionic low-osmolar contrast medium. Acta Radiol. 1994;35:62– 64.
31. Biondo S, Pare´s D, Mora L, Martı´ Rague´ J, Kreisler E, Jaurrieta E. Randomized clinical study of Gastrografin administration in patients with adhesive small bowel obstruction. Br J Surg. 2003; 90:542–546.
32. Choi HK, Chu KW, Law WL. Therapeutic value of gastrografin in adhesive small bowel obstruction after unsuccessful conservative treatment: a prospective randomized trial. Ann Surg. 2002;236:1– 6.
33. Di Saverio S, Catena F, Ansaloni L, Gavioli M, Valentino M, / Water-soluble contrast medium (gastrografin) value in adhesive small intestine obstruction (ASIO): a prospective, randomized, controlled, clinical trial.// World J Surg. 2008 Oct;32(10):2293-304. doi: 10.1007/s00268-008-9694-6.
34. Fikry A, El Nakeeb A, Fouda E, Elmetwally T, Yousef M, Omar W./ Clinical impacts of oral gastrografin follow-through in adhesive small bowel obstruction (SBO). //J Surg Res. 2010 Aug;162(2):170-6. doi: 10.1016/j.jss.2009.03.092. Epub 2009 May 8.
35. Wadani H AI, Ibrahim N Al Awad, Hassan K A, et al., Role of Water Soluble Contrast Agents in Assigning Patients to a Non-Operative Course in Adhesive Small Bowel Obstruction,// Oman Medical Journal (2011) Vol. 26, No. 6:454-456
36. Yagci G, Kaymakcioglu N, Can MF, Peker Y, Cetiner S, Tufan T. Comparison of urografin versus standard therapy in postoperative small bowel obstruction. J Invest Surg. 2005;18:315–320.
37. Пахомова Г.В. Ярцев П.А, Гуляев А.А. и соавт. Совершенствование методов лечения кишечной непроходимости // Омский научный вестник. – Март 2004. – С. 99–102.
38. Guo SB, Duan ZJ. Decompression of the small bowel by endoscopic long-tube placement // World J Gastroenterol. – 2012. – N 18(15). – Р. 1822–1826.
39. Schmutz GR, Benko A, Fournier L, Peron JM, Morel E, Chiche L. Small bowel obstruction: role and contribution of sonography. Eur 1997;7:1054–1058.
40. Кунцевич Г.И. Ультразвуковая диагностика в абдоминальной и сосудистой хирургии. – М., 1999.
41. Ларичев С.Е., Мишукова Л.Б., Бабкова И.В.. Ультразвуковая диагностика нарушений внутристеночного кровотока приострой тонкокишечной непроходимости с помощью допплерографии // Медицинская визуализация. – 2002. – № 3. – С. 5–9.
42. Hamada T., Yamauchi M., Tanaka M., Hashimoto Y., Nakai K., Suenaga K. Prospective evaluation of contrast-enhanced ultrasonography with advanced dynamic flow for the diagnosis of intestinal ischemia // The British Journal of Radiology. – 2007. – N 80. – Р. 603–608.
43. Huang JC, Shin JS, Huang YT, Chao CJ, et al. Small bowel volvulus among adults.// J Gastroenterol Hepatol. 2005 Dec;20(12):1906-12.
44. Ruiz-Tovar J, Morales V, Sanjuanbenito A, et al. Volvulus of the small bowel in adults.// Am Surg. 2009 Dec;75(12):1179-82.
45. Sugimoto S, Hosoe N, Mizukami T. Effectiveness and clinical results of endoscopic management of sigmoid volvulus using unsedated water-immersion colonoscopy.// Dig Endosc. 2014 Jul;26(4):564-8. doi: 10.1111/den.12235. Epub 2014 Feb 17.
46. Grafen F C, Neuhaus V, Schöb O, Turina M. Management of acute small bowel obstruction from intestinal adhesions: indications for laparoscopic surgery in a community teaching hospital // Langenbecks Arch Surg. – 2010 Jan. – N 395(1). – Р. 57–63.
47. Van Der Krabben A., Dijkstra F.R., Nieuwenhuijzen M. et al. Morbidity and mortality of inadvertent enterotomy during adhesiotomy // Br J Surg. – 2000. – Vol. 87. – P. 467–471.
48. Wullstein C., Gross E. Laparoscopic compared with conventional treatment of acute adhesive small bowel obstruction // Br J Surg. – 2003. – N 90(9). – P. 1147–1151.
49. Obuz F., Terzi C, Sökmen S, et al. The efficacy of helical CT in the diagnosis of small bowel obstruction. Eur J Radiol. 2003;48:299 –304.
50. Taourel P.G. Fabre JM, Pradel JA, et al. Value of CT in the diagnosis and management of patients with suspected acute small-bowel obstruction. AJR Am J Roentgenol. 1995;165:1187–1192.
51. Kim J.H., Ha HK, Kim JK, et al Usefulness of known computed tomography and clinical criteria for diagnosing strangulation in small-bowel obstruction: analysis of true and false interpretation groups in computed tomography. World J Surg. 2004;28:63– 68
52. Lazarus DE, Slywotsky C, Bennett GL, Megibow AJ, Macari M. Frequency and relevance of the “small-bowel feces” sign on CT in patients with small-bowel obstruction. AJR Am J Roentgenol. 2004; 183:1361–1366.
53. Jaffe TA, Martin LC, Thomas J, Adamson AR, DeLong DM, Paulson EK. Small-bowel obstruction: coronal reformations from isotropic voxels at 16-section multi-detector row CT.2006; 238:135–142.
54. Beall DP, Fortman BJ, Lawler BC, Regan F. Imaging bowel obstruction: a comparison between fast magnetic resonance imaging and helical computed tomography. Clin Radiol. 2002; 57:719 –724.
55. Kim JH, Ha HK, Sohn MJ, et al. Usefulness of MR imaging for diseases of the small intestine: comparison with CT. Korean J Radiol. 2000;1:43–50.
56. Lee JK, Marcos HB, Semelka RC. MR imaging of the small bowel using the HASTE sequence. AJR Am J Roentgenol. 1998;170:1457–1463.
57. Regan F, Beall DP, Bohlman ME, Khazan R, Sufi A, Schaefer DC. Fast MR imaging and the detection of small-bowel obstruction. AJR Am J Roentgenol. 1998;170:1465–1469.
58. Rollandi G.A. Magnetic resonance imaging of the small intestine and colon in Crohn’s disease // Radiol. Med. (Torino). – 1996. – Vol. 91. – N 1–2. – P. 81–85.
59. Sato A. Ischemic injury of the small intestine sdudied by 31P-MRS // J. Surg. Res. – 1996. – Vol. 61. – N 2. – P. 373–378.
60. Ермолов А.С., Утешев Н.С., Пахомова Г.В., Лебедев А.Г. Острая тонкокишечная непроходимость // Всероссийская конференция хирургов. Пятигорск, 1997. – С. 77–79.
61. Утешев Н.С., Гурчумелидзе Т.П., Романов Л.В., Карасев Н.А. Спаечная тонкокишечная непроходимость у больных пожилого и старческого возраста. Общая и неотложная хирургия // Респ. межведомственный сб. – Киев: Здоров"я, 1990. № 20. –С. 115–119.
62. Sugimoto S., Mizukami T., Ito T., et al. Endoscopic detorsion for sigmoid volvulus using unsedated water-immersion colonoscopy //Endoscopy 2013; 45(S 02): E263-E264
63. Burge J, Abbas SM, Roadley G, Donald J, Connolly A, Bissett IP, Hill AG. Randomized controlled trial of Gastrografin in adhesive small bowel obstruction // ANZ J Surg. – 2005 Aug; 75(8):672-4.
64. Шаповальянц С.Г., Ларичев С.Е., Жемухова З.А., и др. Прогнозирование эффективности консервативной терапии при острой спаечной тонкокишечной непроходимости // РЖГГК. – 2011. – № 1. – С. 57–62.
65. Chen Xiao-Li, Ji Feng, Lin Qi, et al. «A prospective randomized trial of transnasal ileus tube vs nasogastric tube for adhesive small bowel obstruction» World J Gastroenterol 2012 April 28; 18(16): 1968-1974.
66. Kanno Y., Hirasawa D., Fujita N., et al. Long intestinal tube insertion with the ropeway method facilitated by a guidewire placed by transnasal ultrathin endoscopy for bowel obstruction. Dig Endosc 2009. – N 21. – P. 196–200.
67. Чуприс В.Г. Острая тонкокишечная непроходимость неопухолевого генеза (патогенез, диагностика, лечение). Автореферат дисс. … докт. мед. наук. – СПб., 2009.
68. Zerey M., Sechrist C.W., Kercher K.W., Sing R.F., Matthews B.D., Heniford B.T. Laparoscopic management of adhesive small bowel obstruction // Am Surg. – 2007 Aug. – N 73(8). – P. 773–778
69. Cirocchi R, Abraha I, Farinella E, Montedori A, Sciannameo F. Laparoscopic versus open surgery in small bowel obstruction. Cochrane Database Syst Rev. 2010 Feb 17;(2):CD007511. doi: 10.1002/14651858.CD007511.pub2.
70. Ghosheh B, Salameh JR. Laparoscopic approach to acute small bowel obstruction: review of 1061 cases // Surg Endosc. – 2007 Nov. – N 21(11). – Р. 1945–1949; Epub 2007 Sep 19.
71. Nagle A., Ujiki M., Denham W. et al. Laparoscopic adhesiolysis for small bowel obstruction // Am J Surg. – 2004. – N 187. – P. 464–470.
72. Suter M., Zermatten P., Halkic N., Martinet O., Bettschart V. Laparoscopic management of mechanical small bowel obstruction: are there predictors of success or failure? // Surg Endosc. – 2000 May. – N 14(5). – P. 478–483.
73. Попова Т.С., Баклыкова Н.М., Шрамко Л.У. и др. Теоретические основы энтерального питания при хирургической патологии органов брюшной полости // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 1995. – Т. 5. – № 4.
74. Grassi R., Romano S., D’Amario F. et al. The relevance of free fluid between intestinal loops detected by sonography in the clinical assessment of small bowel obstruction in adults // Eur J Radiol. – 2004. – Vol. 50(1). – Р.5–14.
75. Czechowski J. Conventional radiography and ultrasonography in the diagnosis of small bowel obstruction and strangulation // Acta Radiol. – 1996. – Vol. 37. – N 2. – P. 186–189.
76. Catena F. Di Saverio S., Kelly M. D. et al. Bologna Guidelines for Diagnosis and Management of Adhesive Small Bowel Obstruction (ASBO): 2010 Evidence-Based Guidelines of the World Society of Emergency Surgery. World Journal of Emergency Surgery 2011; 6:5.
77. Sakakibara T, Harada A, Yaguchi T, Koike M, Fujiwara M, Kodera Y, Nakao A: The indicator for surgery in adhesive small bowel obstruction patient managed with long tube. Hepatogastroenterology 2007, 54(75):787-90.
78. Komatsu Issei, Tokuda Yasuharu, Shimada Gen, Jacobs Joshua L: Hisashi Onodera Development of a simple model for predicting need for surgery in patients who initially undergo conservative management for adhesive small bowel. The American Journal of Surgery August 2010, 200(2):215-223.
79. Норенберг-Чарквиани А.Е. Острая непроходимость кишечника. – М., 1969.
80. Block, B.M., et al., Efficacy of postoperative epidural analgesia: a meta-analysis. Jama, 2003. 290(18): p. 2455-63.
81. Uchida, I., et al., Effect of epidural analgesia on postoperative insulin resistance as evaluated by insulin clamp technique. Br J Surg, 1988. 75(6): p. 557-62.
82. Maglinte DD, Reyes BL, Harmon BH, Kelvin FM, Turner WW Jr, Hage JE, et al. Reliability and role of plain film radiography and CT in the diagnosis ofsmall-bowel obstruction. AJR Am J Roentgenol. 1996; 167(6):1451–5.
83. Daneshmand S, Hedley CG, Stain SC. The utility and reliability of computed tomography scan in the diagnosis of small bowel obstruction. Am Surg. 1999;65(10):922–6
84. Ceresoli M, Coccolini F, Catena F, Montori G, Di SS, Sartelli M, et al. Watersoluble contrast agent in adhesive small bowel obstruction: a systematic review and meta-analysis of diagnostic and therapeutic value. Am J Surg. 2016; 211(6):1114–25. . doi: 10.1016/j.amjsurg.2015.06.012. Epub 2015 Aug 12. PMID: 26329902
85. Измайлов А. Г., Доброквашин С. В., Волков Д. Е., Пырков В. А., Закиров Р. Ф., Давлет- Кильдеев Ш. А., «Рациональная антибиотикотерапия у больных с острой спаечной кишечной непроходимостью в послеоперационном периоде» Ж-н. Современная медицина. Травматология / Ортопедия. Хирургия. №2(2) 2016 г
86. Гельфанд Б. Р., Бурневич С. З., Гельфанд Е. Б., Попов Т. В. Антибактериальная терапия интраабдоминальных хирургических инфекций. // Фарматека, 2003, № 1, с. 68 - 73.
87. Гельфанд Б.Р. «Инфузионно-трансфузионная терапия в клинической медицине». Кн. 360 стр. Москва. 2009 год
88. Gernot Marx, Achim W. Schindler, Christoph Mosch, Joerg Albers, et al. “Intravascular volume therapy in adults Guidelines from the Association of the Scientific Medical Societies in Germany” Eur J Anaesthesiol. 2016 Jul; 33(7): 488–521.
89. Jeremy Powell-Tuck, Peter Gosling, Dileep N Lobo, Simon P Allison, Gordon L Carlson, Marcus Gore, Andrew J Lewington, Rupert M Pearse, Monty G Mythen” British Consensus Guidelines on Intravenous Fluid Therapy for Adult Surgical Patients” 2011
90. Macintyre P., Scott D., Schug S. «Acute Pain Management: Scientific Evidence» Australian and New Zeland College of Anaesthetists, 3-rd edition, 2010.
91. Морозов Д.А., Ю.В. Филиппов, С.Ю. Городков, С.А. Клюев Синдром интраабдоминальной гипертензии. Вестник хирургии имени Грекова. 2011, том 170 №1, с99-101
92. Хрипун А.И., Кузнецов Н.А., Махуова Г.Б., Перевезенцев И.Ю., Сатторов И.А. Синдром интраабдоминальной гипертензии. История и современное состояние вопроса (обзор литературы). Acta biomedical scientifica, 2010 №3(73), С374-378
93. Jesus I.Ramirez MD,SomanSen MD, FACS, Tina L.Palmieri MD, FACS, FCC M David G.Greenhalgh MD, FACS «Timing of Laparotomy and Closure in Burn Patients with Abdominal Compartment Syndrome: Effects on Survival» Journal of the American College of Surgeons,Volume 226, Issue 6, June 2018, Pages 1175-1180
94. William KirkeRogersMDaLuisGarciaMDb «Intraabdominal Hypertension, Abdominal Compartment Syndrome, and the Open Abdomen» Chest, Volume 153, Issue 1, January 2018, Pages 238-250
95. Rami Reddy S.R., Cappell M.S. A Systematic Review of the Clinical Presentation, Diagnosis, and Treatment of Small Bowel Obstruction. Curr Gastroenterol Rep. 2017 Jun; 19 (6):28. doi: 10.1007/s11894-017-0566-9
96. Gottlieb M., Peksa G.D., Pandurangadu A.V., Nakitende D., Takhar S., Seethala R.R. Utilization of ultrasound for the evaluation of small bowel obstruction: A systematic review and meta-analysis. Am J Emerg Med. 2018 Feb; 36(2):234-242. doi: 10.1016/j.ajem.2017.07.085. Epub 2017 Jul 29. PMID: 28797559
97. Millet I., Taourel P., Ruyer A., Molinari N. Value of CT findings to predict surgical ischemia in small bowel obstruction: A systematic review and meta-analysis. Eur Radiol. 2015 Jun;25(6):1823-35. doi: 10.1007/s00330-014-3440-2. Epub 2015 Apr 8. PMID: 25850889
98. Mallo R.D., Salem L., Lalani T., Flum D.R. Computed tomography diagnosis of ischemia and complete obstruction in small bowel obstruction: a systematic review. J Gastrointest Surg. 2005 May-Jun;9 (5):690-4. doi: 10.1016/j.gassur.2004.10.006
99. Li Z., Zhang L., Liu X., Yuan F., Song B. Diagnostic utility of CT for small bowel obstruction: Systematic review and meta-analysis. PLoS One. 2019 Dec 30; 14 (12): e0226740. doi: 10.1371/journal.pone.0226740
100. Абдоминальная хирургическая инфекция. Российские национальные рекомендации/ Под редакцией академика РАН Б.Р. Гельфанда, академика РАН А.И. Кириенко, профессора Н.Н. Хачатрян, М: Московское информационное агентство, 2018.
101. Программа СКАТ (Стратегия Контроля Антимикробной Терапии) при оказании стационарной медицинской помощи: Российские клинические рекомендации / Под ред. С.В. Яковлева, Н.И. Брико, С.В. Сидоренко, Д.Н. Проценко. – М.: ООО Типография АМАПРЕСС», 2018
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Бабкова И.В. – кандидат медицинских наук
Ларичев С.Е – доктор медицинских наук, профессор, член Российского общества хирургов
Сажин А.В. – доктор медицинских наук, профессор, член-корр. РАН, член правления Российского общества хирургов
Тягунов А.Е. – доктор медицинских наук, профессор, член Российского общества хирургов
Шабрин А.В. – кандидат медицинских наук, доцент, член Российского общества хирургов
Шаповальянц С.Г. – доктор медицинских наук, профессор, член правления Российского общества хирургов, руководитель рабочей группы
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Целевая аудитория данных клинических рекомендаций:
1.
1. врачи-хирурги
2. врачи-эндоскописты
3. врачи-анестезиологи-реаниматологи
4. врачи-терапевты
5. врачи общей практики
6. студенты и ординаторы медицинских вузов
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
|
УДД |
Расшифровка |
|
1. |
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа |
|
2. |
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа |
|
3. |
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования |
|
4. |
Несравнительные исследования, описание клинического случая |
|
5. |
Имеется лишь обоснование механизма действия или мнение экспертов |
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
|
УДД |
Расшифровка |
|
1. |
Систематический обзор рандомизированных клинических исследований с применением мета-анализа |
|
2. |
Отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа |
|
3. |
Нерандомизированные сравнительные исследования, в том числе когортные исследования |
|
4. |
Несравнительные исследования, описание клинического случая или серии случаев, исследование "случай-контроль" |
|
5. |
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
УУР |
Расшифровка |
|
A |
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
|
B |
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
|
C |
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
· Приказ Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. № 922н "Об утверждении Порядка оказания медицинской помощи взрослому населению по профилю "хирургия".
Приложение Б. Алгоритмы действий врача
Острая неопухолевая кишечная непроходимость

Приложение В. Информация для пациента
Острая кишечная непроходимость – грозное и опасное для жизни осложнение многих заболеваний желудочно-кишечного тракта. Несмотря на успехи медицины, летальность во всем мире при этом заболевании остается высокой. Суть ОКН состоит в быстром прекращении нормального физиологического прохождения (пассажа) кишечного содержимого по пищеварительному тракту.
Почему развивается острая кишечная непроходимость? Среди факторов, предрасполагающих к механической кишечной непроходимости, наиболее часто встречаются: спаечный процесс в брюшной полости после перенесенных ранее операций; опухоли кишки, реже инородные тела, безоары (комки непереваренной пищи, волос), индивидуальные особенности анатомии кишки, предрасполагающие к ее завороту, грыжи. Иногда кишечная непроходимость развивается при отсутствии механического препятствия. В таком случае она называется динамической или функциональной. Причины ее тоже разнообразны: травма, воспалительные процессы в брюшной полости, существенные нарушения обмена веществ, низкий уровень калия в крови, уремия, сахарный диабет, сосудистые нарушения кишечника, заболевания ЦНС и т.д.
Какие признаки могут говорить о кишечной непроходимости? Ранний и обязательный признак ОКН — боль в животе. Она может возникнуть внезапно без каких-либо предвестников, чаще всего носит «схваткообразный» характер. Приступы боли при ОКН первое время повторяются примерно через равные промежутки времени и связаны с физиологическим волнообразным движением кишечника — перистальтикой. Спустя некоторое время боль в животе может стать постоянной. Наиболее опасна странгуляционная форма заболевания, когда спайками или в результате заворота кишки происходит сдавление сосудов, кровоснабжающих кишку, с последующим развитием гангрены участка кишки. В такой ситуации прогноз напрямую связан с длительностью заболевания и определяется часами. При странгуляционной непроходимости боль возникает внезапно, как правило, носит выраженный и сразу постоянный характер. При этом стихание болей нужно расценивать как сигнал тревоги, поскольку говорит о полном некрозе (гангрене) кишки, который может наступить в течение 2-8 часов от начала заболевания. Вторым по частоте и ранним симптомом кишечной непроходимости является рвота, которая может быть многократной, неукротимой, при высоком уровне непроходимости, редкой при локализации препятствия в нижних отделах тонкой или отсутствовать первое время при нарушении пассажа на уровне толстой кишки. В более поздних стадиях возникает вздутие живота, отмечается задержка стула и отсутствие отхождения газов.
Чем опасна кишечная непроходимость? Кишечная непроходимость приводит к обезвоживанию организма, потерям жизненно важных электролитов и нарушением кислотно-щелочного баланса организма. Нарушение поступления пищи, ее переваривания и всасывания быстро вызывает дисфункцию практически всех органов и систем. Наряду с жидкостью и электролитами при кишечной непроходимости теряется значительное количество белков, играющих важную роль в жизнедеятельности человека. В последующем застой содержимого кишки выше препятствия приводит к разложению органических веществ, гниению и росту патогенной микрофлоры. При этом накапливаются токсические продукты, и развивается общая интоксикация организма. Как кульминация далеко зашедшего патологического процесса, происходит омертвение (некроз) стенки кишки, проникновение токсического содержимого в брюшную полость, кровеносное русло и развитие гнойного перитонита, сепсиса.
Что необходимо предпринять, чтобы спасти человека при кишечной непроходимости? При появлении первых симптомов необходимо безотлагательно обратиться к врачу. Кишечная непроходимость – показание к срочной госпитализации в хирургический стационар, где безотлагательно производятся диагностические мероприятия. В зависимости от причины, формы, длительности заболевания выбирается метод лечения. При наличии странгуляционной формы непроходимости (при спаечном процессе, завороте кишки, ущемленной грыже) проводится экстренное оперативное вмешательство. При отсутствии выраженного болевого синдрома, симптомов раздражения брюшины (перитонита), небольшом (до суток) сроке от начала заболевания проводится консервативная терапия, направленная на разрешение непроходимости. При отсутствии эффекта от консервативного лечения прибегают к хирургическому вмешательству. Характер и объем операции определяется хирургом совместно с анестезиологом индивидуально в зависимости от причины, характера непроходимости, длительности заболевания, тяжести состояния пациента и операционного риска. По возможности выполняют малоинвазивные высокотехнологичные лапароскопические вмешательства. В иных случаях производят широкую лапаротомию, тщательную ревизию брюшной полости и ликвидацию причины непроходимости. При тонкокишечной непроходимости после устранения причины операция чаще всего заканчивается проведением специального зонда через носовой ход в тонкую кишку для проведения внутрикишечной терапии в послеоперационном периоде. При патологии толстой кишки операция завершается выведением кишечной стомы для профилактики развития тяжелых послеоперационных осложнений. В течение 2-3-х месяцев после выполненной операции после полной реабилитации пациента может быть выполнена повторная операция по закрытию стомы и восстановлению естественного пассажа кишечного содержимого.
В послеоперационном периоде после коррекции метаболических нарушений стараются как можно раньше активизировать пациента и восстановить полноценное питание. Обычно это происходит к 6-8 суткам после лапаротомных и 2-4 суткам после лапароскопических операций.
После выписки пациента, оперированного по поводу кишечной непроходимости, рекомендуется ограничение физических нагрузок в течение 2-3 месяцев после лапаротомии и в течение 1 месяца после лапароскопического вмешательства. Всем пациентам со спаечной кишечной непроходимостью, в том числе у которых она была разрешена консервативно, рекомендуется дробное 4-5 разовое питание с ограничением одномоментного приема большого количества продуктов, содержащих грубую клетчатку (орехи, хурма, квашенные овощи, редис и т.д.). Необходимо диспансерное наблюдение у врача-участкового терапевта, врача общей практики или врача-гастроэнтеролога по месту жительства.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
.
Рекомендуемые статьи
Синдром Бернара-Горнера
птоз, миоз и энофтальм при повреждении симпатического нерва (С7—Тh11) при осложненных дивертикулах, опухолях пищевода или метастазах в позвоночник.
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.















.jpg)




.png)



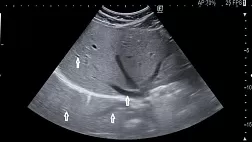












Комментарии