- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Статьи: Диагностическая РХПГ. Техника выполнения (Рыжков Е.Ф.)
| Авторы: | Рыжков Е.Ф. 2000г. |
Введение:

Полный текст статьи:
Оборудование
Для проведения РХПГ необходим эндоскоп с боковой оптикой. Дуоденоскопы различных фирм, как правило, мало отличаются друг от друга. Рабочий канал аппарата должен быть не менее 2,8 мм (аппараты с более широким каналом нужны только при стентировании). Видеоэндоскопы дают более детальную визуализацию осматриваемой области.
Катетеры. Стандартный катетер представляет собой тефлоновую трубку диаметром не менее 5 F. На дистальном его конце расположены метки, позволяющие судить о глубине введения катетера в БДС. Некоторое катетеры имеют рентген контрастный наконечник, что помогает ориентации при канюлировании. В просвете катетера находится проводник (который может быть длинной 400-480 см с гибким концом и гидрофильным покрытием, а может представлять собой обычную проволоку обеспечивающую катетеру жесткость при введении в канал дуоденоскопа). На проксимальном конце катетера располагаются два отверстия: для присоединения шприца и для проводника. Существует множество различных дизайнов катетеров (с более коротким или длинным сужением на конце), более острые и тупые с одним или двумя просветами и т.д.
Для выполнения РХПГ необходима рентген-установка дающая возможность как выполнять снимки, так и проводить рентгеноскопию.
Бригады должна включать врача эндоскописта с ассистентом и медицинской сестрой и рентгенолога. Конечно, провести процедуру можно и в меньшем составе, но работа такой команды кажется нам оптимальной.
Катетеры и аппарат должны быть стерильны до начала процедуры, что позволит снизить риск септических осложнений.
Подготовка пациента
Перед процедурой больной должен быть информирован о ее целях, задачах и возможных осложнениях этого диагностического вмешательства. Необходимо уточнить его аллергологический анамнез. Сопутствующие заболевания, например, сердечно-сосудистая патология или глаукома, тоже должны быть выявлены, для возможной коррекции проводимой подготовки.
Для седации больного и снятия перистальтики ДПК мы используем следующую схему:
- Дицетел - кишечный спазмолитик также действующий на сфинктер Одди (по схеме).
- Атропин 1,0 внутримышечно за 15 минут до выполнения процедуры.
- Промедол 1,0 внутримышечно за 15 минут до выполнения процедуры.
- Реланиум 2,0 внутривенно непосредственно перед началом исследования.
- Метацин 1,0 внутривенно непосредственно перед началом исследования.
- Лидокаин 10 % - орошение ротоглотки.
Такая премедикация в подавляющем большинстве случаев значительно уменьшает дискомфорт ощущаемый пациентом во время исследования, снимает перистальтику и релаксирует ДПК и сфинктерный аппарат БДС. Применяемые схемы медикаментозной подготовки могут быть и другими, но выполнение РХПГ без адекватной седации больного и снятия перистальтики не только в подавляющем числе случаев безуспешно, но и связанно с высоким риском осложнений.
Техника выполнения процедуры
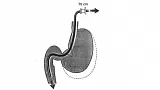
Пациент располагается на рентгенологическом столе на левом боку (как и при стандартной ФГДС). Аппарат легко проглатывается (т.к. у дуоденоскопов закругленный конец), хотя введения его в пищевод и происходит в слепую. Необходимо избегать приложения чрезмерных усилий в попытках провести эндоскоп - это чревато грозными осложнениями. Более или менее адекватный осмотр может быть начат уже в дистальных отделах пищевода, хотя и необходимо избегать чрезмерного сгибания аппарата в этой области. Незначительное сопротивление может чувствоваться при преодолении кардии.
Мы не будем останавливаться на техники осмотра желудка аппаратом с боковой оптикой т.к. она широко описана во многих руководствах. Скажем только, что перед входом в привратник, он должен находиться в позиции "садящегося солнца". В момент прохождения привратника он не должен находиться в прямом поле зрения, проведение осуществляется скорее на ощупь. Угол желудка должен располагаться прямо вверху, что говорит о том, что аппарат лежит по середине большой кривизны тела желудка. Добиться такого положения можно путем манипуляций дистальным концом или винтами.
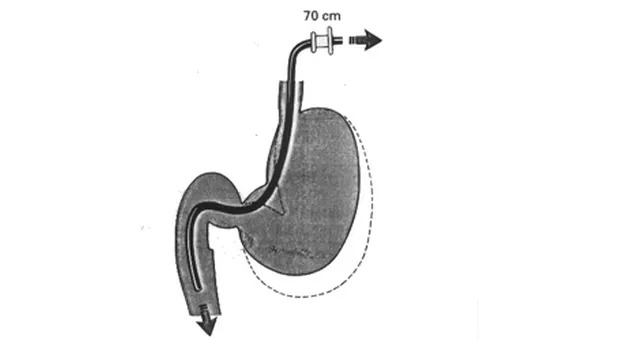
После прохождения привратника аппарат часто утыкается в стенку дистальной части луковицы ДПК. Незначительное извлечение инструмента с одновременным загибом дистального конца вниз и инсуфляция воздуха позволяют добиться практически такого же обзора луковицы ДПК, как и при использовании эндоскопа с торцовой оптикой. В залуковичные отделы ДПК аппарат проводится при помощи поворота с одновременным "подтягиванием" (по принципу выпрямления петли при колоноскопии). Сначала дистальный конец аппарата ставится в нейтральную позицию, и эндоскоп проводится за верхний дуоденальный изгиб. Затем конец инструмента изгибается вправо и одновременно аппарат поворачивается на 90 градусов по часовой стрелке и мы видим залуковичные отделы ДПК. Провести эндоскоп далее можно простым проталкиванием, но это порочная техника. Гораздо разумнее достигнуть этого путем уменьшения петли аппарата в желудке (по принципу используемому в колоноскопии) - подтягивание аппарата и одновременное его вращение по часовой стрелке при дистальном конце загнутым за верхний изгиб ДПК. БДС при этой технике выводится в поле зрения на 60-70 см от резцов. Не всегда получается выпрямить аппарат, особенно у пациентов перенесших обширные вмешательства на верхнем этаже брюшной полости, однако к этому надо стремиться.
И так, от луковицы ДПК к БДС аппарат проводится следующим образом:
- Проведите конец эндоскопа за верхний изгиб ДПК.
- Повернитесь сами (и, следовательно, аппарат) вправо.
- Согните конец аппарата вправо и зафиксируете его в этой позиции (фиксатором).
- Согните конец эндоскопа вверх и подтягивайте его, одновременно поворачивая по часовой стрелке.
Далее во всех руководствах дается совет о смене положения больного в позицию лицом вниз. Мы далеко не всегда выполняем этот маневр, особенно при благоприятном для канюляции расположении (хотя в положении на боку и трудней интерпретировать рентгенологическую картину). Менять ли положение больного или нет - зависит от вас.
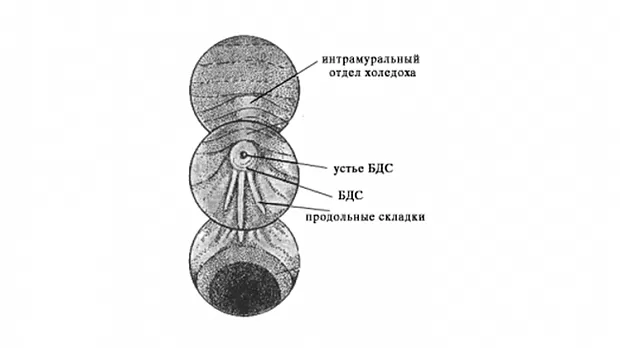
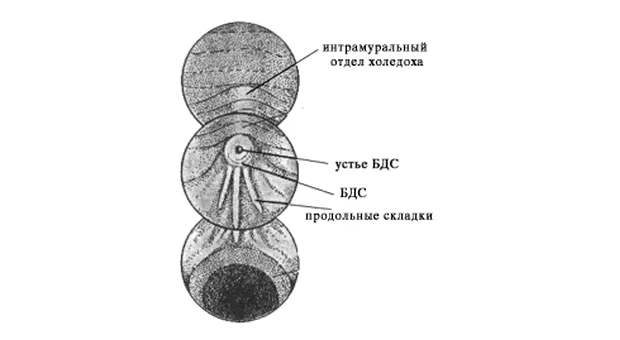
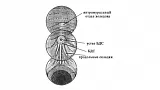
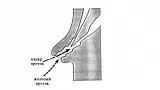
После выполнения вышеописанного маневра вы, как правило, видите БДС прямо перед собой (рис.1).
Если он не виден, то, скорее всего эндоскоп располагается слишком глубоко, в третьей части ДПК. Аккуратно извлекайте аппарат, одновременно поворачивая дистальный конец вправо и лево. Обнаружив продольную складку вам будет нетрудно найти и БДС.
БДС может значительно варьировать в размерах, форме и внешнему виду. Чаще всего он имеет более яркую окраску и более шершавую поверхность, чем окружающая слизистая. Иногда БДС закрыт складкой слизистой, приподняв которую вы можете его визуализировать. БДС может локализоваться и в других частях ДПК и даже в желудке, но это достаточно редкие анатомические варианты. Иногда сложно обнаружить БДС, например, когда он расположен в глубоком дивертикуле.
Канюляция
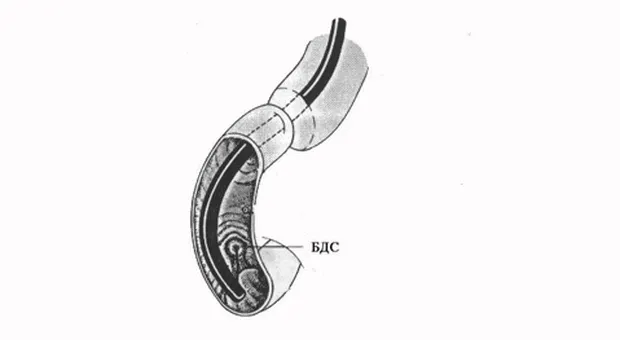
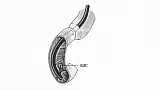
Перед проведением канюляции вы должны убедиться, что БДС удобно расположен (см. ниже), отсутствует перистальтика и пенистое содержимое в ДПК. При сохранении активной перистальтики разумно ввести еще 1 мл метацина, в качестве пеногасителя можно использовать 2 % соду. Схематичное расположение дуоденоскопа в ДПК при канюляции показано на рис. 2.
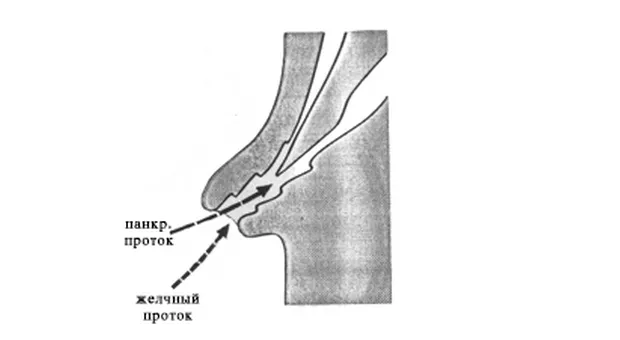
Сразу необходимо подчеркнуть, что для успешного выполнения РХПГ необходимо добиться селективной канюляции холедоха и панкреатического протока. Это не просто, но может быть достигнуто, по крайней мере, в 90 % случаев. Введение контраста при расположении катетера в ампуле БДС (ее длинна варьирует от 1 мм до 10 мм) далеко не всегда позволяет получить адекватное контрастирование желчевыводящих путей и панкреатического протока, подтекание контраста в ДПК усиливает ее перистальтику, в некоторых случая нежелательное контрастирование панкреатического протока может вызвать развитие панкреатита.
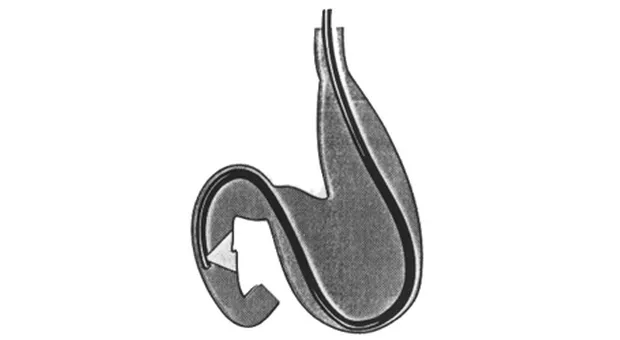
Для достижения такой канюляции необходимо провести катетер через устье БДС в таком же вертикальном и горизонтальном направлении, как и проток, в который вы хотите попасть. Канюлировать необходимо не на длинной, а короткий петле! Схематичное расположение аппарата на длинной петле приведено на рис. 3.
Как сказано выше, петля устраняется одновременным подтягиванием и разворачиванием аппарата до достижения позиции показанной на рис. 4.
Разумно потрать несколько лишних минут на выведения БДС в желаемую позицию, это наверняка сэкономит вам время на достижение селективной канюляции. Катетер должен быть предварительно заполнен физиологическим раствором для исключения попадания воздуха в контрастируемые протоки.
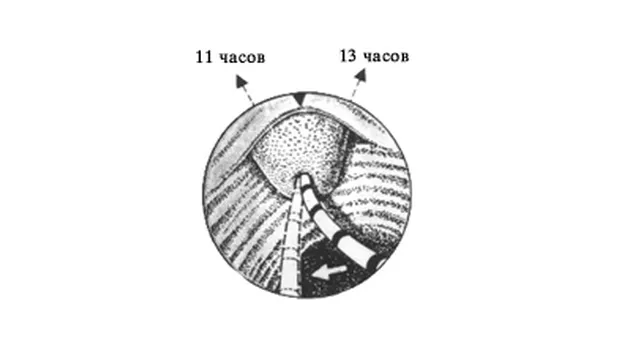
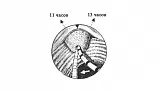
Холангиография. Катетер должен вводиться несколько снизу и в направлении 11 часов (рис. 5 А, В). Для придания катетеру правильного положения не забывайте пользоваться подъемником. Не пытайтесь достигнуть продвижения путем приложения силы - это абсолютно бесполезно. Иногда незначительное выведения аппарата помогает катетеру "соскочить" из ампулы в холедох.
Если стандартный способ введения не достиг результата, то можно использовать технику "поцелуя" (канюляция с очень близкого расстояния):
- Катетер должен только незначительно выступать из аппарата при полностью поднятом подъемнике.
- Подведите конец аппарата к устью БДС.
- Поверните аппарат влево для достижения катетером позиции на 11 часов и продвинете последний вперед.
Также для канюляции можно использовать двух просветный сфинктеротом (его незначительное сгибание придает катетеру правильное направление), катетер с "заостренным" концом или гидрофильный проводник (осторожно, при чрезмерном использовании силы высок риск перфорации). Технику предварительного рассечения ампулы БДС (которое значительно облегчает канюляцию, но достаточно сложна сама по себе) мы здесь обсуждать не будем.
Панкреатография. Попасть в панкреатический проток, как правило легче, чем в холедох. Это не очень хорошо т.к. во первых РХПГ чаще выполняется для выявления патологии желчевыводящих путей, да и повторная канюляция и введения контраста в панкреатический проток чреваты развитием панкреатита. Для проведения катетера в панкреатический проток он должен вводиться в устье БДС практически перпендикулярно стенке ДПК и в направлении 1 часа (рис. 5 А, В).
При трудностях можно последовательно использовать следующие подходы:
- Расположите конец катетера в нижней части ампулы БДС, опустите его вниз опуская подъемник и направите в правую сторону (на 1-3 часа).
- Используете эту технику, но с катетером с узким "заостренным" концом.
- Используйте эту технику с гидрофильным проводником.
Как определить в какую систему вы попали?
Существует несколько способов:
- Первый ориентироваться на глубину введения катетера - если она больше 5 см, то вы наверняка в желчных путях. Хотя в редких случаях глубоко можно канюлировать и панкреатический проток.
- Аспирация содержимого через катетер - получена светло желтая жидкость - вы в холедохе, прозрачное белесое содержимое - в панкреатическом протоке.
- При катетере ориентироваться можно по его расположению во время рентгеноскопии.
- Ввести небольшую дозу (2-3 мл) контраста.
Введение контраста и выполнение снимков
Можно использовать практически любой из множества водо-растворимых контрастных средств, мы обычно используем 30-50 % раствор контраста. Он должен вводиться под контролем рентгеноскопии т.к. иногда мелкие конкременты лучше визуализируются при не тугом заполнении холедоха. Должен быть заполнен как холедох так и желчный пузырь, общий печеночный и внутрипеченочные протоки. Снимки выполняются не только в момент тугого заполнения, но и при опорожнении. Для лучшей визуализации интересующей области можно менять положение больного на столе. Рентгеноскопия процесса опорожнения желчных путей иногда помогает диагностировать стриктуры невидимые на рентгенограммах. Отсроченное выполнение рентгенограмм, конечно уже с извлеченным аппаратом (через 15-30-60 минут) позволяет проследить опорожнение холедоха и желчного пузыря. Полный выход контраста из панкреатического протока при отсутствии его патологии происходит за 5 минут. Хотя для профилактики панкреатита контраст из протока лучше аспирировать. Интерпретацию рентгенограмм должны проводить рентгенолог и эндоскопист.
Статьи по теме
Рекомендуемые статьи
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.













.jpg)





.png)

















Комментарии