- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Статьи: Редкое наблюдение гигантского трихобезоара желудка с успешным применением малоинвазивных технологий
| Авторы: | Д.м.н., проф. О.Х. ХАЛИДОВ 1, 2 , А.Н. ГУДКОВ 2 , к.м.н. А.Б. ДЖАДЖИЕВ 1, 2 , Г.П. ДМИТРИЕНКО 2 , к.м.н. доц. В.С. ФОМИН 1 * 1 |
| Об авторах: |
1. 1 Кафедра хирургических болезней и клинической ангиологии стоматологического факультета ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова», Москва, Россия; 2 ГБУЗ ГКБ им. В.В. Вересаева ДЗМ, Москва, Россия |
Введение:


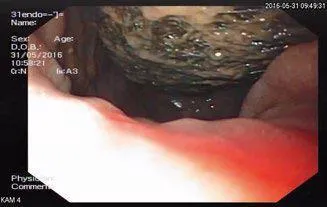
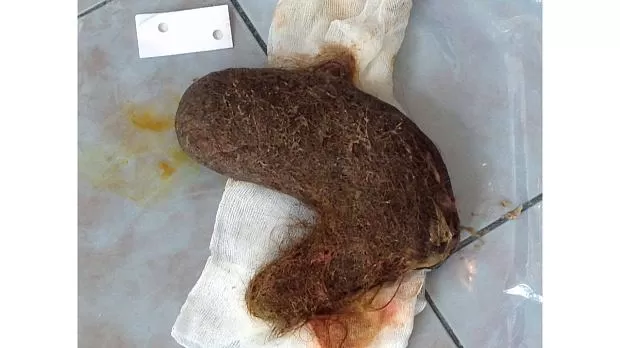
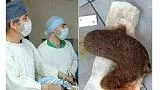



Полный текст статьи:
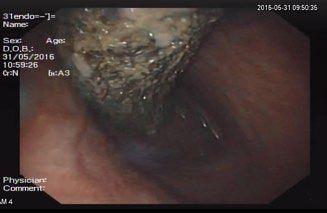
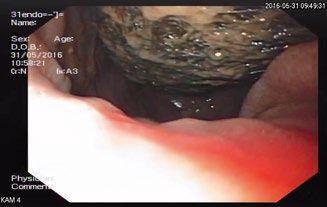
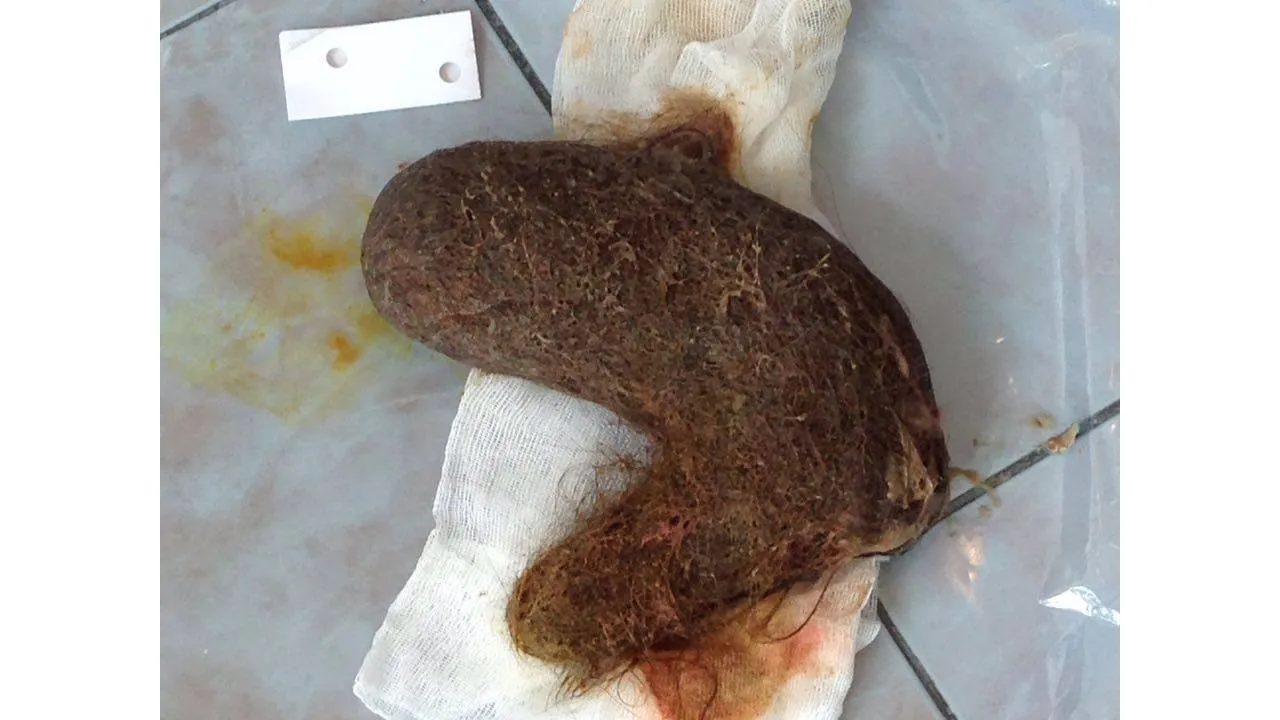
Обсуждение
Вывод:
Трихотилломания, трихофагия и формирование безоаров желудка являются редкой, но весьма актуальной проблемой современной абдоминальной ургентной хирургии. Для решения поставленных задач требуется четкое соблюдение мультидисциплинарного подхода с взаимодействием психиатров/психоневрологов, эндоскопистов, рентген-диагностических служб и оперирующих хирургов во благо пациента, для наиболее оптимального исхода непростой патологии — трихобезоаров желудочно-кишечного тракта.
Список литературы:
сти желудочно-кишечного тракта. Рязань: Государственный
медицинский университет им. акад. И.П. Павлова; 2002.
[Ponomarev AA, Karpov OE. Redkie prichiny neprohodimosti zhe-
ludochno-kishechnogo trakta. Ryazan’: Gos med univer im. akad.
I.P. Pavlova; 2002. (In Russ.)].
2. Hamidi H, Muhammadi M, Saberi B, Sarwari MA. Arareclinical-
entity: Hugetrichobezoar. Int J Surg Case Rep. 2016;28:127-130.
https://doi.org/10.1016/j.iscr.2016.09.039
3. Duke DC, Keeley ML, Gefken GR, Storch EA. Trichotilloma-
nia: a current review. Clin Psychol Rev. 2010;30:181-193.
4. Kim SJY, MY, Noh JH, Kim CD, Park JO, Choi GC. A case of
gastric trichobezoar causing psychiatric problems. Korean Journal
of Pediatrics. 2009;52(10):1167-1170
https://doi.org/10.3345/kjp.2009.52.10.1167
5. DeBakey M, Ochsner A. Bezoars and concretions: a compulsive
review of the literature with analysis of 303 collected cases and a
presentation of 8 additional cases. Surgery. 1939;5:132-160.
6. Chisholm EМ, Leong HT, Chung SCS, Li AKS. Phytobezoar: an
uncommon cause of small bowel obstruction. Annals of the Royal
College of Surgeons of England. 1992;74(5):342-344.
7. Арабаджян В.А., Легина В.В., Громов В.Ф., Самойлова О.О.,
Ежова И.С. Безоары желудка. Российский медицинский жур-
нал. 1996;4:51-53. [Arabadzhyan VA, Legina VV, Gromov VF,
Samojlova OO, Ezhova IS. Bezoary zheludka. Rossiski medicin-
ski zhurnal. 1996;4:51-53. (In Russ.)].
8. Соботович Д.В., Колмаков С.А., Лиханов А.А. Гигантский
трихобезоар желудка. Сибирский медицинский журнал.
2010;3:119-121. [Sobotovich DV, Kolmakov SA, Lihanov AA.
A gigantic trichobezoar of stomach. Sibirski medicinski zhurnal.
2010;3:119-121. (In Russ.)].
9. Gonuguntla V, Joshi DD. Rapunzel syndrome: a comprehensive
review of an unusual case of trichobezoar. Clin Med Res.
2009;7(3):99-102. https://doi.org/10.3121/cmr.2009.822
10. Гулордава Ш.А., Кофкин A.C. Инородные тела желудочно-
кишечного тракта. Таллин: Валгус; 1969. [Gulordava ShA,
Kofkin AC. Inorodnye tela zheludochno-kishechnogo trakta. Tal-
lin: Valgus; 1969. (In Russ.)].
11. Bashir EA, Samiullah, Sadiq MA, Yusuf O, Karim K. Rapunzel
syndrome. J Ayub Med Coll Abbottabad. 2010;22(4):218-220.
12. MewaKinoo S, Singh B. Gastric trichobezoar: an enduring
intrigue. Case Rep Gastrointest Med. 2012; Article ID 136963:1-3.
https://doi.org/10.1155/2012/136963
13. Федотов И.Л., Гущина Л.И., Федотов О.И. Принципы диа-
гностики и лечения при безоаре желудка. Вестник хирургии
им. И.И. Грекова. 2010;169(3):97-98. [Fedotov IL, Gushchina LI,
Fedotov OI. Principy diagnostiki i lecheniya pri bezoare zheludka.
Vestnik hirurgii im. I.I. Grekova. 2010;169(3):97-98. (In Russ.)].
14. Иванов В.В. Клиника и лечение трихобезоаров желудка.
Вестник хирургии им. И.И. Грекова. 1977;6:103. [Ivanov V.V.
Klinika i lechenie trihobezoarov zheludka. Vestnik hirurgii im.
I.I. Grekova. 1977;6:103. (In Russ.)].
15. Levy RM, Komanduri S. Trichobezoar. The New England Journal
of Medicine. 2007;357:21.
https://doi.org/10.1056/nejmicm067796
16. Caiazzo P, Di Lascio P, Crocoli A, Del Prete I. The Rapunzel
syndrome. Report of a case. G Chir. 2016;37(2):90-94.
https://doi.org/10.11138/gchir/2016.37.2.090
17. Dutta P, Choudhury PR, Thakkar V. Trichobezoar: a case report.
Int J Med Sci Public Health. 2016;5:149-151.
https://doi.org/10.5455/imsph.2016.1206201526
КЛИНИЧЕСКИЕ НАБЛЮДЕНИЯ
ЭНДОСКОПИЧЕСКАЯ ХИРУРГИЯ, 4, 2017
61
18. Bouwer C, Stein DJ. Trichobezoars in trichotillomania: case re-
port and literature overview. Psychosom Med. 1998;60(5):658-660.
19. Leite S, Reis C, Estelves M. Rapunzel syndrome: a case report.
ICNMH. 2014;1:5. https://doi.org/10.21035/icnmh.2014.1.5
20. Zhi-Nan S, Dong-Lai H, Zhong-Mei C. Trichobezoar and Ra-
punzel syndrome. World Journal of Pediatrics. 2017;13(1):91.
https://doi.org/10.1007/s12519-016-0055-5
21. Vaughan EDJr, Sawyers JL, Scott HW Jr. The Rapunzel syn-
drome. An unusual complication of intestinal bezoar. Surgery.
1968;63(2):339-343.
22. O’Sullivan MJ, McGreal G, Walsh JG, Redmond HP. Trichobe-
zoar. J Royal Soc Med. 2001;94:68-70.
23. Emre AU, Tascilar O, Karadeniz G, Irkorucu O, Karakaya K,
Comert M. Rapunzel syndrome of a cotton bezoar in a multimor-
bid patient. Clinics. 2008;63:284-288.
24. Dixit A, Raza MA, Tiwari R. Gastric Trichobezoar with Rapunzel
Syndrome: A Case Report. Journal of Clinical and Diagnostic
Research. 2016;10(2):10-11.
https://doi.org/10.7860/JCDR/2016/17245.7211
25. Parakh JS, McAvoy A, Corless DJ. Rapunzel syndrome resulting
in gastric perforation Ann R Coll Surg Engl. 2016;98:6-7.
https://doi.org/10.1308/rcsann.2016.0008
26. Tiwary SK, Kumar S, Khanna R, Khanna AK. Recurrent
Rapunzel syndrome. Singapore Med J. 2011;52(6):128.
Рекомендуемые статьи
Эластография при эндосонографии (ЭУС или эндоУЗИ)
Эластография (эластосонография) – метод виртуальной пальпации (технология улучшенной визуализации при ЭУС диагностике), позволяющий дифференцировать злокачественные и доброкачественные поражения лимфоузлов. Основана на принципе, что более мягкие ткани при сжатии легче деформируются, это позволяет объективно оценить консистенцию ткани, показать различия в плотности между нормальными и патологически измененными тканями.
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.











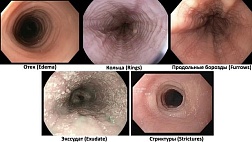


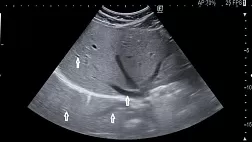


.jpg)




.png)














Комментарии