- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы

Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Статьи: Ведение ректального варикоза при портальной гипертензии
| Авторы: | Kawtar Al Khalloufi, Adeyinka O Laiyemo 2015г. |
Аннотация:
Ректальный варикоз осложняет портальную гипертензию. Хотя это редкое кровотечение из ректальных варикозов, оно может быть опасным для жизни. Не существует установленных руководящих принципов для лечения ректальных варикозов. В этой статье авторы рассматривают эндоскопические, рентгенологические и хирургические методы, которые, как предполагается, эффективны при лечении кровотечений из варикозно-расширенных вен прямой кишки. Перевод в нижней части страницы.
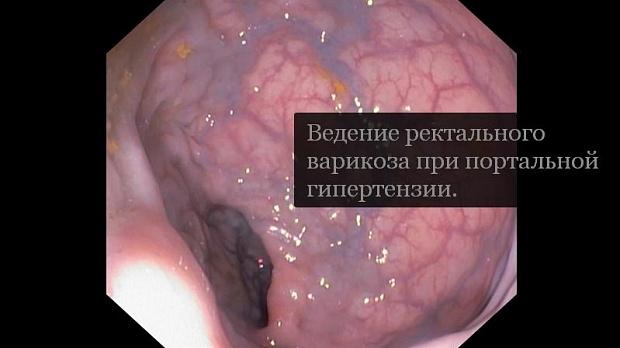
Полный текст статьи:
ВСТУПЛЕНИЕ
В 1954 году Кэбот и др. [ 1 ] обсудили первый зарегистрированный случай кровотечения из варикозно-расширенных вен прямой кишки. Ganguly и соавторы [ 2 ] определили варикозное расширение вен прямой кишки как расширенные вены, которые берут начало более чем на 4 см выше анального края, четко отличаются от геморроя и не соприкасаются с анальными столбиками и / или пектиновой линией. Частота ректальных варикозов у пациентов с циррозом и без цирроза варьирует в разных отчетах и составляет от 38% до 94% [ 3 , 4 ]. Их распространенность у пациентов с циррозом составляет от 38% до 56%, тогда как их распространенность при внепеченочной обструкции воротной вены была отмечена между 63% и 94% [ 3 , 5]. Несмотря на высокую распространенность ректального варикоза, клинически значимое кровотечение встречается редко и встречается у 0,5–5% пациентов [ 6 ].
В то время как лечение варикозного расширения вен пищевода было хорошо установлено [ 7 ], оптимальное лечение варикозного расширения вен прямой кишки еще предстоит определить. Эндоскопическая терапия, трансъюгулярное внутрипеченочное портосистемное шунтирование (TIPS), ретроградная трансвенозная облитерация с окклюзией баллона (BRTO) и хирургическое лечение являются одними из терапевтических вариантов лечения ректального варикоза. Целью данной статьи является предоставление обновленного обзора текущего лечения варикозного расширения вен прямой кишки.
Патогенез
Варикозное расширение вен представляет собой коллатерали между портальным и системным кровообращением, которые проявляются как расширение подслизистых вен и представляют собой путь для портального венозного кровотока между верхними ректальными венами, которые ветвятся от нижней брыжеечной системы и средних нижних ректальных вен от подвздошной системы [ 8 ].
Нормальный градиент печеночного венозного давления (HVPG) колеблется от 1 до 5 мм рт. Ст., Становится клинически значимым, когда он достигает 10 мм рт. Ст., И обычно развивается варикозное расширение вен, когда значение HVPG увеличивается по меньшей мере до 12 мм рт. Ст. [ 9 , 10 ]. В западном полушарии синусоидальная портальная гипертензия, вторичная по отношению к циррозу печени, является наиболее распространенной причиной портальной гипертензии. Существует прямая корреляция между прогрессированием цирроза, отраженного в баллах Child Pugh или MELD, и степенью гипердинамического кровообращения [ 11 , 12 ]. Хоскинг и др. [ 13] изучили 100 пациентов с циррозом печени и сообщили, что общая распространенность варикозного расширения вен прямой кишки составила 44%, причем эта распространенность увеличивалась со степенью портальной гипертензии. Авторы описали ректальный варикоз у 19% пациентов с циррозом без варикозно расширенных вен пищевода, у 39% у пациентов с варикозно расширенными венами пищевода без кровотечений в анамнезе и у 59% у пациентов с варикозно-расширенными венами пищевода и кровотечениями в анамнезе. В этом исследовании геморрой произошел независимо от наличия ректальных варикозов, и у 30% пациентов был ректальный варикоз и сосуществующий геморрой [ 13 ].
Существуют противоречивые сообщения о возникновении варикозного расширения вен прямой кишки после облитерации варикозно расширенных вен пищевода. Тем не менее, большое исследование, проведенное в Японии Ватанабе и др. [ 14] сообщили, что 95% пациентов с варикозным расширением вен прямой кишки имели в анамнезе варикозное расширение вен пищевода, и 87% этих пациентов ранее подвергались эндоскопической облитерации варикозно-расширенных вен при варикозном расширении вен пищевода. Механизм ректального варикоза после лечения варикозного расширения вен пищевода или желудка, как полагают, является результатом облитерации снабжающих сосудов, таких как левый желудок, задний желудок и короткие желудочные вены, что приводит к развитию коллатеральных сосудов нижней брыжеечной венозной системы и, следовательно, формирование ректальных варикозов. В этом национально репрезентативном исследовании в Японии наиболее частым афферентным сосудом к варикозному расширению прямой кишки была нижняя брыжеечная вена, за которой следовали верхняя ректальная вена, а эфферентные сосуды включали внутреннюю подвздошную вену и нижнюю ректальную вену [ 14 ].
ДИАГНОЗ
Эндоскопия
Эндоскопия является основным методом диагностики ректального варикоза. Они визуализируются в виде синих тонированных подслизистых возвышений, расположенных вблизи заднего прохода [ 15 ]. Варикозное расширение вен может быть перепутано с внутренним геморроем из-за их расположения. Однако геморрой не связан с портальной гипертензией. Геморрой возникает в результате смещения анальных подушек и гиперперфузии сосудистых подушек артериовенозного сплетения без прямой связи с какой-либо из основных ветвей портальной венозной системы [ 16 ].
В соответствии с общими правилами регистрации эндоскопических результатов варикозно-расширенных вен пищевода, разработанными Японским исследовательским комитетом по портальной гипертонии, все коды для варикозно-расширенных вен пищевода используются для описания эктопических варикозных расширений, включая ректальные варикозные расширения [ 15]. Варикоз делится на четыре группы в зависимости от их формы и размеров. Когда нет варикозов (F0), маленькие и прямые (F1), увеличенные и извилистые (F2) и большие и в форме спирали (F3). Цвет (C) сорта классифицируется как белый (Cw) или синий (Cb). Расширение мелких сосудов или телеангиэктазия на поверхности варикозного расширения сосудов обозначается как красный цветовой признак (RC), который эндоскопически указывает на высокий риск кровотечения. Знаки RC классифицируются как 0, 1, 2 или 3 в зависимости от их плотности и распределения. RC0 означает отсутствие знака RC, RC1 - только несколько знаков RC, RC2 - несколько знаков RC и RC3 - множество знаков RC. Эти признаки кровотечения, а также слизистые оболочки данные также могут быть оценены и описаны эндоскопиями [ 15 ] (таблица (Таблица1 1 ).
Общие правила регистрации эндоскопических результатов варикозного расширения, подготовленные Японским исследовательским комитетом по портальной гипертензии [ 15 ]
Форма (F) F0: нет варикозного расширения
F1: прямые вариации малого калибра
F2: умеренно увеличенные вариации бусин
F3: заметно увеличенный, узелковый или опухолевидный варикоз
Цвет (С) Cw: белый варикоз
Cb: синий варикоз
Cw-Th: тромбированный белый варикоз
Cb-Th: тромбированный синий варикоз
Красные цветные знаки RWM: маркировка красного кита
(RC) CRS: вишнево-красные пятна
HCS: кроветворные пятна
RC (-): отсутствует
RC (+): маленький по количеству и локализованный
RC (++): промежуточное звено между (+) и (+++)
RC (++ +): большое количество и окружность
Te: Телангиэктазия
Кровотечение Хлынул кровотечение
знаки Всплеск кровотечения
Сочащееся кровотечение
Красный штекер
Белый штекер
Выводы слизистой оболочки E: эрозия
Ul: Язва
S: Шрам
Эндоскопическое УЗИ
Обычный эндоскопический ультразвук (EUS) выявляет ректальный варикоз в виде округлых, овальных или продольных эхо-структур в подслизистой оболочке, а также показывает периректальные коллатеральные вены вне стенки прямой кишки. EUS может выявлять глубокие ректальные варикозные изменения у большой части пациентов, у которых не выявлено варикозного расширения вен при обычной эндоскопии [ 17 ]. Dhiman и соавторы [ 18 ] показали, что ЭУЗ лучше, чем эндоскопия, при выявлении варикозно-расширенных вен прямой кишки (85% против 45%) и при определении их количества. Сато и др. [ 19] продемонстрировали, что с помощью ультразвукового микрозонда можно четко наблюдать интрамуральный варикоз прямой кишки, периректальные коллатеральные вены и сообщающиеся вены между интрамуральными ректальными варикозами и периректальными коллатеральными венами. Они также показали, что средняя скорость кровотока при ректальном варикозе у пациентов с ректальным кровотечением была значительно выше, чем в тех случаях, когда кровотечение не наблюдалось, что указывает на то, что цветная допплерография может быть полезна при определении группы высокого риска для разрыва ректального варикозного расширения вен через измерение скорости [ 20]. Эндоскопическая цветная допплеровская ультрасонография лучше оснащена, чем обычная EUS, для оценки гемодинамики варикозного расширения вен, она может обнаруживать ректальные варикозные расширения с помощью изображений цветового потока, рассчитывать скорость кровотока в ректальных варикозных венах для эффективного и безопасного эндоскопического лечения варикозного расширения вен [ 21 ].
ЛЕЧЕНИЕ
Медицинское управление
Лечение кровотечений из варикозно-расширенных вен прямой кишки в основном включает в себя оперативную реанимацию и коррекцию коагулопатии. Внутрисосудистое восполнение объема осуществляется с помощью кристаллоидов и эритроцитарной массы. Азиатско-Тихоокеанская ассоциация по изучению печени рекомендует поддерживать систолическое артериальное давление на уровне 90-100 мм рт. Ст. И частоту сердечных сокращений ниже 100 ударов в минуту [ 22 ]. Целью переливания крови является уровень гемоглобина примерно 8 г / дл (гематокрит 24) [ 7 ]. Короткий курс профилактической антибиотикотерапии должен проводиться для улучшения выживаемости и снижения риска спонтанного бактериального перитонита у всех пациентов с циррозом и желудочно-кишечным кровотечением, включая ректальное кровотечение [ 23]. Не существует рандомизированных контрольных исследований, которые бы рекомендовали использование вазоактивных препаратов, таких как вазопрессин, терлипрессин или октреотид, при кровотечении из варикозно-расширенных вен прямой кишки. Тем не менее, эти препараты имеют доказанную пользу в лечении кровотечений из варикозно-расширенных вен пищевода и, следовательно, могут быть рассмотрены для применения при кровотечениях из-за варикозно-расширенных вен прямой кишки [ 24 ].
Эндоскопическое управление
Эндоскопическая инъекционная склеротерапия. Эндоскопическая инъекционная склеротерапия (EIS) впервые была полезна для лечения ректального кровотечения в 1985 году [ 25 ]. Позже были опубликованы другие сообщения об успешном применении EIS для лечения кровотечений из варикозно-расширенных вен прямой кишки [ 26 - 28 ]. Сато и др. [ 29] выполнил ЭИС с использованием 5% этаноламина олеата с иопамидолом, который периодически вводили под флюороскопией у 32 пациентов. Пациенты были успешно вылечены без серьезных осложнений. Авторы предложили оценить гемодинамику ректальных варикозов перед EIS, чтобы избежать серьезных осложнений, таких как тромбоэмболия легочной артерии. Они также рекомендовали медленно вводить склерозант при флюороскопии. Частота рецидивов в этой серии составила 24% в течение 1-летнего периода наблюдения.
Эндоскопическая перевязка: Эндоскопическая перевязка (EBL) хорошо изучена, и ее эффективность в лечении кровоточащих варикозно расширенных вен пищевода хорошо известна [ 30 , 31 ]. EBL также используется для лечения варикозного расширения желудка. Однако его эффективность в этом отношении неоднозначна [ 32 , 33 ]. В 1996 году Kojima и соавторы [ 34 ] использовали EBL для лечения кровотечений из варикозно-расширенных вен. Впоследствии Уно и др. [ 35] сообщили об успешном применении ЭБЛ для лечения кровотечений из варикозно-расширенных вен прямой кишки после неудачной склеротерапии у ребенка с внепеченочной портальной гипертензией. Firoozi et al. [ 36 ] сообщили о долгосрочном наблюдении в течение 46 месяцев после успешного применения EBL при лечении кровотечений и облитерации варикозно-расширенных вен прямой кишки, поскольку начальная терапия у взрослого пациента является безопасной и эффективной терапией варикозно-расширенных вен прямой кишки. риск рецидива высок [ 34 , 37 ]. Сато и соавторы [ 38 ] сравнивали EIS с EBL в лечении ректального варикоза. EIS, по-видимому, превосходит EBL по эффективности. Частота рецидивов была меньше с EIS 33,3% против55,6% с EBL. С EIS не было отмечено никаких осложнений, однако у одного пациента, который получил EBL, развилась кровоточащая язва [ 38 ].
Инъекция цианоакрилата. Цианоакрилатный клей является общепринятым терапевтическим методом при варикозном расширении желудка, хотя в США его использование не по назначению [ 39 ]. Впервые он был описан Сохендрой и соавторами [ 40 ]. Эти клеевые препараты действуют путем немедленной полимеризации при контакте с кровью, вызывая закупорку сосудов, и в конечном итоге экструдируются в просвет желудка, обычно через 1 месяц после инъекции [ 41 , 42 ]. Вейлерт и др. [ 43] сообщили о случае ректального варикоза, успешно проведенного с помощью катушек для инъекций и эмболизации с использованием EUS-цианоакрилата. Считается, что использование катушек обеспечивает каркас для удержания клея в вариксе, что сводит к минимуму риск эмболизации и позволяет уменьшить объем инъекции клея для облитерации варикозно расширенных вен [ 43 ]. Color Doppler-EUS был использован для диагностики подслизистого эндоскопически неочищенного кровотечения из варикозно-расширенных вен прямой кишки и для управления им путем инъекции гистоакрилового клея [ 44 ]. Наиболее серьезными побочными эффектами инъекционной терапии клеем являются системная эмболизация и сепсис, которые, как сообщается, являются вторичными по отношению к эмболизированному клею, действующему в качестве септического очага [ 45 ]. Эмболизация в артериальное кровообращение ( черезоткрытое овальное отверстие или артериовенозный легочный шунт) может привести к инсульту и инфаркту полиоргана [ 45 ].
Интервенционная радиология
СОВЕТЫ: СОВЕТЫ - это минимально инвазивный и эффективный метод, используемый для лечения ректальных варикозов во время активного кровотечения. Он может служить как мостом для трансплантации, так и окончательной терапией у пациентов, которые не являются хорошими кандидатами на операцию [ 24 ]. СОВЕТЫ впервые были использованы в 1993 году Катцем и соавторами [ 46 ] у пациента с повторным кровотечением из аноректальных варикозов (АРВ) с выраженной декомпрессией варикозно расширенных вен через 24 ч после размещения СОВЕТОВ. У пациента не было рецидивов кровотечения после 6 месяцев наблюдения. Несколько сообщений о случаях и серии небольших кровотечений, успешно леченных АРВ-препаратами, были описаны в литературе [ 47 - 55 ]. Кочар и др. [ 56] сообщили в 2008 году о самой большой серии пациентов ( n = 28) с кровоточивыми эктопическими варикозами, 12 из них были ректальными варикозами, которые лечились с помощью установки TIPS. Гемостаз был эффективно достигнут у 67% пациентов. Это было достигнуто исключительно с помощью TIPS без сопутствующей эмболизации у 21 из 22 (95%) пациентов и у трех из пяти (60%) пациентов, которые имели TIPS и сопутствующую варикозную эмболизацию. Повторное кровотечение из внематочного варикоза произошло у пяти (21%) пациентов. У двух (40%) пациентов повторное кровотечение было вторичным по отношению к дисфункции шунта и ответило на ревизию шунта. Однако повторное кровотечение произошло у трех пациентов, несмотря на функционирующий шунт с низкими градиентами портального давления [ 56 ].
Эмболизация: Эмболизация - это процедура, проводимая интервенционным рентгенологом для окклюзии питающей вены до ректальных варикозов. Это может быть выполнено отдельно или в сочетании с перевязкой полосы или TIPS [ 53 , 57 ]. При самостоятельном применении эмболизация приводит к высоким показателям повторного кровотечения в течение 1 года [ 54 ]. Комбинация TIPS и эмболизации была описана как эффективная в профилактике рецидивирующих кровотечений из варикозно-расширенных вен пищевода [ 58 ]. После эмболизации связь воротной вены и ректальных вен остается частично прерванной даже после стеноза шунта. Следовательно, повышение давления в воротной вене не передается напрямую в ректальное сплетение [ 53 ]. Ан и др. [59 ] недавно сообщили о случае рецидивирующего кровотечения после успешного применения СОВЕТОВ при лечении варикозной эмболизации. Используются различные материалы для эмболизации, в том числе спирали, гельфоам, тромбин, коллаген, аутологичный сгусток крови и этанол [ 60 , 61 ].
BRTO: Разработанная Kanagawa et al. [ 62 ] в начале 1990-х годов, процедура BRTO представляет собой эндоваскулярную технику, которая вызывает окклюзию портосистемного шунта оттока, такого как желудочно-кишечный шунт, с использованием баллончика для окклюзии с последующей эндоваскулярной инъекцией склерозирующего агента непосредственно в желудочно-кишечную систему [ 57 , 62 ]. За последние два десятилетия эта процедура стала обычной практикой в Азии для лечения варикозного расширения желудка. Сейчас это становится все более популярным в Соединенных Штатах. Было показано, что он эффективен в борьбе с желудочным кровотечением из варикозно расширенных вен при низкой частоте повторного кровотечения. BRTO имеет много преимуществ перед TIPS. Он менее инвазивен и может применяться у пациентов с плохим печеночным резервом и пациентов с энцефалопатией [63 ]. Anan и соавторы [ 64 ] сообщили о случае успешного лечения варикозного расширения вен толстой кишки с помощью BRTO у пациента с печеночной энцефалопатией, что привело к разрешению энцефалопатии и ухудшению ранее существовавшего варикозного расширения вен пищевода. Это отражает постпроцедурную повышенную портальную гипертензию. В более недавней статье сообщалось об успехе BRTO в качестве дополнительной терапии к хирургическому шву при контроле кровотечения из варикозно-расширенных вен прямой кишки с помощью сосуда для кормления 1,26 см. Однако пациент умер через 6 месяцев от печеночной недостаточности [ 65 ].
Хирургическое управление
Хирургическое вмешательство использовалось для лечения ректальных варикозных узлов, главным образом, когда эндоскопическое лечение не помогло. Хирургические методы включают простую перевязку шва, окклюзию нижней брыжеечной вены и операцию на порто-кавальном шунте. Позднее было показано, что он эффективен в борьбе с опасным для жизни кровотечением. Тем не менее, большинство пациентов с кровотечением из варикозно-расширенных вен прямой кишки имеют плохое общее состояние и не являются хорошим кандидатом для этих основных хирургических процедур [ 66 ]. Смертность у этих пациентов высока и является в основном вторичной по отношению к печеночной недостаточности. Bittinger и соавторы [ 66 ] сообщили о 80% смертности в течение 2 месяцев, несмотря на адекватное местное лечение варикозного расширения вен прямой кишки.
Прямое сшивание шва является технически сложным вариантом и часто неуспешным. Тем не менее, сшитый подход кажется подходящей альтернативой. Сшитая процедура для контроля кровотечения при варикозе впервые была описана в 2002 году Botterill et al. [ 67 ]. Авторы сообщили, что устройство для сшивания по окружности было использовано для успешного контроля кровотечения из аноректальных варикозов после неудачной инъекционной склеротерапии и перевязки полосы. В 2005 году другой случай также продемонстрировал, что сшитая процедура может быть эффективным средством контроля кровотечений [ 68 ]. Каул и др. Опубликовали серию случаев из девяти пациентов [ 69].] с успешным контролем кровотечения после круговой скрепленной процедуры. Четверо из девяти пациентов ранее проходили эндоскопическую терапию (трое с биндингом и один с инъекционной склеротерапией). В течение периода наблюдения от 4 до 24 месяцев дальнейшее повторное кровотечение не отмечалось.
ВЫВОД
Кровотечение из варикозно-расширенных вен прямой кишки может быть опасным для жизни состоянием у пациентов с портальной гипертензией и должно учитываться при дифференциальной диагностике этих пациентов, когда они имеют низкое желудочно-кишечное кровотечение.
Лечение ректального варикоза является междисциплинарным и включает гастроэнтерологов, интервенционных радиологов и хирургов. Не существует установленных руководящих принципов для определения соответствующих стратегий ведения при ректальном варикозе. Опубликованные исследования состоят в основном из тематических отчетов и серий. В этой статье представлен обзор литературы, обобщающей различные терапевтические возможности для лечения ректальных варикозов.
Сноски
P- Рецензент: Накаяма Y, Зелинский J S- Редактор: Qiu S L- Редактор: E-редактор: Liu SQ
При поддержке Национального центра развития переводческой науки, № KL2TR000102-04 и UL1RT000101; Национальный институт диабета; Пищеварительные заболевания и почки, № R21DK100875; и национальные институты здоровья.
Заявление о конфликте интересов: авторы не заявляют о конфликте интересов в отношении данной рукописи.
Открытый доступ: эта статья является статьей открытого доступа, которая была отобрана внутренним редактором и полностью рецензирована внешними рецензентами. Он распространяется в соответствии с некоммерческой лицензией Creative Commons Attribution (CC BY-NC 4.0), которая позволяет другим распространять, ремикшировать, адаптировать, использовать эту работу в некоммерческих целях и лицензировать свои производные работы на других условиях при условии, что оригинальная работа должным образом процитирована, и использование является некоммерческим. Смотрите: http://creativecommons.org/licenses/by-nc/4.0/
Рецензирование началось: 29 июля 2015 г.
Первое решение: 29 сентября 2015 г.
Статья в прессе: 11 декабря 2015 г.
Список литературы:
Статьи по теме
Рекомендуемые статьи
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.


















.jpg)





.png)

















Комментарии