- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы

Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Все для работы: Протокол бронхоскопии Хондроостеопластическая трахеобронхопатия Смоленск
| Авторы: | Удовикова О. И. |
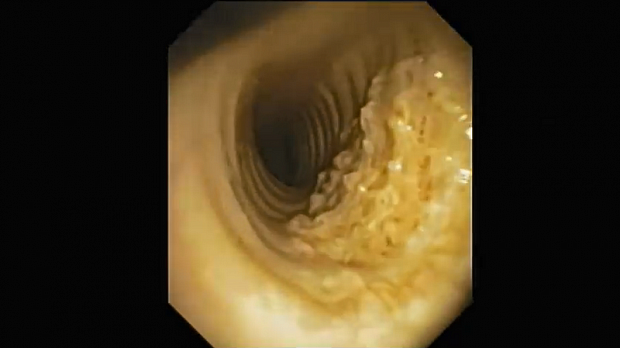
Полный текст статьи:
ХОНДРООСТЕОПЛАСТИЧЕСКАЯ ТРАХЕОБРОНХОПАТИЯ
Вид исследования: фибробронхоскопия
При осмотре: слизистая трахеи и бронхов ярко-розового цвета. По ходу хрящевых колец трахеи, главных бронхов отмечаются плотные белесоватые и желтоватые бугорки, местами свисающие в просвет «сталактиты», частично перекрывающие просвет трахеи и главных бронхов. Трахея в средней и нижней третях щелевидная. Слизистая плотно «припаяна» к подлежащим тканям. Трахея и крупные бронхи ригидны при инструментальной пальпации. Ощущение шероховатости и «скрипа» слизистой, повышенная кровоточивость. Устья долевых и сегментарных бронхов с 2-х сторон отечны, подвижность снижена, сосудистый рисунок не прослеживается. В устьях долевых и сегментарных бронхов умеренное количество гнойного содержимого. Щипцовая биопсия невозможна из-за выраженной ригидности слизистой.
Заключение: хондроостеопластическая трахеобронхопатия (сужение просвета трахеи на 1/3 диаметра, сужение просвета правого верхнедолевого бронха до 0,4-0,5 см). Биопсия не взята из-за плотной консистенции тканей.
Хондроостеопластическая трахеобронхопатия (ХТ; синонимы: хронический оссифицирующий трахеит, множественный экхондроз) является редким заболеванием трахеи и бронхов, характеризирующимся образованием в слизистой оболочке хрящевой и костной ткани.
Клинический пример:
Больной Л. 1939 г. р. поступил в пульмонологическое отделение с жалобами на кашель в течение дня, иногда с выделением небольшого количества мокроты серого цвета, неприятные ощущения в грудной клетке и «хрипы в груди», одышку при быстрой ходьбе, покалывание в области сердца, головные боли, слабость.
Непостоянный кашель отмечает в течение нескольких лет. 2 года назад впервые появились «заложенность в грудной клетке» и «хрипы в груди». При обследовании в пульмонологическом отделении впервые диагностирована хондроостеопластическая трахеобронхопатия. В дальнейшем проводились контрольные исследования (Р-графия органов грудной клетки, ФБС, ФВД). При последующих ФБС выявлена отрицательная динамика: сужение трахеи на 1/3, сужение просвета главных бронхов до 0,6 см.
Из анамнеза жизни: сведений о наследственной отягощенности нет (воспитывался в семье приемных родителей). Служил, в дальнейшем работал инженером по газовому оборудованию. Не курит. Алкогольные напитки употребляет редко. Перенес пневмонию в детстве, указаний на туберкулез нет. Повышение АД около 10 лет.
При поступлении: кожные покровы бледные. Периферические лимфоузлы не пальпируются. Небольшая отечность нижней трети голеней. Варикозное расширение вен нижних конечностей. Грудная клетка эмфизематозной формы. ЧД=20 в 1 минуту. Перкуторно над легкими коробочный звук. Дыхание ослабленное везикулярное, непостоянные сухие хрипы при форсированном дыхании. Тон сердца ритмичные, приглушены. ЧСС= 72 в 1 минуту. АД= 130/80-150/95 мм рт.ст. Живот мягкий, безболезненный. Печень и селезенка не пальпируются. Симптом Пастернацкого не выявляется с обеих сторон.
Результаты проведенных исследований.
При исследовании крови (клиническом и биохимическом), мочи изменений не найдено. В анализе мокроты: цвет серый, характер слизисто-гнойный, лейкоциты - значительное количество. ВК и атипичные клетки не найдены.
На цифровой рентгенограмме органов грудной клетки : легочные поля без видимых очаговых и инфильтративных теней. В легких диффузный пневмосклероз. Корни легких уплотнены. Справа передний синус запаян. Поперечник сердца расширен влево.
При компьютерном томографическом исследовании : трахея и бифуркация ее несколько деформированы за счет уплотнения стенок. Увеличенных лимфоузлов не выявлено.
При УЗИ органов брюшной полости : признаки умеренной гепатомегалии, диффузных изменений паренхимы печени, хронического калькулезного холецистита (множественные конкременты округлой формы до 5 мм).
При УЗИ почек : возрастные изменения, множественные двусторонние микролиты до 3~4 мм.
ЭКГ : синусовая брадикардия, ЧСС=55-60 в 1 минуту. ЭОС не отклонена. А-В блокада 1 степени. Гипертрофия левых отделов сердца. Изменения миокарда.
ФВД : показатели спирометрии умеренно снижены по обструктивному типу (ОФВ1 - 78,7% от ДОФВ1). Проба с вентолином положительная.
Приводим результаты ранее проведенных эндоскопических исследований:
ФБС : остеохондопатия на всем протяжении трахеи с переходом на главные, верхнедолевые и промежуточный бронхи. Трахея сужена на 1/3 своего диаметра. Хондропатические выросты каменистой плотности.
ФБС : процесс разрастания хондропатии увеличился, сузил просвет главных бронхов до 0,6 см, пройти ниже не представляется возможным. Трахея сужена на 1/3. Биопсия не взята (наличие плотных разрастаний).
Клинический диагноз: Хондроостеопластическая трахеобронхопатия.
Осложнения: ДНг Сопутствующие заболевания: ХОБЛ: хронический обструктив-ный бронхит среднетяжелое течение, пневмосклероз, эмфизема легких. Гипертоническая болезнь 2 ст. Н1. Хронический калькулезный холецистит вне обострения. Мочекаменная болезнь. Варикозная болезнь нижних конечностей 1 ст.
На фоне проводимой терапии (ингаляции беродуала через небулайзер, венто-лин, кардикет, предуктал МВ) самочувствие больного улучшилось.
В связи с отрицательной эндоскопической динамикой пациент направлен в одну из хирургических клиник г. Москвы для решения вопроса о дальнейшем лечении.
Таким образом, хондроостеопластическая трахеобронхопатия была распознана при эндоскопическом исследовании. Данной публикацией мы хотели привлечь внимание клиницистов, эндоскопистов и других представителей диагностических служб (в частности, рентгенологов) к этой патологии, ведь при достаточной осведомленности врачей хондроостеопластическая трахеобронхопатия будет выявляться чаще и будет меньше диагностических ошибок. Деформацию и сужение просвета трахеи и бронхов нередко ошибочно расценивают как перибронхиаль-ный рост опухоли или сдавление метастазами рака извне. Щелевидная форма просвета, резкая ригидность стенок, белесоватые выпячивания создают неверное впечатление запущенною злокачественного процесса, а повторные биопсии часто не дают никаких результатов или их проведение невозможно.
По материалам Удовикова О. И., Хибин Л. С., Прудникова Я. В., Стешиц А. С., Брук Я. Г., Снапковский Н. И., & Зернова Н. И. (2007). Хондроостеопластическая трахеобронхопатия. Вестник Смоленской государственной медицинской академии, (1), 119-121.
Рекомендуемые статьи
Эластография при эндосонографии (ЭУС или эндоУЗИ)
Эластография (эластосонография) – метод виртуальной пальпации (технология улучшенной визуализации при ЭУС диагностике), позволяющий дифференцировать злокачественные и доброкачественные поражения лимфоузлов. Основана на принципе, что более мягкие ткани при сжатии легче деформируются, это позволяет объективно оценить консистенцию ткани, показать различия в плотности между нормальными и патологически измененными тканями.
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.
















.jpg)





.png)
















Комментарии