- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы

Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Статьи: Эндоскопический спектр и практическая классификация стромальных опухолей тонкой кишки желудочно-кишечного тракта (ГИСО), обнаруженных при двухбаллонной энтероскопии
| Авторы: | Alvaro Martinez-Alcalá 1 2021г. |
| Об авторах: |
1. Basil Hirschowitz Endoscopic Center of Excellence, University of Alabama at Birmingham, Alabama, United States |



Полный текст статьи:
Абстракт
Предпосылки и цели исследования Информация об эндоскопической характеристике опухолей желудочно-кишечного тракта тонкой кишки (ГИСО) ограничена. Целью данного тематического исследования было описание эндоскопического спектра ГИСО тонкой кишки и представление практической классификации.Пациенты и методы. Наблюдательные, ретроспективные, последовательные серии наблюдений у пациентов с ГИСО тонкой кишки.
Полученные результаты Всего у пациентов было обнаружено 10 ГИСО тонкой кишки (6 мужчин, 4 женщины, средний возраст 52 года, диапазон от 28 до 68). У всех пациентов было неясное желудочно-кишечное кровотечение (явное, n = 8, скрытое, n = 2). Большинство GIST присутствовало в проксимальном или среднем отделе тонкой кишки (n = 7). Эндоскопические характеристики опухоли можно разделить на следующие категории: подслизистый округлый (n = 4), подслизистый сидячий (n = 2) и инвазивный / проникающий) (n = 4). Слизистая оболочка, покрывающая опухоль, была нормальной (n = 4), рифленой (n = 3) или явно изъязвленной (n = 3). Размер опухоли колебался от 8 мм до 50 мм. Биопсия дала отрицательный результат у всех пациентов с нормальной слизистой оболочкой, но выявила опухоль у всех пациентов с изъязвлениями. Независимо от результатов биопсии, все пациенты были отправлены на операцию. Выполнено девять резекций. Один пациент отказался от операции.
Заключение Наша серия исследований показывает, что GIST имеют более широкий спектр эндоскопических характеристик, чем описано ранее. Круглый тип с нормальной покрывающей слизистой оболочкой был столь же распространен, как и вариант с бороздками или изъязвлениями. Эндоскописты должны знать об этом широком спектре проявлений GIST тонкой кишки.
Вступление
Опухоли стромы желудочно-кишечного тракта (ГИСО) - это мезенхимальные новообразования, возникающие из клеток Кахаля в желудочно-кишечном тракте [ 1 ] [ 2 ]. Хотя большинство GIST находится в желудке, 30% GIST находятся в тонкой кишке [ 2 ] [ 3 ]. ГИСО тонкой кишки, как правило, более агрессивны и имеют худший прогноз с 5-летней выживаемостью 25% [ 1 ] [ 2 ] [ 3 ]. Поэтому ранняя диагностика обязательна. У пациентов с ГИСО обычно наблюдается неясное желудочно-кишечное кровотечение, которое возникает в результате поверхностного изъязвления и некроза [ 4 ] [ 5 ] [ 6 ]]. Другие осложнения GIST включают непроходимость кишечника, инвагинацию и перфорацию опухоли [ 3 ] [ 4 ] [ 5 ] [ 6 ]. Диагностика GIST тонкой кишки может быть очень сложной [ 4 ] [ 5 ] [ 6 ] [ 7 ]. Из-за неспецифических начальных симптомов у пациентов часто диагностируется ГИСО тонкой кишки только на поздних, метастазированных стадиях заболевания, когда лечебный терапевтический вариант невозможен [ 2 ] [ 3 ] [ 4 ] [ 5 ] [ 6 ] [7 ].В то время как несколько исследований описывали рентгенологические проявления GIST тонкой кишки, имеется очень ограниченное количество данных об эндоскопических проявлениях этой опухоли [ 4 ] [ 5 ]. Более ранние радиологические исследования показали, что подслизистые ГИСО выглядят как гладкие круглые дефекты наполнения, которые могут изъязвляться или не изъязвляться [ 8 ] [ 9 ]. Субсерозные GIST - это внешние или экзоцентрические образования, которые смещают соседние петли кишечника. Внутрипросветные ГИСО могут быть гиперваскулярными и вызывать кровотечение и изъязвление [ 4 ] [ 5 ] [ 6 ]. На компьютерной томографии (КТ) ГИСО представляют собой массу, которая может быть гладкой, нерегулярной или дольчатой по внешнему виду [ 8 ] [9 ]. Оценка патологии должна включать иммуногистохимическое окрашивание на KIT и, возможно, экспрессию DOG1, а мутационный анализ может иметь прогностическое и прогностическое значение для некоторых пациентов [ 1 ] [ 2 ] [ 3 ] [ 5 ].
Эндоскопические характеристики ГИСО тонкой кишки широко не описаны. Действительно, существует лишь ограниченное количество отчетов, описывающих ГИСО тонкой кишки. Кроме того, в большинстве отчетов отсутствуют эндоскопические изображения GIST тонкой кишки. Таким образом, целью данного исследования было описание эндоскопического спектра GIST тонкой кишки и организация характеристик GIST на основе эндоскопических данных.
Пациенты и методы
Это была одноцентровая, наблюдательная, ретроспективная, последовательная серия пациентов с GIST тонкой кишки. Двухбаллонная энтероскопия (ДБЭ) проводилась в период с июня 2013 г. по май 2016 г. на группе пациентов, информация о которых была включена в проспективную базу данных. Проведение исследования соответствовало утверждению Хельсинкской декларации и институционального наблюдательного совета (номер протокола UAB X130611008).Критерии включения: взрослые пациенты старше 18 лет с подтвержденным ГИСО тонкой кишки, обнаруженным при глубокой энтероскопии. Критерии исключения: пациенты младше 18 лет, беременность и невозможность пройти ДБЭ. Неспособность пройти DBE была определена как пациенты с высоким риском анестезии. Все пациенты дали письменное информированное согласие на прохождение ДБЭ.
DBE выполняли с использованием терапевтического энтероскопа Fujinon (EN-450 T5 / 20, Fujinon Corp., Омия, Япония). Глубина введения эндоскопа была рассчитана на основе метода, описанного May et al. [ 10]. Очищение тонкой кишки проводилось за день до процедуры с использованием 4 л стандартного раствора для промывания толстой кишки. Процедура проводилась под общим наркозом, как это принято в Университете Алабамы в Бирмингеме. Биопсии выполнялись во всех случаях, когда опухоль или выпячивание тонкой кишки можно было обнаружить с помощью стандартных щипцов. По крайней мере, шесть биопсий были взяты из каждого поражения. В случае поражений с нормальной подлежащей слизистой оболочкой мы выполняем технику «биопсия на биопсии». Инъекцию красок India-ink (Spot Ink, Огайо, США) выполняли для разграничения участка опухоли, чтобы облегчить интраоперационное обнаружение первичной опухоли. Биопсии тонкой кишки фиксировали и сохраняли в 10% формалине для гистопатологической и иммуногистохимической оценки. Специальные пятна от гематоксилина и Были выполнены характеристики эозина и панель антител, включая CD117, CD34, десмин, актин гладких мышц, белок S-100 и Ki67. Все процедуры выполнялись двумя терапевтами-эндоскопистами (KM и SP), которые имели большой опыт выполнения DBE (по крайней мере, предыдущие 700 процедур DBE каждый). Была собрана следующая информация: характеристики пациента, лабораторные данные, время процедуры, описание всех поражений, не менее 10 снимков каждого поражения, не менее шести биопсий в каждом случае, расположение поражения, показания, время процедуры, используемые инструменты, осложнения и последующее наблюдение.
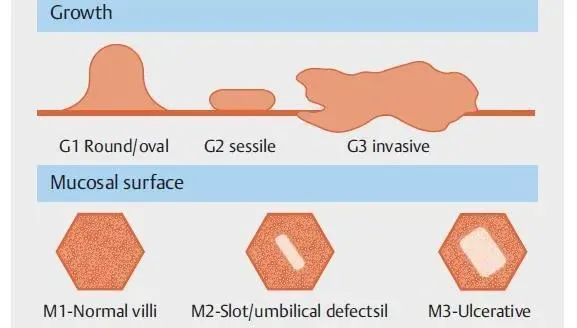
Подозрительный GIST был определен как наличие желтоватой подслизистой опухоли, покрытой либо нормальной слизистой оболочкой, либо признаками изъязвления или сдавления за пределами просвета тонкой кишки. Окончательный диагноз был определен как гистологическое подтверждение GIST. Был проведен тщательный осмотр и характеристика GIST тонкой кишки. Мы определили эндоскопические характеристики на основе формы, поверхности слизистой оболочки и размера ([ Рис. 1 ]).
Увеличить изображениеУвеличить изображениеРис. 1 GMS (рост, слизистая оболочка и размер) классификация стромальной опухоли тонкой кишки (GIST).
Характеристики пациентов, эндоскопические и гистологические данные, а также диагностические и терапевтические результаты представлены с использованием описательной статистики со средними значениями и диапазонами.
|
Demographic, clinical, endoscopic, histologic and therapeutic characteristic of the study group. | |||||||||
|
Nr |
Age |
Sex |
OGIB |
CE |
CTA |
DBE |
Mucosa |
Biopsies |
Surgery |
|
1 |
56 |
M |
Overt |
Pos |
Pos |
Oral |
Normal |
Negative |
Yes |
|
2 |
62 |
F |
Occult |
Neg |
Pos |
Oral |
Grooved |
Positive |
Yes |
|
3 |
28 |
M |
Overt |
ND |
ND |
O/A |
Ulcerated |
Positive |
Yes |
|
4 |
49 |
M |
Overt |
Pos |
Neg |
Oral |
Normal |
Negative |
Yes |
|
5 |
52 |
F |
Overt |
ND |
ND |
Anal |
Ulcerated |
Positive |
No |
|
6 |
57 |
M |
Occult |
Neg |
Neg |
O/A |
Normal |
Negative |
Yes |
|
7 |
42 |
M |
Overt |
Pos |
Pos |
Oral |
Grooved |
Positive |
Yes |
|
8 |
68 |
F |
Overt |
Pos |
Neg |
Oral |
Normal |
Negative |
Yes |
|
9 |
47 |
F |
Overt |
Neg |
Neg |
Oral |
Ulcerated |
Nd |
Yes |
|
10 |
59 |
M |
Overt |
ND |
ND |
Oral |
Grooved |
Positive |
Yes |
Полученные результаты
В общей сложности 12 DBE были выполнены 10 пациентам с GIST тонкой кишки в течение четырехлетнего периода (6 мужчин, 4 женщины) ([ Таблица 1]). Средний возраст пациентов составил 52 года (от 28 до 68 лет). Средняя продолжительность DBE составила 85 минут (от 35 до 125 минут). У всех пациентов было неясное желудочно-кишечное кровотечение (явное, n = 8, скрытое, n = 2). В этой когорте не было осложнений при родственной эндоскопии. У семи пациентов предыдущее исследование капсульной эндоскопии было отрицательным у трех. Большинство GIST присутствовало в проксимальном или среднем отделе тонкой кишки (n = 7). У двух пациентов была опухоль в дистальном отделе тощей кишки. У одного пациента активно кровоточащий ГИСО был расположен в подвздошной кишке, примерно в 50 см проксимальнее илеоцекального клапана. КТ показала большую брыжеечную опухоль у одного пациента (с огромной некротической опухолью тонкой кишки). КТ была проведена у семи пациентов и не смогла обнаружить опухоль у четырех пациентов. Эндоскопические характеристики опухоли можно разделить на следующие категории: подслизистый округлый (n = 4), подслизистый сидячий (n = 2) и инвазивный / проникающий) (n = 4). Слизистая оболочка, покрывающая опухоль, была нормальной (n = 4), рифленой (n = 3) или явно изъязвленной (n = 3). Биопсия дала отрицательный результат у всех пациентов с нормальной слизистой оболочкой (n = 4), но выявила опухоль у всех пациентов с изъязвлениями (n = 3) и у двух пациентов с бороздками. У одного пациента с активным кровотечением и небольшими изъязвлениями язв не было. Таким образом, диагностическая ценность эндоскопической биопсии составила 55%. Независимо от результатов биопсии, все пациенты были отправлены на операцию. Выполнено девять резекций. Один пациент отказался от операции. У этого пациента было изъязвление и гистологический диагноз GIST. После междисциплинарной конференции по опухолям было принято решение предложить пациенту терапию иматинибом, которое пациент согласился.КЭ, капсульная эндоскопия; положительный, положительный; отрицательный, отрицательный; OGIB, неясное желудочно-кишечное кровотечение; Н.Д., не сделано; КТ, компьютерная томография живота; DBE, энтероскопия с двойным баллоном; О, оральный; А, анальный.
Эндоскопический спектр GIST представлен на [ Рис. 2 ], [ Рис. 3 ], [ Рис. 4 ], [ Рис. 5 ], [ Рис. 6 ] и [ Рис. 7 ]. Эндоскопическая классификация в первую очередь основана на росте (G), внешнем виде слизистой оболочки (M) и размере поражения (S), «классификации GMS». Основываясь на результатах эндоскопии, мы обнаружили, что GIST может расти (G) по-разному, круглой или овальной (тип G1) ([ Fig. 2a ], [ Fig. 3a ], [ Fig. 3b ]), сидячей (тип G2). ([ Рис. 3c ], [ Рис. 3d ], [ Рис. 4 ]), инвазивный (тип G3) ([ Рис. 4 ], [ Рис. 5]). Основываясь на внешнем виде слизистой оболочки (M), ГИСО можно классифицировать как нормальный (неповрежденная слизистая оболочка) (M1) ([ Рис. 2 ], [ Рис. 3 ]) с классическим видом щелевого или пупочного дефекта (M2) ([ Рис. . 4 ], [ Рис. 6 ]) и язвенной поверхности слизистой оболочки (M3) ([ Рис. 5 ]). Мы также классифицировали GIST в соответствии с размером (S) поражения; <10 мм (S1) ([ Рис. 1 ]), от 10 до 20 мм (S2) ([ Рис. 2 ], [ Рис. 7 ]) и> 21 мм (S3). В теоретическом случае наличия афферентного сосуда поражения к предыдущей классификации следует добавить A1 ([ Рис. 4d ], [ Рис. 7]). Всего существует три различных эндоскопических характеристики каждого GIST (размер, рост и поверхность слизистой оболочки) с добавлением типа A1, когда обнаруживается особенность афферентного сосуда.
Увеличить изображениеУвеличить изображениеРис. 2 Типичное представление GIST тонкой кишки в нашем исследовании. Рулонная подслизистый имитируя липомы (G1), с неповрежденной слизистой оболочкой (M1) опухоль. b Инъекция подслизистых чернил для отметки места. c Минимально инвазивная операция по резекции GIST. Маркировка чернилами помогла хирургу найти поражение. г Гистология типичного GIST.
Увеличить изображениеУвеличить изображениеРис. 3 Спектр выступающих ГИСО. a Круглое поражение подслизистой оболочки (G1) с интактной слизистой оболочкой (M1), размером 10–20 мм (S2). b Небольшое овальное, желтоватое подслизистое поражение (G1) с интактной слизистой оболочкой (M1) размером <10 мм (S1). Это поражение может быть легко пропущено невнимательным глазом или неопытным эндоскопистом. c Сидящая, выступающая подслизистая масса с интактной слизистой оболочкой (G2, M1, S2). d Сессионная, выступающая масса без язв размером от 16 до 20 мм (G2, M3, S2).
Увеличить изображениеУвеличить изображениеРис. 4 «Типичное» пуповинное или бороздчатое поражение при латеральном распространении GIST (G3, M2). a Эта «щель», «пупок» или «бороздка» считается «типичным внешним видом» GIST (M2). Однако только 40% наших пациентов имели такой вид эндоскопии. b Латерально растущее поражение с пуповиной и застойной слизистой оболочкой (G2M2). c Растущее сбоку сидячее поражение с частичной бороздкой (G2M2). d Борозда с гиперваскуляризацией слизистой оболочки (G2).
Увеличить изображениеУвеличить изображениеРис. 5 Эндоскопический спектр изъязвленного ГИСО. a Сесильное поражение с изъязвлением размером 10–20 мм (G2, M3, S2). Б. Большой, распространяющийся по бокам, изъязвленный ГИСО размером> 21 мм (G3, M3, S3). C. Большой, распространяющийся в стороны GIST (G3, M3, S3). D. Инвазивный GIST с гемокружным поражением просвета и частичным стенозом (G3, M3, S3).
Увеличить изображениеУвеличить изображениеРис. 6 ГИСО, закрывающий просвет. Канавка типа поражения измерительной> 21 мм (G2, М2, S3). б Хирургический образец.
Увеличить изображениеУвеличить изображениеРис. 7. Массивное кровотечение из тонкой кишки GIST. a Этот пациент был переведен из другой больницы с массивной гематохезией. Из подвздошной кишки текла свежая кровь. b Кровоточащее поражение может быть обнаружено примерно в 50 см проксимальнее илеоцекального клапана. c Успешный гемостаз кровоточащего сосуда (a1), питающего это небольшое желтоватое овальное поражение (G1, M1, S1, A1).
Обсуждение
Насколько нам известно, это одна из крупнейших серий GIST тонкой кишки, задокументированных DBE. Мы систематически описывали эндоскопический вид ГИСО тонкой кишки. В этом исследовании мы продемонстрировали, что эндоскопическая классификация GIST осуществима и проста, и, кроме того, мы показали, что GIST тонкой кишки имеет более широкий эндоскопический спектр, чем считалось ранее, поскольку в большинстве отчетов и серий эти опухоли изображены с пуповинной или бороздчатой поверхностью. Круглый тип с нормальной покрывающей слизистой оболочкой был столь же распространен, как и вариант с бороздками или изъязвлениями.Во время DBE мы заметили, что GIST тонкой кишки имеет специфический внешний вид, который может позволить классифицировать его на основе эндоскопических данных. Только в 30% наших случаев ГИСО тонкой кишки представлял собой классическое описание овального или круглого роста внутри просвета (G2). Ключевыми характеристиками ГИСО тонкой кишки были его сидячая и выступающая форма. Это важно знать, поскольку капсульная эндоскопия и традиционная энтероскопия с биопсией могут быть ложноотрицательными [ 7 ] [ 10 ] [ 11 ] [ 12 ]. Интересно, что некоторые поражения имитировали липомы ([ Рис. 1 ], [ Рис. 2]) с округлой подслизистой формой и желтоватым центром. Ни одно из этих поражений не могло быть диагностировано как GIST с помощью биопсии, и только наш предыдущий опыт с GIST тонкой кишки побудил нас настаивать на хирургическом обследовании и лечении этих пациентов [ 13]. В этой серии также подчеркивается важность маркировки подслизистой оболочки чернилами, позволяющая хирургам легко находить поражение, что позволяет им выполнять минимально инвазивный разрез и лапароскопическую операцию. Размер поражения коррелировал с распространением заболевания и метастазированием. Кроме того, все изъязвленные поражения были очень злокачественными. Некоторые из изъязвленных ГИСО имитируют аденокарциному или прогрессирующую лимфому. Интересно, что даже небольшие поражения приводили к кровотечению. Мы не знаем, как кровоточили поражения без изъязвлений слизистой оболочки или пуповины. Однако очевидно, что у всех пациентов с неясным желудочно-кишечным кровотечением и все возможные причины были исключены с помощью эндоскопии верхних и нижних отделов, а также в 60% случаев капсульной эндоскопии. Здесь мы хотим подчеркнуть, что капсульная эндоскопия пропустила три опухоли.10 ] [ 11 ] [ 12 ]. Таким образом, отрицательный результат капсульной эндоскопии не должен препятствовать выполнению глубокой энтероскопии. Мы предполагаем, что эти поражения кровоточат и слизистая оболочка быстро заживает или что кровотечение происходит на уровне «питающего сосуда», что делает невозможным обнаружение капсульной эндоскопии. Действительно, один из наших пациентов с небольшим желтым GIST обратился с обширным кровотечением, возникшим в дистальной части поражения, на уровне «питающего сосуда» ([ Рис. 7 ]). Этому пациенту была проведена экстренная терапия DBE с успешным клипированием сосуда и места кровотечения. Операция была проведена в течение 24 часов, после чего была произведена резекция классического GIST.
В нашем исследовании результат биопсии составил 55%, что является низким показателем. Тем не менее, большинство онкологов хотят установить предоперационный диагноз, прежде чем приступить к операции или химиотерапии. Аргумент состоит в том, что с предоперационными гистологическими результатами лучше междисциплинарное планирование с участием онколога, хирурга и радиолога. Однако мы хотим подчеркнуть, что биопсия не должна быть предварительным условием операции, так как в большинстве случаев с неповрежденной слизистой оболочкой результаты отрицательны. Избегание хирургического вмешательства у таких пациентов может привести к прогрессированию опухоли, повторному кровотечению и, возможно, смерти. Таким образом, наш опыт, представленный в этом исследовании, показывает, что внешний вид должен иметь клиническое значение для эндоскопистов, имеющих дело с неясными желудочно-кишечными кровотечениями и атипичными подслизистыми опухолями.
Мы хотим признать ограниченность нашего исследования. Во-первых, всем ретроспективным исследованиям присущи недостатки. Однако огромная коллекция эндоскопических изображений в сочетании с тщательным проспективным реестром, собранным нашей группой по изучению тонкой кишки, может свести к минимуму этот дефицит. Во-вторых, наше исследование было небольшим. Тем не менее, наше исследование является одним из крупнейших опытов использования DBE для оценки GIST тонкой кишки. Кроме того, наша серия имеет то преимущество, что предоставляет обширное и подробное эндоскопическое описание GIST. Мы поощряем будущие многоцентровые исследования для дальнейшего изучения концепций, выявленных в нашем исследовании. Наконец, наше исследование было проведено в специализированном специализированном центре. Тем не менее, любой эндоскопист, выполняющий глубокую энтероскопию, потенциально может столкнуться с проблемой диагностики GIST тонкой кишки, и это эндоскопическое исследование должно позволить «тренировать глаза» для понимания этой опухоли. Основываясь на наших выводах, мы рекомендуем избегать биопсии в очагах поражения, где положительный результат низкий или который с большей вероятностью вызывает кровотечение: 1) поражения M1 (гладкая, нормальная поверхность слизистой оболочки и ворсинки); 2) поражения А1; и 3) с видимыми сосудами и потенциальным риском кровотечения.
Заключение
Таким образом, эндоскопическое исследование тонкой кишки с помощью DBE, по-видимому, обогащает возможность диагностики GIST тонкой кишки. Наше исследование дополняет литературу по этой теме, и мы надеемся, что эндоскопист тонкой кишки станет более чувствительным к рассмотрению диагноза GIST. Наша серия показывает, что GIST имеют более широкий спектр эндоскопических характеристик, чем описано ранее. Наконец, эта простая эндоскопическая классификация GIST тонкой кишки может стать первым шагом в предоставлении стандартной терминологии для описания этой загадочной опухоли. Определенно необходимы многоцентровые исследования с большим количеством пациентов и проспективным дизайном, чтобы подтвердить наше наблюдение и оценить его прогностическую ценность.
.
Рекомендуемые статьи
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.
















.jpg)





.png)














Комментарии