- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Информация
- Обучение
- Классификации
- Атлас
- Quiz
- Разделы
- Пациенту
QR-код этой страницы
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Статьи: Кандидозный эзофагит (кандидоз пищевода, микоз пищевода, грибковый эзофагит)
Анонс:
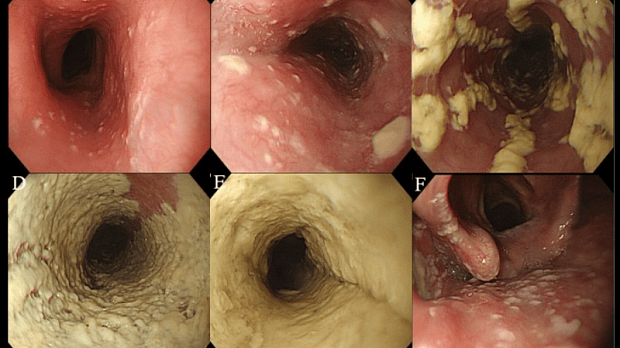
Полный текст статьи:
Этиология:
Хотя Candida считается представителем нормальной микрофлоры желудочно-кишечного тракта человека, этот микроорганизм может стать причиной эзофагита. Связано это с нарушением защитных сил макроорганизма. В целом многие виды рода Candida могут вызывать развитие клинических синдромов, но чаще всего называют C. albicans. Считается, что следует точно идентифицировать вид Candida, так как существуют межвидовые отличия, заключающиеся в большей или меньшей устойчивости к антигрибковой терапии.
Факторы риска:
Кандидоз пищевода наиболее часто диагностируется у больных
- · с гемобластозами,
- · со СПИДом,
- · после трансплантации органов,
- · у получающих стероидную терапию [4, 11].
Кандидозный эзофагит встречается
- · у больных общего профиля в 1–2% случаев,
- · у страдающих сахарным диабетом 1-го типа — в 5–10%,
- · у больных СПИДом — в 15–30% [2].
Клиническая картина:
Наиболее характерным симптомом кандидоза пищевода является одинофагия, т. е. боль по ходу пищевода при проглатывании пищи.
Диагностика:
Эндоскопическая диагностика:
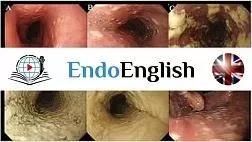
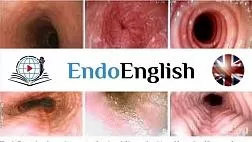
- · Диагноз кандидозного эзофагита устанавливается, как правило, при эзофагоскопии, когда выявляются белые и белесовато-желтые бляшки и бляшкоподобные налеты на слизистой оболочке пищевода. Зачастую участки белесоватого налета носят диффузный характер, и покрывают всю поверхность слизистой оболочки пищевода.
- · Патогномоничным признаком кандидозного эзофагита является тот факт, что налет с трудом снимается биопсийными щипцами и после его удаления остаются участки осаднения слизистой оболочки.
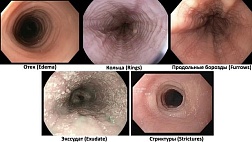
Эндоскопическая классификация кандидозного эзофагита по Kodsi
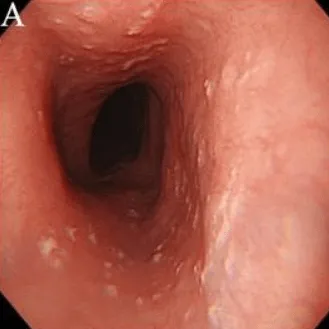
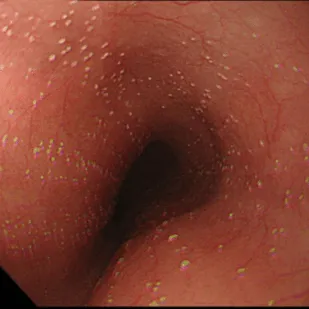
Степень I: Несколько приподнятых белесоватых бляшек размерами до 2 мм в диаметре, с гиперемией, но без отека или язв.
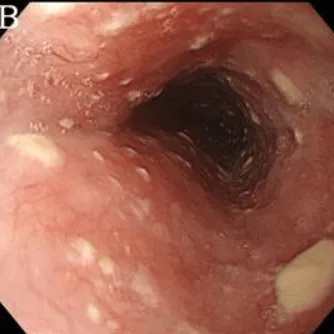
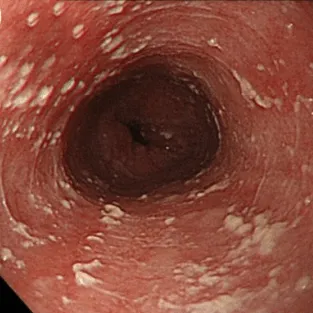
Степень II: Множественные приподнятые белесоватые бляшки размерами более чем 2 мм в диаметре с гиперемией вокруг, но без отека или язв

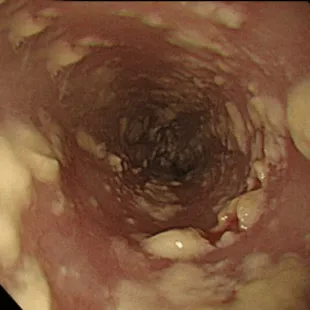
Степень III: Сливные линейные и узловатые приподнятые бляшки, с гиперемией и язвами
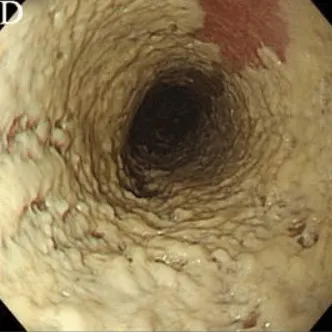

Степень IV: Те же изменения, что и при III степени, плюс контактная кровоточивость слизистой оболочки и иногда сужение просвета пищевода
Патоморфологическая диагностика:
При гистологическом исследовании биопсийного материала из пораженных участков видны дрожжевые грибы с псевдогифами, проникающими в эпителиальный слой слизистой оболочки. Иногда отмечается проникновение микроорганизма в глубокие слои стенки органа.
Дифференциальная диагностика:
- · Герпетический эзофагит,
- · Цитомегаловирусный эзофагит,
- · Лекарственный эзофагит,
- · Эозинофильный эзофагит.
Лечение:
- · Данный вид эзофагита требует системной противогрибковой терапии.
- · У пациентов с перечисленными выше факторами риска и с симптомами одинофагии или дисфагии уместна эмпирическая противогрибковая терапия.
- · Эзофагогастродуоденоскопия (ЭГДС) может быть выполнена, если симптомы не стихают примерно после 3 дней лечения, его продолжительность составляет 2–3 недели.
- · Внутривенная терапия может оказаться необходимой у пациентов с тяжелой формой заболевания, которые не могут принимать препараты перорально [2].
Рекомендуемый пероральный препарат флуконазол следует назначать с начальной дозы 400 мг, затем по 200–400 мг один раз в день в течение 2–3 недель, но в упорных случаях применяют и другие азолы, такие как позаконазол, вориконазол или итраконазол в виде раствора. Иные лекарства, в том числе эхинокандины или амфотерицин B, также весьма эффективны [2, 5].
Особенности лечения беременных:
- · Амфотерицин может использоваться для лечения кандидозного эзофагита в период беременности, что специально отражено в показаниях к клиническому применению препарата.
- · Надо подчеркнуть, что азолы являются тератогенными и не должны использоваться особенно в течение первого триместра беременности.
- · К сожалению, нет данных относительно применения эхинокандинов во время беременности.
 Вам может быть интересно:
Вам может быть интересно:Список литературы:
Статьи по теме
Рекомендуемые статьи
Синдром Бернара-Горнера
птоз, миоз и энофтальм при повреждении симпатического нерва (С7—Тh11) при осложненных дивертикулах, опухолях пищевода или метастазах в позвоночник.
При эндоскопическом исследовании в случае бронхоэктазов в стадии ремиссии выявляется
частично диффузный бронхит I степени воспаления
Активируйте PUSH уведомления в браузер
Отключите PUSH уведомления в браузер
Содержание
Интернет магазин
Популярное
- О нас
- Правовые вопросы
- Политика
обработки персональных
данных EndoExpert.ru - Связаться с нами
- Стать партнером
© 2016-2022 EndoExpert.ru

Вы находитесь в разделе предназначенном только для специалистов (раздел для пациентов по ссылке). Пожалуйста, внимательно прочитайте полные условия использования и подтвердите, что Вы являетесь медицинским или фармацевтическим работником или студентом медицинского образовательного учреждения и подтверждаете своё понимание и согласие с тем, что применение рецептурных препаратов, обращение за той или иной медицинской услугой, равно как и ее выполнение, использование медицинских изделий, выбор метода профилактики, диагностики, лечения, медицинской реабилитации, равно как и их применение, возможны только после предварительной консультации со специалистом. Мы используем файлы cookie, чтобы предложить Вам лучший опыт взаимодействия. Файлы cookie позволяют адаптировать веб-сайты к вашим интересам и предпочтениям.
Я прочитал и настоящим принимаю вышеизложенное, хочу продолжить ознакомление с размещенной на данном сайте информацией для специалистов.















.jpg)




.png)















Комментарии